حواس ویژه چیست؟ – به زبان ساده + نکات مهم

بویایی، شنوایی، بینایی و چشایی حواس ویژه انسان هستند که به کمک آنها پدیدههای اطراف خود را درک میکند. گیرندههای حواس ویژه برخلاف گیرندههای حسی پیکری (درد، دما، تماس و فشار) در اندامهای مشخصی قرار دارند. برای مثال ممکن نیست گیرندههای بویایی در پوست شما وجود داشته باشد و بتوانید بوی عطر را از پوست درک کنید. اما گیرندههای دمایی شما در سطح پوست و هیپوتلاموس با تغییر دمای سطحی و داخلی، مکانیسمهای تنظیم گرما بدن را فعال میکنند. در این مطلب ساختار حواس ویژه (آناتومی) به همراه چگونگی فعالیت آنها (فیزیولوژی حواس ویژه) و مسیرهای عصبی دریافت پیام را توضیح میدهیم.
حواس ویژه چیست ؟
حس، مجموعه فرایندهایی است که در بدن به درک محیط اطراف یا تغییرات داخل بدن کمک میکند. حواس انسان از دو بخش حواس پیکری و حواس ویژه تشکیل میشوند. حواس ویژه یا مرکزی، حسهای بینایی، شنوایی و بویایی هستند که بهوسیله گیرندههای حسی تمایزیافته در اندامهای حسی ویژه درک میشوند. حواس پیکری مجموعه گیرندههای حسی در اندامهای محیطی مختلف هستند که به درک محرکهایی مثل دما، تماس فیزیکی و درد کمک میکنند. پیام هر یک از این اندامها به بخش خاصی از مغز ارسال میشود. به کمک حواس ویژه میتوانیم بوی و مزه نان صبحانه، رنگهای بال پروانه و صدای خواننده مورد علاقهمان را درک کنیم.
آناتومی حواس ویژه
گوش، چشم، زبان و بینی، اندامهای حسی هستند که گیرندههای شیمیایی، مکانیکی و نوری آنها در درک حواس ویژه نقش دارند. اندامهای حواس ویژه از بافتها و بخشهایی تشکیل شدهاند که به انجام وظیفه آنها کمک میکند. برای مثال چشم اندامی است که با دریافت نور از اجسام امکان دیدن را برای انسان فراهم میکند. به همین دلیل از ساختارهای شفافی تشکیل میشود که همه در متمرکز کردن نور، جلوگیری از انعکاس و پخش شدن آن در کره چشم نقش دارند. در این بخش آناتومی اندامهای حواس ویژه را توضیح میدهیم.
آناتومی حس ویژه بویایی
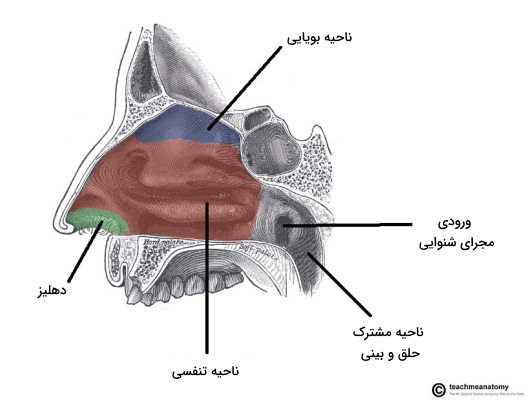
بینی یکی از اندامهای حواس ویژه است که از دو بخش خارجی و داخلی تشکیل میشود. بخش خارجی بینی از اسکلت داخلی (بخش استخوانی و غضروفی)، ماهیچههای کوچکی که به تغییر حالات صورت کمک میکنند، اعصاب صورت (اعصاب جمجمهای ۷ | CN VII)، رگهای خونی و لنفاوی تشکیل شده است. حفره داخلی این اندام به سه قسمت دهلیزی، تنفسی و بویایی تقسیم میشود.
- بخش دهلیزی: حفره ابتدای بینی است.
- بخش تنفسی: بخش اصلی حفره بینی است که هوای ورودی را پس از تصفیه به حلق هدایت میکند.
- بخش بویایی: سقف حفره بینی که غشای بویایی را در خود جای داده است.
از دیواره جانبی حفره بینی استخوانهای کوچکی شبیه به قفسههای پیچخورده بیرون میزنند. این استخوانها حفره بینی را به بخشهای جلویی، میانی، بالایی و اسفنوئیدی تقسیم میکنند. این بخشها مساحت سطح داخل بینی را افزایش میدهند. در نتیجه سطح مخاطی بیشتری برای تصفیه هوا به وجود میآید. به علاوه استخوانها از جریان نامنظم هوا در بینی جلوگیری میکنند و افزایش زمان ماندگاری هوا در حفرهها، فرصت کافی برای افزایش رطوبت آن را فراهم میکند.
گیرنده بویایی
گیرندههای بویایی انواعی از گیرندههای شیمیایی هستند که تغییر غلظت مولکولها منجر به تحریک آنها، ایجاد پتانسیل عمل و انتقال پیام عصبی به قشر شنوایی در مغز میشود. این گیرندهها در اپیتلیوم بخش بالایی حفره بینی قرار دارند. این بافت پوششی از سه سلول اصلی تشکیل میشود.
- سلولهای گیرنده بویایی: این سلولها پیام حسی را دریافت میکنند و از معدود نورونهای پستانداران هستند که جایگزین میشوند. گیرندههای بویایی عمر کوتاهی دارند و پس از ۴ تا ۸ هفته جایگزین میشوند. این گیرندهها تغییر غلظت مولکولهای شیمیایی حل شده در مخاط بینی را حس میکنند. افزایش تعداد این گیرندهها در گونههای مختلف پستانداران حساسی بویایی را افزایش میدهد.
- سلولهای پشتیبان: این سلولها مثل یاختههای پشتیبان سیستم عصبی مرکزی از سلولهای گیرنده محافظت میکنند. تفاوت این سلولها با سلولهای گلیا در ترشح موکوس (لایهای با ضخامت ۲۰ تا ۵۰ میکرومتر) است. موکوس بینی مادهای لزج از ترکیب پروتئینهای اتصالی به مولکول بو ، گلیکوزآمینوگلایکان، آنتیبادی، آنزیمهای هیدرولازی و الکترولیتها است. آنزیمهای هیدرولازی با تجزیه مولکولهای بو سرعت برگشت گیرنده به حالت استراحت را افزایش و پروتئینهای اتصالی به بو، مولکول را در دسترس گیرنده قرار میدهند.
- سلولهای بنیادی: سلولهای بنیادی یا پایه منبع اصلی بازسازی گیرندههای بویایی هستند.
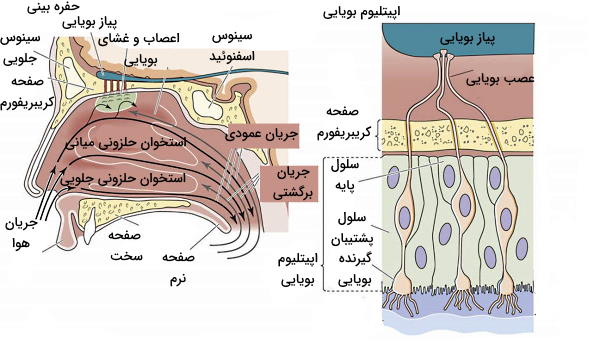
انتهای آکسونی گیرندههای بویایی در «استخوان غربال» (Cribriform Plate) سقف حفره بینی کنار هم قرار میگیرند و عصب بویایی را تشکیل میدهند. این عصب به پیاز بویایی سناپس میدهد. پیاز بویایی مجموعهای از نورونهای عصبی است که در بخش پایینی و جلویی مغز قرار دارد. این بخش از حواس ویژه پیام عصبی گیرندهها را به کرتکس بویایی مخ، دستگاه لیمبیک و هیپوتالاموس ارسال میکند.
آناتومی حس ویژه چشایی
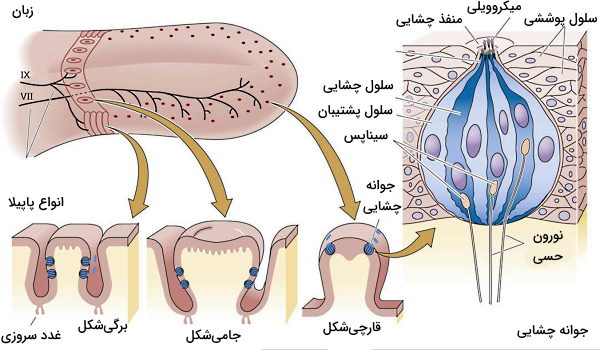
زبان اندامهای حواس ویژه و از جنس ماهیچه در حفره دهان است که به درک حس چشایی، گوارش فیزیکی غذا (خرد کردن ذرات بزرگ)، بلع و تکلم کمک میکند. بافت پوششی سطح این اندام از برآمدگیهایی به نام پاپیلا تشکیل شده است. در هر پاپیلا تعداد زیادی جوانه چشایی قرار دارد. تعداد این ساختارها در انتها و کناره زبان بسیار بیشتر است.
- پاپیلای انتهای زبان (نزدیک حلق) با آرایش حرف V انگلیسی کنار هم قرار میگیرند. هر پاپیالای انتهای زبان حدود ۱۰۰ جوانه چشایی را در خود جای میدهد.
- پاپیلای قارچی در انتهای زبان قرا دارد و هر کدام حدود ۵ جوانه چشایی را در خود جای میدهند. گیرندههای چشایی این ساختارها به درک هر پنج مزه (شوری، تلخی، شیرینی، ترشی و اومامی) کمک میکنند. اعصاب شماره ۷ جمجمهای (CN VII) وارد این بخش از زبان میشود.
- پاپیلای برگی در بخشهای انتهایی و کناری سطح پوششی زبان قرار دارند و از بافت پوششی بدون کراتین تشکیل شدهاند. تعداد زیادی جوانه چشایی در هر پاپیلای رشتهای وجود دارد.
- پاپیلای رشتهای در تمام سطح زبان قرار دارند. این ساختارهای رشته به خرد کردن و حرکت غذا در دهان کمک میکنند و جوانه چشایی در آنها وجود ندارد. بخش مرکزی پاپیلای رشتهای با بافت پیوندی نامنظم و انعطافپذیری تشکیل شده است.
گیرنده چشایی
گیرندههای چشایی انواع ویژهای از گیرندههای شیمیایی هستند که تحریک آنها بهوسیله مولکولهای شیمیایی مواد با ارسال پیام عصبی به قشر چشایی مغز، درک طعم غذا را ممکن میکند. فراوانی این گیرندهها در بخشهای کناری و عقبی زبان (محل قرارگیری پاپیلا) بیشتر از قسمتهای مرکزی است. هر جوانه چشایی از ۵۰ تا ۱۵۰ گیرنده شیمیایی، تعداد زیادی سلولهای پوششی و محافظ تشکیل میشود. سطح زبان از حفرههای چشایی تشکیل میشود که محل قرار گرفتن بخش حسی گیرنده (بخش غشایی کوچک) و میکروویلیهای جوانه چشایی است. در انتهای جوانههای چشایی آکسون نورونهای حسی اولیه قرار دارد. طول عمر جوانههای چشایی کوتاه است و چرخه زندگی آنها (رشد، مرگ و بازسازی) دو هفته طول میکشد.
آناتومی حس ویژه بینایی
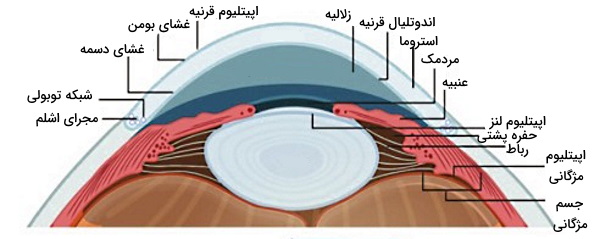
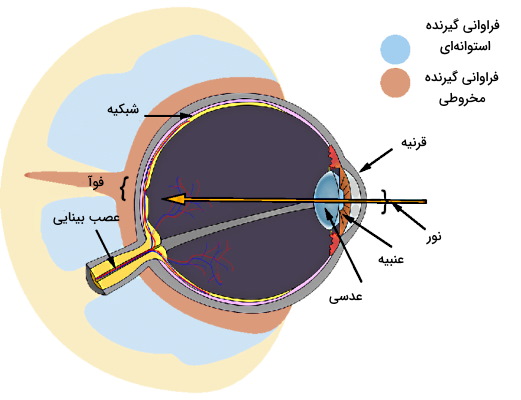
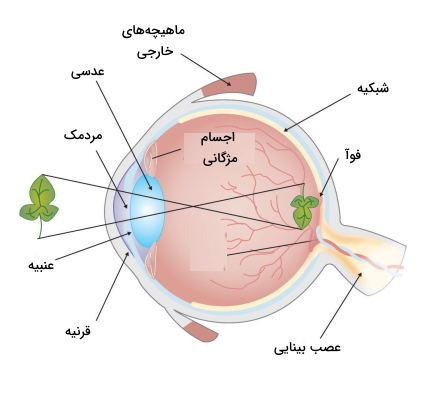
چشم یکی از اندامهای حواس ویژه انسان و مجموعهای از بافتهای پوششی، پیوندی، ماهیچهای و عصبی تخصصیافته است. این بافتها با همکاری هم نور منعکسشده از اجسام را به پیام عصبی تبدیل میکنند. آناتومی این اندام از سه لایه بافت فیبروزی (قرنیه و صلبیه)، بافت رگدار (کروئید شبکیه، عنبیه و اجسام مژگانی) و بافت عصبی (شبکیه) تشکیل شده است.
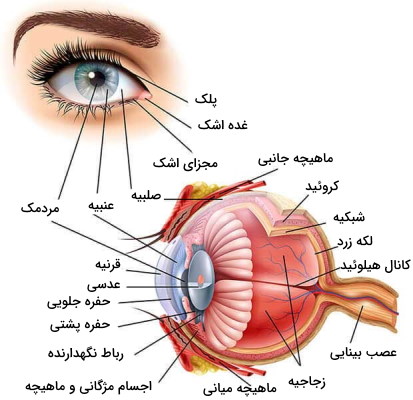
ملتحمه غشایی شفاف و خارجیترین بخش جلوی چشم است. بخشی این بافت بخشهایی از صلبیه که در جلوی چشم قرار دارند را تا مرز قرنیه میپوشاند. بخش دوم این غشا بخش داخلی پلک بالا و پایین چشم را میپوشاند. ملتحمه پلک و بخش جلویی چچشم را مرطوب نگه میدارد و از ورود ذرات خارجی کوچک (گردو غبار، میکروبها و ذرات معلق در هوا) به چشم جلوگیری میکند.
صلبیه خارجیترین بافت کره چشم (بخش جلویی و عقبی) و جنس بافت پیوندی است. این بافت بخش سفید جلوی چشم را تشکیل میدهد. فیبرهای کلاژن فراوان با آرایش نامنظم، این بافت را تبدیل به غشای محافظتی چشم تبدیل و از تغییر شکل کره چشم به دلیل فشار داخلی جلوگیری میکند. فعالیت متابولیکی و تعداد مویرگهای خونی در این بخش چشم بسیار کم است. به همین دلیل بخشی از مواد غذایی لازم برای سلولهای این بخش بهوسیله مویرگهای ملتحمه (بخش جلویی چشم) و بخشی از آن بهوسیله مویرگهای کروئید (بخش عقبی چشم) تامین میشود. صلبیه از چهار لایه مختلف تشکیل شده است.
- اپیاسکلرا: اپیاسکلرا لایهای شفاف، باریک و خارجیترین لایه صلبیه است که سطح کره چشم را میپوشاند. گیرندههای درد در این بخش از صلبیه قرار دارند.
- استروما: این لایه از سلولهای فیبروبلاست و فیبرهای کلاژن تشکیل شده است که مولکولاهای پروتئیوگلایکان بین آنها قرار میگیرند. این لایه مرز مشخصی با اپیاسکلرا ندارد.
- لامینا فاسا: لامینا فاسا داخلیترین لایه صلبیه است و ملانوسیتهای تشکیل میشود.
قرنیه بخش شفاف جلویی و دروازه ورود نور به این اندام حواس ویژه است. این ساختار از پنج لایه بافتی مختلف تشکیل میشود. اپیتلیوم خارجیترین لایه قرینه است و گیرندههای درد فراوانی در آن قرار دارد. تحریک این گیرنده بسته شدن پلک را به همراه دارد. غشای بومن، لایه استرومال و غشای دسمه، سه لایه بعدی و از جنس بافت پیوندی هستند. اندوتلیال داخلیترین لایه قرنیه و یک لایه بافت پوشی ساده است. مویرگهای لایه اندوتلیال قرنیه، مواد غذایی و اکسيژن لازم برا سلولهای این بخش از چشم را فراهم میکنند.
عنبیه لایه از بافت ماهیچه پشت قرنیه است که مردمک در مرکز آن قرار دارد. انقباض ماهیچههای این بخش از چشم با تغییر قطر مردمک میزان نور ورودی به چشم را کنترل میکنند. تحریک انقباض ماهیچههای گشادکننده مردمک بهوسیله اعصاب پاراسمپاتیک سبب افزایش قطر مردمک و ورود نور بیشتر به چشم میشود. اما تحریک انقباض ماهیچههای اسفنکتر مردمک بهوسیله اعصاب پاراسمپاتیک سبب کاهش قطر مردمک و نور ورودی به چشم میشود. به علاوه رنگدانههای فراوان این بخش رنگ چشم را تعیین میکنند.
اجسام مژگانی از ماهیچههای مژگانی، زوائد مژگانی، مویرگها و یک لایه بافت اپیتلیال تشکیل میشوند و مهمترین اعضای انعکاس انطباق هستند. ماهیچههای مژگانی بخش اصلی این اجسلام و از جنس بافت ماهیچه صاف هستند که آرایش حلقوی دارند. این ماهیچهها بهوسیله رباطهای نگهدارنده به کنارههای عدسی متصل میشوند و انقباض آنها شکل عدسی را تغییر میدهد. تحریک این ماهیچهها با عصب پاراسمپاتیک سبب انقباض ماهیچه، آزاد شدن رباطهای نگهدارنده و افزایش قطر جلولی-عقبی (محور افقی) عدسی میشود (دیدن اجسام نزدیک). اما تحریک ماهیچه اسفنکتر مردمک بهوسیله عصب سمپاتیک سبب استراحت ماهیچه، کشیده شدن رباطهای نگهدارنده و افزایش قطر بالا-پایین (محور عمودی) عدسی میشود (دیدن اجسام دور). زوائد مژگانی لایهای از بافت پوششی مکعبی در سطح اجسام مژگانی هستند که مایع بخش پشتی و جلویی عنبیه (زلالیه) را ترشح میکنند. زلالیه مایعی شفاف با ترکیبی شبیه به پلاسما است که مواد غذایی مورد نیاز بافتهای اطراف را تامین میکند و فشار داخل چشم را متعادل نگه میدارد.
عدسی چشم پشت عنبیه قرار دارد و از یک نوع سلول تشکیل شده است که در مراحل مختلف رشد هستند. از تمایز سلولهای اپتلیال جلویی، سلولهای اپیتلیال مرزی ایجاد میشوند. سلولهای اپتلیال مرزی به سلولهای فیبر موقت و سپس فیبر جوان تمایز مییابند. سلولهای فیبر جوان با از دست دادن هسته به سلولهای فیبر ثانویه تمایز مییابند. از تمایز فیبرهای ثانویه، فیبر اولیه تشکیل میشود.
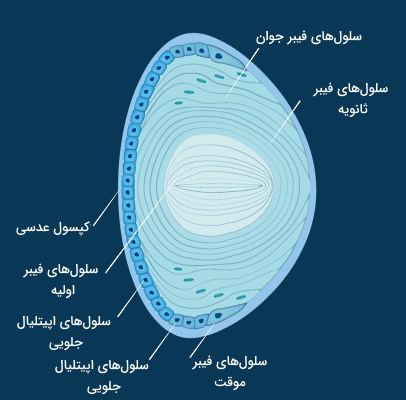
بخش مرکزی عدسی از سلولهای فیبر عدسی اولیه تشکیل شده است که سلولهای فیبر عدسی ثانویه دورتادور آن قرار میگیرند. بخش اصلی سیتوپلاسم از پروتئین محلول در آب کریستالین و پروتئینهای اسکلت سلولی (اکتین، میوزین، ویمنتین، آلفا-اکتینین و میکروتوبول) تشکیل شده میشود. سلولهای اپیتلیال مکعبی در بخش جلویی عدسی قرار دارند. کپسول عدسی پوششی از جنس بافت پیوندی انعطافپذیر (الاستیک) است که تمام لایههای سلولی را در خود جای میدهد.
بخش جلویی عدسی با مایع زلالیه و بخش پشتی آن با زجاجیه در ارتباط است. زجاجیه ماتریکسی ژلی از ترکیب آب، هیالورونیکاسید، گلیکوزآمینوگلایکان، الکترولیتها و پروتئینهای محلول در آب است که به انتقال پرتو نور و حفظ شکل کره چشم کمک میکند.
آناتومی شبکیه چشم
شبیکه لایه عصبی است که بخش پشتی کره چشم را میپوشاند. شبکیه از چهار بافت لایه رنگدانهدار خارجی (کروئید)، لایه گیرندههای نوری، نورونهای دوقطبی و سلولهای گانگلیون تشکیل شده است. سیتوپلاسم این سلولهای از تعداد زیادی وزیکول حاوری ملانین تشکیل شده است. این رنگدانهها از پراکندگی و انعکاس نور ورودی به چشم جلوگیری میکنند. مویرگهای خونی در این لایه از شبکیه قرار دارند. سلولهای این لایه مثل یاختههای پشتیبان نورونهای عصبی (تامین اکسیژن و مواد غذایی مورد نیاز گیرندههای نوری) و سلولهای سد خونی-مغزی (فیلتر مواد ورودی به بخشهای زیری) عمل میکنند. به علاوه این سلولها فاگوسیتوز رنگدانههای رتینال جدا شده از دیسک را بر عهده دارند.
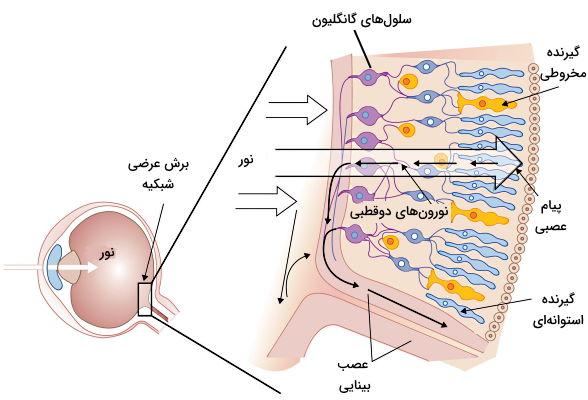
لایه گیرندههای نوری از سلولهای مخروطی، استوانهای و افقی تشکیل شدهاند. سلولهای افقی، نورونهای عصبی کوتاهی هستند که بین گیرندههای نوری قرار میگیرند و با ترشح انتقالدهنده عصبی گابا (گاما آمینوبوتیریکاسید | GABA) گیرندههای نوری را مهار میکنند. لایه گانگلیون از نورونهای عصبی تشکیل شده است که با نورونهای دوقطبی لایه قبلی سیناپس دارند و انتهای آکسونی آنها عصب بینایی (عصب جمجمهای ۲ | CN II) را تشکیل میدهد.
گیرنده نوری
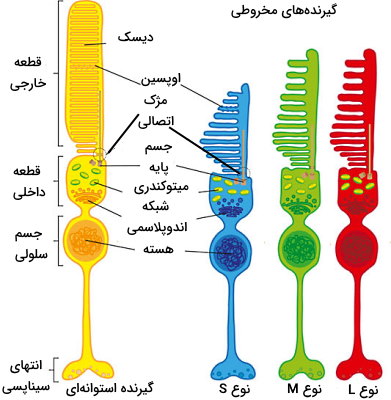
گیرندههای نوری یا فوتورسپتورها& سلولهای عصبی-پوششی تمایزیافتهای هستند که تعداد زیادی از آنها با فاصله بسیار کم کنار هم در شبکیه چشم قرار دارند. این گیرندهها نور دریافتی از اجسام را به پیام عصبی تبدیل میکنند و بر اساس مورفولوژی به دو نوع استوانهای و مخروطی تقسیم میشوند. گیرندههای استوانه به شدت نور بسیار کم حساس هستند و نور کم شب را تشخیص میدهند (دید تطبیقی). گیرندههای مخروطی طیف گستردهای از طول موجهای نور را جذب میکنند و در تشخیص رنگها نقش دارند. هر گیرنده نوری از پنج بخش مختلف تشکیل شده است.
- قطعه خارجی: این بخش نور رسیده به شبکیه را دریافت و به جریان الکتریکی تبدیل میکند. رودوپسین، رنگدانه بینایی و بخش اصلی دریافت نور در این بخش قرار دارد. این گیرنده از پروتئینهای عرض غشایی اوپسین تشکیل میشود که چهار نوع متفاوت دارد. سه نوع از این پروتئينها در غشای گیرندههای مخروطی و یک نوع آن در گیرندههای استوانهای، تحریک نوری را به پیام عصبی تبدیل میکنند.
- مژک اتصالی: سیلیوم یا مژک اتصالی این بخش وظیفه اتصال قطعه خارجی و داخلی را بر عهده دارد. آرایش میکروتوبولها در این بخش از گیرنده نوری شبیه مژکهای سطح سلولی (۲+۹) است.
- قطعه داخلی: اندامکهای سلولی ازجمله میتوکندری، لیزوزوم و شبکه اندوپلاسمی در این بخش از گیرنده نوری قرار دارند.
- بخش هسته: هسته سلول در این بخش قرار دارد.
- بخش سیناپسی: این بخش در انتقال نوروتراسمیترها ازجمله گلوتامات بین گیرندههای نوری و نورونها دوقطبی یا نورونهای حسی ثانویه نقش دارد.
گیرنده های نوری استوانه ای
تعداد گیرندههای نوری استوانهای از گیرندههای مخروطی در شبکیه چشم بیشتر است و ساختار آن در بخشهای مختلف شبکیه تغییر نمیکند. این سلولها در تمام بخشهای شبکیه وجود دارند اما تعداد آنها در بخش فوآ (Fovea) در مرکز جسم زرد کمتر است. قطعه خارجی این گیرندهها از دیسکهای غشایی صافی تشکیل شده و رنگدانههای رودوپسین (پروتئین اوپسین+کوروموفور رتینال) در غشای آنها قرار دارد. قطعه داخلی این سلولهای عصبی تمایز یافته به دو بخش خارجی (محل تجمع میتوکندریها) و داخلی (محل قرارگیری شبکه اندوپلاسمی) تقسیم میشود. این گیرندهها نور با شدت بسیار کم را شناسایی میکنند. اما قدرت تفکیک آنها کمتر از گیرندههای مخروطی است و نمیتواند طول موجهای مختلف نور سفید را تشخیص دهند. به همین دلیل در شناسایی رنگها شرکت نمیکنند.
گیرنده های مخروطی
تعداد گیرنده های مخروطی در شبکیه چشم کمتر از یکدهم گیرندههای مخروطی است. این گیرندهها با شدت نور زیاد تحریک میشوند و با تشخیص طول موجهای متفاوت نور در شناسایی رنگها شرکت میکنند. قطعه خارجی این گیرندهها از گیرندههای استوانهای کوتاهتر است. قطعه داخلی این سلولهای عصبی شبیه به گیرندههای استوانهای (تجمع میتوکندریها در بخش خارجی و شبکه اندوپلاسمی در بخش داخلی) است. رنگدانه نوری این گیرندهها (فوتوپسین) از اوپسین، رتینال و اتم ید تشکیل شده است و بر اساس نوع موکلول اوپسین به سه گروه L (گیرنده نور قرمز)، S (گیرنده نور آبی) و M (گیرنده نور سبز) تقسیم میشوند. این گیرندهها در تمام بخشهای شبکیه قرار دارند اما تعداد آنها در فوآ جسم زرد بسیار بیشتر است.
آناتومی حس ویژه شنوایی
گوش انسان یکی دیگر از اندامهای حواس ویژه است که ساختارهای آن به تبدیل امواج صوتی به جریان الکتریکی کمک میکنند. این اندام از سه بخش خارجی، میانی و داخلی تشکیل شده است که هر کدام به بخشی از مسیر تبدیل پیام کمک میکنند. گوش خارجی بخشی از این اندام است که دو طرف سر دیده میشود. لاله گوش، اوریکل یا پینا از غضروف الاستیکی تشکیل میشود که یک لایه بافت پوششی روی آن قرار میگیرد. در مرکز این بخش حفره ورودی گوش قرار دارد که بهوسیله کانال آکوستیک به گوش میانی متصل میشود. یک لایه بافت اپیتلیوم دیواره داخلی این کانال را می پوشاند. غدد سرومن، غدد عرق تغییریافتهای هستند که محافظت بخشهای داخلی از ورود حشرات، ماده مومی در کانال آکوستیک ترشح میکنند.
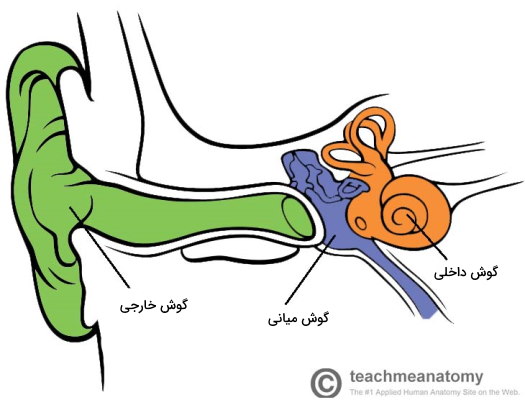
در انتهای کانال آکوستیک غشایی از جنس بافت پیوندی به نام پرده صماخ قرار دارد. این غشا گوش خارجی را از گوش داخلی جدا میکند و از دو بخش تشکیل شده است.
- «پارس تنسا» (Pars Tensa): بخش پایینی پرده صماخ و از جنس بافت پیوندی فشرده است.
- «پارس فلاسدا» (Pars Flacida): بخش بالایی پرده صماخ است که از بافتی کمتراکم تشکیل شده است.
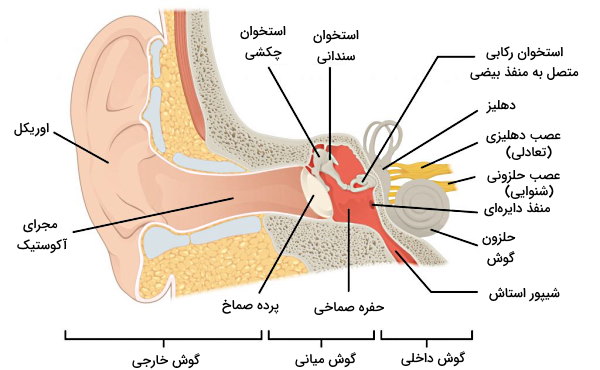
گوش میانی از حفرهای پشت پرده صماخ است که بخش بالایی آن به استخوان گیجگاهی و بخش پایینی آن شیپور استاش ختم میشود. سه استخوانچه شنوایی (اوسیکلها | Ossicles) و دو ماهیچه کوچک در این بخش از گوش قرار دارند.
- استخوان چکشی، سندانی و رکابی، سه استخوانچه این بخش هستند. استخوان چکشی روی بخش پشتی پرده صماخ قرار میگیرد. استخوان رکابی کنار «منفذ بیضی» (Oval Window) قرار دارد و ارتعاش حاصل از امواج صوتی را به گوش داخلی منتقل میکند.
- دو ماهیچه اسکلتی به انتهای استخوانهای چکشی (ماهیچه تنسور تیمپانی) و رکابی (ماهیچه استاپدیوس) متصل شده است. این استخوانها با تحریک اعصاب مغزی منقبض میشوند و ارتعاش استخوانها را مهار میکنند. در نتیجه شدت انتقفال امواج صوتی کاهش مییابد.
- شیپور استاش یا مجرای شنوایی کانالی از جنس غضروف و ماهیچه است که گوش میانی را به حلق وصل و فشار هوای گوش میانی را تنظیم میکند. ارتباط این دو بخش مسیری برای انتقال عفونتهای تنفسی به گوش میانی باز میکند. شیدور استاش در کودکان کوتاهتر است. به همین دلیل احتمال ایجاد عفونت گوش میانی در آنها افزایش مییابد.
گوش داخلی از دو پیچخوردگیهای غشایی و استخوانی تشکیل شده است که ارتعاش حاصل از استخوان رکابی را به پیام عصبی تبدیل میکنند. بخش استخوانی مجموعهای از حفرههای استخوانی در گیجگاه است و از حلزون گوش، دهلیزها و سه مجرای نیمدایره تشکیل میشود. بخشهای غشایی داخل کانالهای استخوانی قرار دارند و مایع اندولنف داخل آن را پر میکند.
- دهلیز اولین بخش استخوانی گوش درونی و در بخش جلویی بهوسیله منفذ بیضی با گوش میانی در ارتباط است. مجرای نیمدایرهای بالای دهلیز و حلزون گوش پشت دهلیز قرار دارد. ساکول یا انبانچه و یوتریکل، کیسهچه یا گوشک، بخشهای غشایی این کانال هستند. یوتریکل به مجراهای نیمدایرهای و ساکول به حلزونی متصل میشود. این کیسه از مایع اندولنف پر شدهاند و غشای دیواره آنها از اپیتلیوم تخصصیافتهای به نام «ماکولا» (Maculae) تشکیل شده است که سلولهای مویی در آن قرار دارند.
- حلزون کانالی پیچخورده شبیه صدف حلزون و بخش اصلی شنوایی در گوش داخلی است. مجرای حلزونی بخش غشایی است که در این کانال استخوانی قرار میگیرد و عصب شنوایی-تعادلی وارد این بخش میشود.
- مجرای نیمدایرهای از سه کانال استخوانی جلویی (سمت گیجگاه)، کناری (سمت گوش خارجی) و عقبی (سمت پشت سر) تشکیل شده است. مجرای نیمدایرهای (بخش غشایی) با همکاری سکول و یوتریکل در حفظ تعادل بدن شرکت میکنند. این سه مجرا با زاویه ۹۰ نسبت به هم (محور x، y و z) قرار دارند. گیرندههای حسی این بخش از گوش در اپیتلیوم آپیولا (برآمدگی پایینی مجراهای نیمدایره) قرار دارند.
فاصله بین بخش غشایی و دیواره کانالهای استخوانی بهوسیله مایع پریلنف پر میشود. ترکیب پریلنف و اندولنف از آب، الکترولیتها (سدیم، پتاسیم، کلر و کلسیم)، گلوکز و پروتئینهای محلول تشکیل شده است. غلظت یون سدیم و پتاسیم در این دو مایع تفاوت دارد. غلظت یون پتاسیم در اندولنف بسیار بیشتر است. دو منفذ بیضی و دایرهای (بین دیواره گوش میانی و حلزونی) این بخش گوش را از بخش میانی جدا میکند. هر دو این منفذها با غشایی از بافت پیوندی نازک پوشیده شده است.
گیرنده های شنوایی
در بخش قبلی توضیح دادیم که حلزونی ساختار اصلی شنوایی در انسان است. غشای مجرای حلزونی در بخش بالایی، پایینی، رتیکولار لامینا و غشای تکتوریال تشکیل شده است که ساختار آنها با هم متفاوت است. اندولنف بین غشاها را پر میکند. غشای پایینی، قاعدهای یا باسیلار محل قرار گیری گیرندههای شنوایی است. الاستیسیته این غشا از بخش نزدیک به گوش میانی تا دورترین بخش از گوش میانی کاهش مییابد. بخش ابتدایی الاستیسیته کمتری دارد و بهوسیله امواج با فرکانس بالا تحریک میشود. اما بخش انتهایی غشا الاستیسیته بیشتری دارد و با امواج فرکانس پایین تحریک میشود. گیرندههای شنوایی سلولهای شبیه به مو هستند که در غشای قاعدهای قرار دارند. دو نوع سلول مو در این بخش به شنوایی کمک میکنند که سلولهای پشتیبان بین آنها قرار دارند.
- «سلولهای مو داخلی» (Inner Hair Cells): این سلولها در ردیف تکسلولی از بخش نزدیک گوش میانی تا انتهای غشای پایه قرار میگیرند. تعداد این سلولها کمتر است و اولین گیرندههایی هستند که امواج صوتی را تشخیص میدهند. حدود ۹۵ درصد نورونهای حسی آوران با این سلولها سیناپس دارند. تعداد زیادی کانال یونی در غشای مژک سلولهای مو قرار دارند و پروتئین کدهرین کانال مژکها را به هم متصل میکند. پروتئین کدهرین سبب میشود کانال کاتیونی همزمان باز یا بسته شوند.
- «سلولهای موی داخلی» (Outer Hai Cell): این سلولها در ردیفهای سهسلولی از بخش نزدیک گوش میانی تا انتهای غشای پایه قرار میگیرند. تعداد این سلولها بسیار کمتر است، با اعصاب حسی کمتری سیناپس دارند و در تنظیم صدا نقش دارند. پروتئینهای «پرسین» (Presin) در غشای جانبی این سلولها نقش مهمی در تغییر اندازه سلول برای تنظیم شدت امواج صوتی دارند.
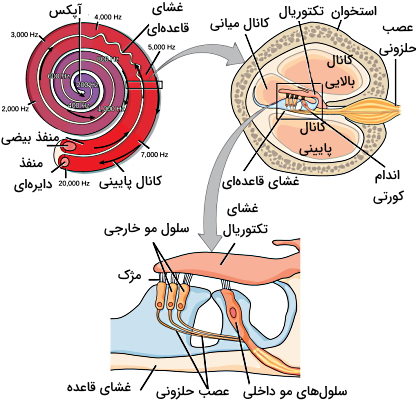
لایه استریا وسکیولر از چهار لایه سلولی (فیبروبلاست، سلولهای پایه، سلولهای میانی و سلولهای مرزی) در دیواره حلزون گوش هستند که یون پتاسیم را (بهوسیله کانالهای کاتیونی و سیمپورترهای غشای) از مایع پریلنف دریافت و به اندولنف ترشح میکند.
فیزیولوژی حواس ویژه
در بخشهای قبلی ساختار اصلی هر اندامهای حواس ویژه که در تبدیل تغییرات محیطی (فرکانس و شدت صوت، شدت نور و غلظت مولکولهای شیمیایی) به پیام عصبی شرکت میکنند را توضیح دادیم. در این بخش فعالیت این اندامها و گیرندهههای حواس ویژه را بررسی میکنیم. گیرندههای حواس ویژه نورونهای عصبی کاملا تمایزیافتهای هستند که تعداد زیادی کانال یونی در غشای آنها وجود دارد. در تمام این گیرندهها تغییرات محیطی سبب تغییر پتانسیل الکتروشیمیایی در سیتوپلاسم سلولها، باز شدن کانالهای غشایی و انتقال اختلاف پتانسیل به نورونهای آوران میشود. آکسونهای نورونهای آوران کنار هم قرار میگیرند و اعصاب حواس ویژه را تشکیل میدهند. این اعصاب واسطههایی برای انتقال پیام گیرندههای حواس ویژه به بخشهای مختلف مغز (ساقه مغز، دستگاه لیمبیک، مخچه، هیپوتالاموس و قشر مخ) هستند.
فیزیولوژی حواس ویژه چشایی
گیرندههای چشایی انسان ۴ تا ۱۰ هزار مولکول شیمیایی مختلف را شناسایی میکنند که در پنج گروه مزههای تلخ، شور، شیرین، ترش و اومامی (در زبان ژاپنی به معنی خوشمزه) قرار میگیرند. اومامی مزه آمینواسید L-مونوسدیم گلوتامات در ترکیبات پروتئینی است. برخلاف گیرندههای شیمیایی بویایی انواع مختلف از این گیرندهها در سلولهای چشایی زبان وجود دارد. معمولا بین ساختار شیمیایی مولکولها با نوع مزهای درک شده در انسان مرتبط است. برای مثال اکثر مولکولهای اسیدی (آسکوربیکاسید یا ویتامین C) ترش هستند.
عملکرد گیرندههای چشایی به گیرندههای نوری چشم شباهت دارد. در انسان سه نوع گیرنده نوری وجود دارد که طیف وسیعی از رنگها را تشخیص میدهند. گیرندههای چشایی نیز چهار نوع اصلی هستند که طیف وسیعی از طعمها را تشخیص میدهند. تحریک موازی گیرندههای بویایی و چشایی برای درک مزه نیاز است. برای مثال اگر بوی پیاز را متوجه نشوید، مزه آن با سیب تفاوتی ندارد. به علاوه گیرندههای حسی دما و درد در اپیتلیوم حفره دهان به درک مزهها کمک میکنند. برای مثال مزه تند فلفل به دلیل تحریک گیرندههای درد حساس به دما با تغییر غلظت مولکول «کاپسائیسین» (Capsaicin) حس میشود.
گیرنده چشایی بهوسیله سه مکانیسم مختلف تحریک میشود. مولکول مزه ممکن است مستقیم از کانالهای یونی عبور کند و با انتشار تسهیل شده وارد جوانه چشایی شود (مولکولهای شور و ترش)، یا با اتصال به کانال غشایی آن را مهار کند (مولکول ترش)، یا با اتصال به گیرندههای غشایی و از مسیر پیک ثانویه فعالیت کانال یونی را تغییر دهد (مولکولهای شیرین، تلخ و خوشمزه).
گیرندههای شوری و ترشی
سدیم کلرید یا نمک آشپزخانه، فراوانترین ترکیب شیمیایی شور، در غذای انسان است. گیرندههای چشایی به غلظت کم و زیاد این یون پاسخ متفاوتی میدهند. در غشای سلولهای اپتلیوم گیرنده چشایی، کانالهای سدیمی حساس به غلظت وجود دارد. این کانمالها در غلظت پایین سدیم کلرید باز میشوند و یون سدیم را به سیتوپلاسم سلول انتقال میدهند. در نتیجه غشای سلول دپلاریزه میشود (غلظت یون مثبت سیتوپلاسم بیشتر از ماتریکس خارج سلولی است). دپلاریزاسیون غشا با باز شدن کانالهای ولتاژی کلسیم همراه است. جریان یون کلسیم در سیتوپلاسم، اگزوسیتوز وزیکولهای حاوی انتقالدهنده عصبی سروتونین را تحریک میکند. در نتیجه پیام مولکول شیمیایی شور به مغز منتقل میشود. این کانالها برخلاف کانالهای سدیمی ولتاژی (در نورونها) به تغییرات پتانسیل غشا حساس نیستند.
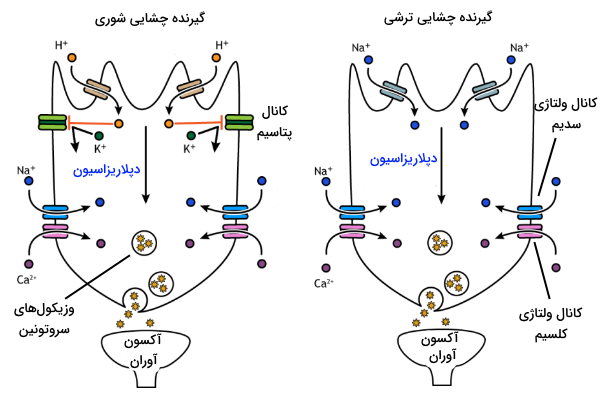
گیرندههای چشایی مزه ترش، پیام مولکولها را به شکل تغییر غلظت یون هیدروژن (pH) دریافت میکنند. مولکولهای اسیدی در آب یون هیدروژن آزاد میکنند. این یون با عبور از کانالهای غشایی وارد سلول میشود و با مهار کانالهای پتاسیمی از خروج این یون جلوگیری میکند. افزایش غلظت یون پتاسیم سیتوپلاسم منجر به دپلاریزه شدن غشا، باز شدن کانالهای سدیمی و کلسیمی میشود. جریان یون کلسیم در سیتوپلاسم، اگزوسیتوز وزیکولهای حاوی انتقالدهنده عصبی سروتونین را تحریک میکند. در نتیجه پیام مولکول شیمیایی ترش به مغز منتقل میشود.
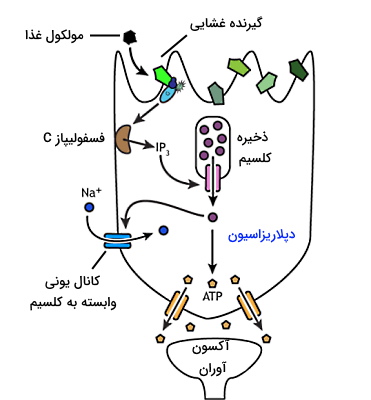
گیرندههای شیرینی، تلخی و اومامی
انتقال پیام عصبی در گیرندههای چشایی شیرینی، تلخی و اومامی بهوسیله پروتئینهای عرض غشایی همراه با پروتئین G منتقل میشود. با اتصال این مولکولهای شیمیایی به گیرنده، G پروتئین همراه آنزیم فسفولیپاز غشایی را فعال میکند. این آنزیم فسفولیپیدها را به اینوزیتول تریفسفات (IP3) و دیآسیل گلیسرول (DAG) تجزیه میکند. اتصال IP3 به کانالهای لیگاندی شبکه اندوپلاسمی صاف در این سلولها، غلظت یون کلسیم سیتوپلاسم سبب باز شدن کانالهای سدیم و دپلاریزه شدن غشا میشود. در نتیجه پیام عصبی به کمک انتقالدهنده عصبی ATP به پایانه آکسون نورون حسی اولیه (آوران) منتقل خواهد شد.
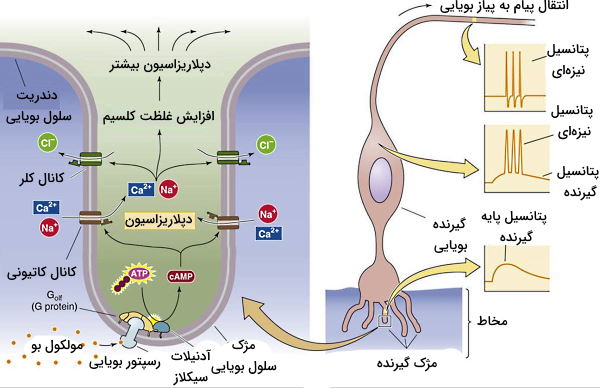
فیزیولوژی حس ویژه بویایی
انواع مختلفی از گیرندههای بویایی در اپتلیوم بویایی بینی به بیش از چهارصد هزار مولکول مختلف متصل میشوند. اما مکانیسم فعالسازی و ایجاد اختلاف پتانسیل در تمام آنها یک نوع است. تمام این گیرندهها پروتئینهای عرض غشایی همراه با G پروتئین () هستند که پس از ۷ مرحله آکسون نورون آوران را تحریک میکنند.
- مولکول بو به گیرنده عرض غشایی در مژک گیرنده بویایی متصل میشود.
- اتصال لیگاند-گیرنده هتروتریمر را فعال میکند.
- زیرواحد با فعال کردن آدنیلاز سیکلاز، غلظت cAMP سیتوپلاسم را افزایش میدهد.
- cAMP به کانال کاتیونی عرض غشا متصل میشود.
- باز شدن کانال کاتیونی، نفوذپذیری غشا به یونهای یدیم، پتاسیم و کلسیم را افزایش میدهد. در نتیجه غشا دپلاریزه میشود.
- اتصال کلسیم به کانالهای یون کلر سبب باز شدن این کانالها و دپلاریزه شدن بیشتر غشای گیرنده میشود.
- اگر اختلاف پتانسیل از آستانه تحریک بیشتر شود، پیام عصبی بهوسیله آکسون نورون به مغز منتقل خواهد شد.
فیزیولوژی حس ویژه بینایی
فیزیولوژی چشم را میتوان در دو بخش مختلف بررسی کرد. نور ابتدا از ساختارهای جلویی (قرنیه، زلالیه، عدسی و زجاجیه) وارد کرده چشم میشود (بخش اوپتیک) و در انتهای مسیر خود گیرندههای نوری موجود در شبکیه را تحریک میکند (بخش عصبی).
اولین دروازه ورود نور به چشم قرنیه است. این ساختار گنبدی چشم علاوه بر عبور دادن نور بخشی از متمرکز کردن پرتوها را بر عهده دارد. در مرحله بعد نور از سوراخ مردمک عبور میکند. این بخش از چشم در متمرکز کردن نور نقشی ندارد اما تغییر قطر آن در رفلاکس مردمک شدت نور ورودی به بخشهای داخلی چشم را تغییر میدهد. عدسی مهمترین بخش در متمرکز کردن نور در مرکز لکه زرد (فورآ) شبکیه است. تغییر قطر این بخش از چشم سالم سبب میشود نور در فواصل مختلف دقیقا روی فوآ متمرکز شود. نور بخش پایینی جسم به بخش بالایی فورآ و نور بخش بالایی جسم به بخش پایینی فورآ میرسد. به همین دلیل تصویر اولیه اجسام در شبکیه، معکوس ایجاد میشود. به همین ترتیب، نور بخش چپ جسم به بخش راست شبکبه و نور بخش راست شبکیه به بخش چپ میرسید. به علاوه تصویر اولیه شبکیه دوبعدی است اما تصویری که ما در مغز درک میکنیم، سهبعدی تشکیل میشود.
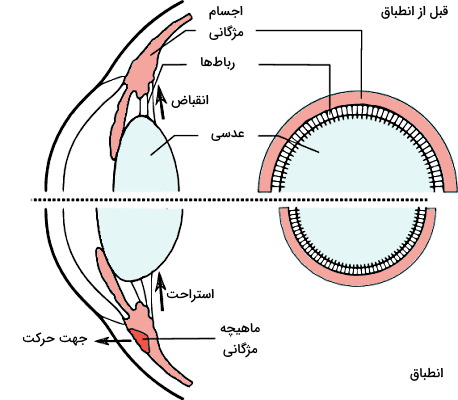
در بخشهای قبلی توضیح دادیم که عدسی چشم ساختاری شفاف و محدب است که بهوسیله اجسام مژگانی و رباطهای انعطافپذیر به ماهیچههای خارجی حرکتدهنده چشم میشود. به علاوه اجسام مژگانی با بخش جلویی کوروئید و شبکیه در ارتباط هستند. افزایش شدت نور یا تغییر تمرکز از جسم دور به جسم نزدیک، با تحریک ملانوپسین در لایه گانگلیون یکی از چشمها سبب انتقال پیام عصبی به بخشهای عقبی مغز میشود. پیام عصبی مغز بهوسیله اعصاب پاراسمپاتیک (اعصاب مژگانی کوتاه) به ماهیچههای مژگانی و اسفنکتر مردمک در بخش جلویی هر دو چشم برمیگردد.
- اتصال انتقالدهنده عصبی این نورونها به گیرنده موسکارینی ماهیچه صاف مژگانی با افزایش یون کلسیم سیتوپلاسم، انقباض ماهیچه را تحریک میکند. انقباض ماهیچه با کوتاه شدن طول آن همراه است. در نتیجه فاصله عدسی تا چشم کاهش مییابد. بهعلاوه رباطهای اتصالی به عدسی که مثل طنابی این ساختار را به ماهیچههای مژگانی وصل میکردند، کمتر کشیده شده و رها میشوند. در این حالت قطر افقی (جلویی-عقبی) عدسی افزایش یافته و محدبتر میشود (دیدن اجسام نزدیک).
- اتصال انتقالدهنده عصبی به گیرندههای موسکارینی در غشای ماهیچه حلقوی اسفنکتر منجر به انقباض و فشرده شدن این ماهیچهها میشود. در نتیجه قطر مردمک و نور ورودی به چشم کاهش مییابد.
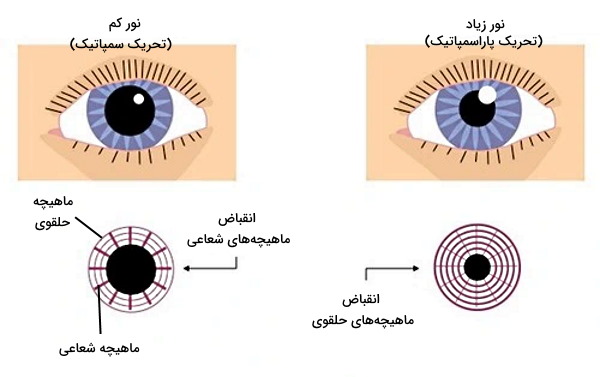
بخشی از اعصاب سمپاتیک خروجی از نخاع در چشم اعصاب مژگانی بلند را تشکیل میدهند. سیناپس این نورونها با ماهیچههای مژگانی و ماهیچههای شعاعی عنبیه سبب میشود ماهیچهها در حالت استراحت قرار بگیرند.
- در این حالت ماهیچههای مژگانی از انقباض خارج میشوند و رباطهای متصل به عدسی را با خود عقب میکشند (فاصله جسم تا عدسی افزایش مییابد | دیدن اجسام دور). در نتیجه طول عدسی (قطر بالایی-پایینی) افزایش مییابد و شکل آنها صاف میشود.
- در این حالت ماهیچههای شعاعی عنبیه یا ماهیچههای گشادکننده مردمک منقبض میشوند. انقباض این ماهیچهها با کوتاه شدن طول فیبر ماهیچهای و افزایش قطر مردمک همراه است. در نتیجه نور بیشتری وارد چشم میشود (دیدن در نور کم).
فوتوترانسداکشن
بینایی انسان در نور و تاریکی بهوسیله مکانیسمهای درونسلولی متفاوتی شروع میشود. در نبود نور آنزیم گوانیلات سیکلاز غشای دیسک فعال است. این آنزیم تبدیل GTP به cGMP را کاتالیز میکند. اتصال cGMP به کانالهای سدیم سبب باز شدن کانال و افزایش غلظت سیتوپلاسمی این یون میشود (مثبت شدن داخل سلول | دپلاریزاسیون). اختلاف پتانسیل ایجاد شده در طول سلول گیرنده منتقل میشود و به پایانه آکسونی میرسد. در پایانه آکسونی باز شدن کانالهای وابسته به ولتاژ کلسیم با ورود این یون به سیتوپلاسم و رها شدن تعداد زیادی وزیکول گلوتامات همراه است. اتصال این انتقالدهنده عصبی به گیرندههای همراه با G پروتئین در غشای نورونهای دوقطبی با مهار کانالهای کاتیونی این سلولها همراه است.
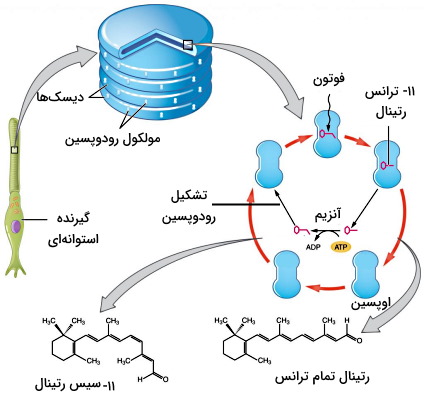
مکانیسم «فوتوترانسداکشن» (Photoreduction) یا تغییر انرژی الکترومغناطیسی امواج نوری به پتانسیل الکتریکی در سلولهای استوانهای و مخروطی یکسان است و با مشارکت فوتون نوری، مولکول ردوپسین و کانالهای کاتیونی انجام میشود. اوپسینها گیرندههای غشایی همراه با با G پروتئین و در حالت فعال با پیوند کووالانسی به ۱۱-سیس-رتینال متصل هستند. ساختار رتینال از حلقههای بنزنی تشکیل شده است که فوتونهای نوری را جذب میکنند.
این مولکول با جذب فوتون به ایزومر تمام ترانس تبدیل میشود. تغییر ساختار رتینال تغییراتی در سلول ایجاد میکند که منجر به ایجاد اختلاف پتانسیل و تشکیل پیام عصبی خواهد شد. رتینال تمام ترانس از اوپسین جدا و اوپسین فعال میشود. اوپسین فعال شده G پروتئین را فعال میکند (GDP پروتئین با GTP جایگزین میشود). زیرواحد آلفا از پروتئین G جدا شده و آنزیم فسفودیاستراز را فعال میکند. آنزیم فسفودیاستراز با تبدیل cGMP به GMP غلظت سیتوپلاسمی این نوکلئوتید را کاهش میدهد. کانالهای سدیمی و کلسیمی وابسته به cGMP باز نمیشوند. در نتیجه پتانسیل الکتروشیمیایی سیتوپلاسم منفیتر (۶۰- mV) از پتانسیل الکتروشیمیایی مایع خارج سلولی خواهد شد (هایپرپلاریزاسیون). در این شرایط پتانسیل عمل بسیار کمی به پایانه آکسونی گیرنده نوری انتقال پیدا میکند و کانالهای کلسیمی بسیار کمتری باز میشوند. در وزیکولهای سیناپسی (با انتقالدهنده عصبی گلوتامات) کمتری به غشای سلولهای دوقطبی میرسد.
اتصال گلوتامات به گیرندههای این نروترانسمیتر در سلولهای دوقطبی با تغییر پتانسیل الکتریکی غشای پلاسمایی، جریان الکتریکی ایجاد میکند. انتهای جریان الکتریکی به پایانه آکسون این سلولها سبب باز شدن کانالهای کلسیمی وابسته به ولتاژ و آزاد شدن تعداد زیادی وزیکولهای حاوی گلوتامات میشود. اتصال گلوتامات به گیرندههای غشایی نورونهای گانگلیون با ایجاد اختلاف پتانسیل و پیام عصبی همراه است. پیام عصبی این سلولها بهوسیله عصب بینایی به کرتکس بینایی در مغز منتقل میشود.
رتینال (آلدهید ویتامین A) پس از تغییر ایزومری از اوپسین جدا شده و به رتیونول (الکل ویتامین A) تمام ترانس کاهش مییابد. تا زمانی که این مولکول دوباره به اپسین متصل نشود، گیرندهها به نور پاسخ نمیدهند. رتینول در لایه گانگلیونی با سه مرحله واکنشهای آنزیمی به شکل فعال تبدیل شود.
- در مرحله اول لسیتین رتینول آسیل ترانسفراز، رتینول تمام ترانس را به ساختار استری این مولکول بدیل میکند.
- در مرحله دوم آنزیم ایزومروهیدرولاز، ترکیب مرحله قبل را به ۱۱-سیس رتینول تغییر میدهد.
- در مرحله آخر ۱۱-سیس رتینول بهوسیله آنزیم اکسیداز به ۱۱-سیس رتینال تبدیل شده و به غشای سلول انتقال داده میشود.
فیزیولوژی حس ویژه شنوایی
مسیر درک صداها و حس شنوایی با ورود امواج صوتی از کانال آکوستیک شروع میشود. امواج صوتی به پرده صماخ برخورد میکنند. لرزش پرده صماخ سبب لرزش استحوان چکشی، لرزش استخوان چکشی سبب لرزش استخوان سندانی و لرزش استخوان سندانی سبب ضربه زدن استخوان رکابی به منفذ بیضی میشود. ارتعاش منفذ بیضی، لرزش مایع پریلنف در حلزون گوش را به همراه دارد. اگر امواج ایجاد شده فرکانس لازم را داشته باشند (حداقل ۲۰ هرتز و حداکثر ۲۰۰۰ هرتز) لرزش پریلنف به غشای قاعدهای منتقل میشود. این لرزش اندولنف را به فضای بین غشای تکتوریال و سلولهای مویی داخلی هدایت میکند. در نتیجه مژههای سلولهای مویی داخلی روی غشای تکتوریال حرکت میکنند.
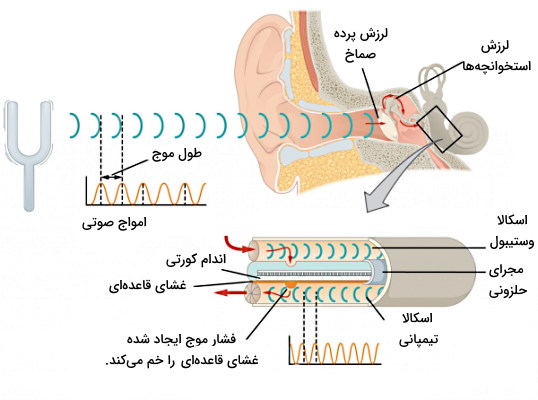
حرکت مژکها سبب باز شدن کانالهای کاتیونی و ورود یون پتاسیم و کلسیم از اندولنف به سیتوپلاسم سلول میشود. در نتیجه پتانسیل الکتروشیمیایی سیتوپلاسم مثبت و غشای سلول مو دپلاریزه خواهد شد. یون کلسیم اگزوسیتوز وزیکولهای حاوی گلوتامات را تحریک میکند. اتصال این انتقالدهنده عصبی به گیرندههای کانالی نورون آوران سبب باز شدن کانالهای دریچهدرا سدیمی، تشکیل پتانسیل عمل و انتقال پیام عصبی به مغز میشود.
سلولهای مویی خارجی در تنظیم صدا نقش دارند. سیناپس این سلولها با عصب حلزونی-بیضی بهوسیله انتقالدهنده عصبی استیل کولین تنظیم میشود. برای توضیح عملکرد این سلولها تصور کنید فراموش کردهاید صدای ضبط ماشین را کم کنید و پس از روشن کردن ماشین صدای بسیار بلندی ایجاد میشود. در این شرایط گوش باید از خود محافظت کند.
به همین دلیل اتصال استیل کولین به گیرندههای سلول مویی خارجی با فعال کردن واکنشهای آنزیمی در سیتوپلاسم، باز شدن کانالهای پتاسیمی و خروج این یون از سلول همراه است. در نتیجه غشای این سلولها هایپرپلاریزه (منفیتر از پتانسیل استراحت) میشود. در این شرایط پروتئینهای انقباضی پرسین در حالت استراحت قرا میگیرند و طول بالایی-پایینی (محور عمودی) سلول افزایش مییابد. در نتیجه غشای قاعدهای پایین کشیده شده، اندولنف از فضای بین تکتوریال و سلولهای مویی داخلی خارج میشود و تحریک سلولهای مویی کاهش مییابد. برای تشخیص صدایی با یک فرکانس خاص (برای مثال شنیدن صدای ویالون بین دیگر اصوات یک کنسرت کلاسیک) پروتئینهای پریستین منقبض میشوند. انقباض این مولکولهای غشایی، بالا کشیدن شدن غشای قاعدهای، تحریک سلولهای مویی و تشخیص صدا را به همراه دارد.
مکانیسم حفظ تعادل
مجراهای دهلیزی و نیمدایرهای بخشهای تنظیم تعادل در گوش داخلی هستند. سلولهای مویی موجود در غشای ماکولا در دیواره پشتی ساکول و دیواره پایینی یوتریکل وظیفه تبدیل انرژی مکانیکی به جریان الکتریکی را بر عهده دارند. گیرندههای یوتریکل در پاسخ به تغییر جریان اندولنف در جهت افقی (حرکت جلو و عقب یا خم کردن سر به چپ و راست) و گیرندههای ساکول در پاسخ به تغییر جریان اندولنف در جهت عمودی (بالا و پایین بردن سر) تحریک میشوند.
غشای ماکولا از چند لایه سلول با مورفولوژی و عملکرد متفاوت تشکیل شده است. خارجیترین لایه ماکولا سلولهای پشتیبانی هستند که مثل یاختههای پشتیبان بافت عصبی مرکزی و محیطی وظیفه تامین مواد غذایی و اکسيژن سایر سلولها را برعهده دارند. لایه بعدی از سلولهای موی (نوع I و II) و سلولهای دهلیزی تیره (سلولهای ترشحکننده یون پتاسیم) تشکیل شده است. روی این لایه، غشایی ژلهای از جنس پلیساکاریدها و بلورهای کلسیم کربنات (اوتوکانیا) به نام غشای اوتولیتیک قرار دارد. غشای اتولیتیک در تماس با اندولنف است.
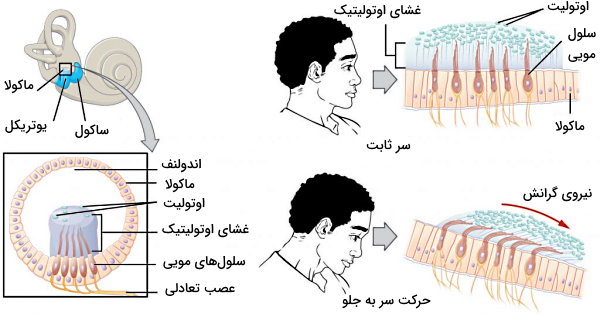
برای درک بهتر عملکرد غشای ماکولا در یوتریکل تصور کنید، با سرعت بالا در بزرگراه رانندگی میکنید که ناگهان کودکی جلوی ماشین شما میپرد و شما با سرعت ترمز میکنید. در این حالت سر شما به سمت جلو حرکت میکند. نیروی وارد شده به سر سبب حرکت بلورهای کلسیم کربنات در غشای اتولیتیک به جلو میشود. حرکت این غشا مژکهای سلولهای مویی را حرکت میدهد و کانالهای کاتیونی باز میشوند. باز شدن کانالهای کاتیونی با ورود یون پتاسیم و کلسیم به سیتوپلاسم سلول، هایپرپلاریزه شدن غشا و افزایش پتانسیل الکتریکی در نورونهای آوران همراه است. حرکت ناگهانی سر به عقب، با عقب کشیده شدن بلورهای کلسیم کربنات، غشای اتولیتیک و مژکهای سلول مویی همراه است. در نتیجه با بسته شدن کانالهای کاتیونی غشا هایپرپلاریزه و انتقال پیام عصبی مهار میشود. اگر سر در حالت ثابتی قرار داشته باشد، اختلاف پتانسیل و جریان عصبی ثابتی در نورونهای آوران ایجاد میشود.
نقش مجرای نیم دایره در تعادل سر
مجراهای نیمدایره از بافتهای مختلف غشایی تشکیل شدهاند که گیرندههای مکانیکی آنها در پاسخ به تغییرات اندولنف بر اثر چرخش سر تحریک میشوند. این گیرنده به حفظ تعادل سر در زمان انجام فعالیت کمک میکنند. غشای حسی در آمپیولای مجرای نیمدایرهای مثل غشای حسی ساکول و یوتریکل از چند لایه سلول (نورونهای آروان، سلولهای پشتیبان، سلولهای مویی و غشای ژلی کاپولا) تشکیل شده است. چرخش سر به سمت چپ سبب چرخش مجرای نیمدایره گوش راست و همراه سایر بخشهای استخوانی خواهد شد. اما اندولنف به دلیل اینرسی (مقاومت در برابر تغییر جهت) در جهت حرکت سر، حرکت نمیکند. در نتیجه با فشار وارد مجرای نیمدایره میشود و کاپولا را خلاف جهت حرکت سر خم میکند. خم شدن کاپولا با خم شدن مژکها، باز شدن کانالهای کاتیونی، ورود کلسیم وپتاسیم به سیتوپلاسم، دپلاریزه شدن غذا، آزاد شدن وزیکولهای انتقالدهنده عصبی گلوتامات و ایجاد اختلاف پتانسیل در نورونهای وابران همراه است.
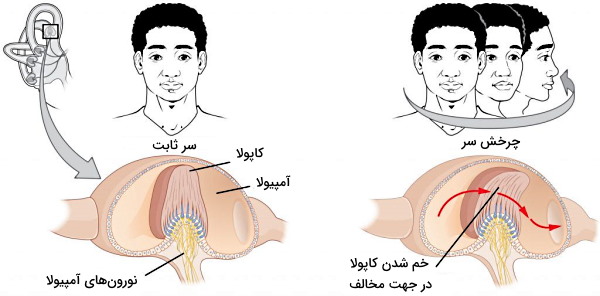
چرخش سر به سمت چپ در گوش چپ با خروج اندولنف از آمپیولا، بسته شدن کانالهای کاتیونی، هایپرپلاریزه شدن غشا، کاهش خروج وزیکولهای انتقالدهنده عصبی و کاهش انتقال پیام عصبی در نورون حسی همراه است.
مسیر عصبی حواس ویژه
مسیر عصبی که پیامهای حس محیطی را به مغز منتقل میکند، مسیر عصبی بالارونده نام دارد. بسیاری از پیامهای اندامهای حسی پس از عبور از هستههای ساقه مغز یا تالاموس به قسمتهای دیگر مغز منتقل میشوند. مسیر عصبی شنوایی-تعادلی، مسیر بینایی، مسیر چشایی و مسیر بویایی، پنج مسیر اصلی هستند که پس سیناپس با نورونهای سیستم عصبی مرکزی به درک مزه، بو، رنگ و صدای اطراف کمک میکنند.
مسیر عصبی حس ویژه شنوایی
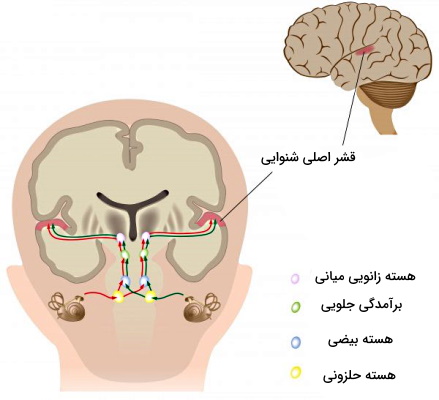
عصب خروجی از هر گوش داخلی از دو دسته آکسونهای شنوایی (آکسون خروجی از حلزون) و تعادلی (آکسون خروجی از بخشهای تعادلی) تشکیل میشود. بخش شنوایی این عصب پس از خروج از گوش به سه هسته در ساقه مغز منتقل میشود.
- پیام عصبی ابتدا در هسته حلزونی با نورونهای ساقه مغز سیناپس میدهد (هر هسته اطلاعات یک گوش را دریافت میکند).
- پیام عصبی هسته کاکلیا به هسته بیضی بالایی منتقل میشود. پردازش و ترکیب کردن اطلاعات شنوایی در این هسته شروع میشود. این اطلاعات شامل محل صدا با تخمین تفاوت زمان رسیدن و شدت پیام از هر گوش به این هسته است.
- نورونهای خروجی از هسته بیضی بالایی پیام عصب شنوایی را به هسته کولیکولس جلویی منتقل میکنند. این بخش از ساقه مغز تمام پیامهای شنوایی بالارونده را تجمیع و به از راه تالاموس به قشر شنوایی منتقل میکند.
بخش تعادلی عصب خروجی از گوش آکسون نورونهای ساکول، یوتیکل و مجراهای نیمدایرهای است. اولین مقصد بیشتر این آکسونها گانگلیون وستبیولر است. بیشتر آکسونهای خروجی از این گانگلیون پیام تعادلی را به هسته وستبیولر در بخش میانی ساقه مغز منتقل می کنند. اما تعداد کمی از آنها پیام تعادل را مستقیم (بدون سیناپس با نورونهای هسته) به مخچه منتقل میکنند. نورونهای خروجی از هسته وستبیولر برای هماهنگ کردن بخشهای مختلف حرکتی به بخشهای مختلف سیستم عصبی مرکزی پیام میفرستند.
- پیام دستهای از نورونها به مراکز کنترل تنفس و سیستم قلبی عروقی منتقل میشود. تا جریان خون و تبادل ششی را با حرکت بدن هماهنگ کنند.
- دسته دوم نورونها به نخاع پیام میفرستند تا مسیرهای انعکاسی تعادل و حرکت در نخاع را فعال کنند.
- پیام دسته سوم نورونها مراکز کنترل بینایی را تحریک میکنند تا تصویر ایجاد شده در شبکیه با حرکت بدن منطبق شود.
- آخرین دسته نورونها پیام تعادلی را به تالاموس منتقل میکنند. پیام این نورونها همراه با پیام مسیر حس موقعیت که از ریشه پشتی نخاع به سیستم عصبی مرکزی منتقل میشود، سبب درک موقعیت مکانی در مغز میشود.
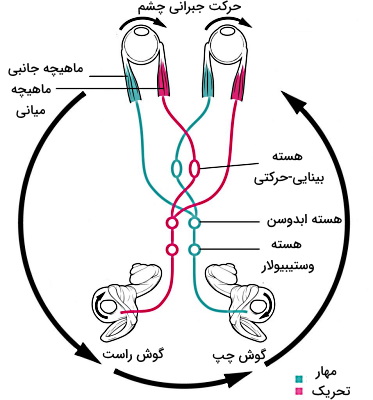
مسیر عصبی حس ویژه بینایی
عصب بینایی از دو مسیر متفاوت به هستههای نورونی تالاموس منتقل میشود. پیام عصبی سمت راست میدان دید (هر دو چشم) به هسته چپ تالاموس و پیام عصبی سمت چپ میدان دید (هر دو چشم) به هسته راست تالاموس منتقل میشود. در نتیجه هر دو نیمکره مغز پیام گیرندههای نوری چشم را دریافت میکنند. تقاطع این اعصاب در مغز (قبل از هستههای تالاموس) کیاسمای بینایی نام دارد. پیام عصبی از کیاسمای بینایی به قشر بینایی در پشت مغژ منتقل میشود. قشر بینایی از نورونهای تمایزیافتهای تشکیل شده است که به شدت، زاویه، شکل، لبههای محیطی و حرکت اجسام نوری پاسخ میدهند.
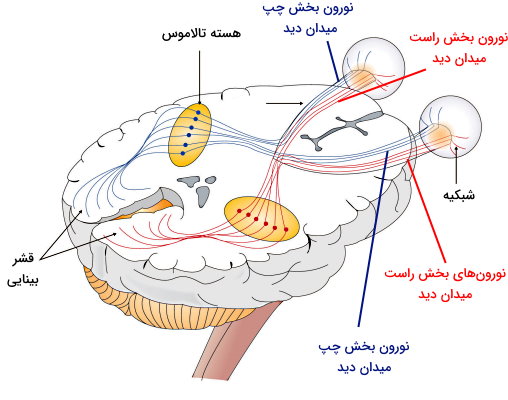
برای مثال زمانی که یک مربع قرمز در مرکز دید شما وجود دارد، نور منعکس شده در آن گیرندههای نوری را تحریک میکند. پیام عصبی پس از عبور از لایههای شبکیه و عصب بینایی به قشر بینایی منتقل میشود. این پیام نورونهای تشخیص محور افقی، نورونهای تشخیص محور عمودی و نورونهای تشخیص رنگ قرمز را همزمان فعال میکند. پیام عصبی این نورونها به بخشی از قشر بینایی که تصاویر قبلی (خاطره بینایی) ذخیره شده است، منتقل میشود. مشابهت تصویر ناگهان تعداد بسیار زیادی نورون در قشر بینایی ار فعال و تصویر مربع قرمز را برای ما آشکار میکند.
مسیر عصبی حس ویژه بویایی
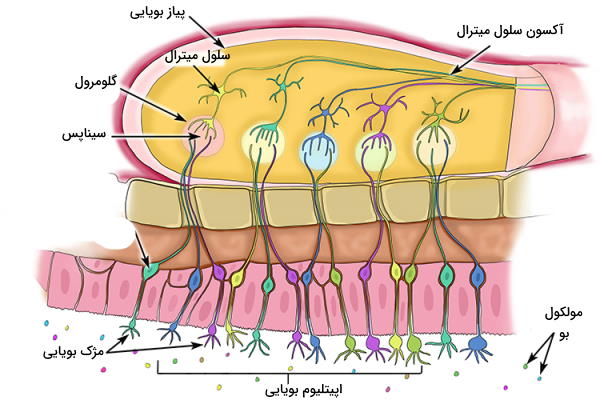
عصب بویایی مجموعهای آکسونهای گیرندههای بویایی است. این اعصاب پس از عبور از استخوان غربالی سقف حفره بینی وارد پیاز بویایی میشود. پیاز بویایی از سلولهای تخصصیافته عصبی تشکیل شده است.
- سلولهای میترال: سلولهای میترال نورونهای دوقطبی هستند که دندریتهای آنها با پایانههای آکسونی عصب بینایی در ناحیه گلومرولی سیناپس میدهد.
- سلولهای گرانولی: نورونهای بینابینی هستند که با دندریت و جسم سلولی نورونهای میترال سیناپس دارند. تحریک این نورونها بهوسیله انتقالدهنده عصبی آزاد شده از پایانه آکسون عصب بویایی با ترشح GABA سلولهای میترال را مهار میکند.
- سلولهای دکمهدار: این سلولها مثل سلولهای میترال با پایانه آکسونی عصب بویایی سیناپس برقرار میکنند. با این تفاوت که هر زوائدی دندریتی هر سلول میترال در یک گلومرول قرار دارد، اما هر سلول دکمهدار زوائد دندریتی فراوانی دارد که در گلومرولهای متفاوت سیناپس میدهند.
انتهای آکسونی نورونهای میترال و دکمهدار پیام عصبی هر پیاز بویایی را به بخشهای مختلف قشر بویایی (هسته جلویی بویایی، برآمدگی بویایی، قشر پریفورم، آمیگدالا و قشر انتورینال لوب گیجگاهی) منتقل میکنند. نورونهای خروجی از این بخشها پیام عصبی را مستقیم به قشر مخ (درک بو) یا تالاموس منتقل میکنند. مسیر انتقال پیام از آمیگدالا مربوط به پاسخ احساسی به بو و مسیر اندورینال مربوط به خاطره بو است. برخلاف مسیر عصبی بینایی که پیامها از دو چشم به دو نیمکره چشم منتقل میشوند، پیام گیرندههای بویایی در حفره بینی به یک نیمکره مغز منتقل میشود.
مسیر عصبی حس ویژه چشایی
بخشهای مختلف زبان با رشتههای عصبی متفاوتی عصبرسانی شده است. دوسوم ابتدایی این اندام پیامهای خود را بهوسیله اعصاب جمجمهای ۷ (CN VII)، یکسوم انتهایی پیامهای خود را بهوسیله اعصاب جمجمهای ۹ (CN IX) و اپیگلوت پیام عصبی خود را بهوسیله عصب جمجمهای ۱۰ (CN X) یا واگ به بخش میانی ساقه مغز منتقل میکند. پیام سه عصب پس از خروج از هسته تک ساقه مغز (سولیتاری) به هسته شکمی-پشتی تالاموس و پس از آن به قشر چشایی در اینسولا (در شکاف جانبی)، هیپوتالاموس یا آمیگدالا منتقل میشود.
بیماری های حواس ویژه
اختلالهای بویایی، شنوایی، بینایی و چشایی به دلیل تغییر یکی از بخشهای اندام حسی ویژه یا اختلال در مسیر عصبی انتقال پیام گیرندهها ایجاد میشود. برای مثال کربویی یا آنزمیا (Anasmia) یکی از اختلالهای بویایی است که دلیل اصلی ایجاد آن عفونتهای بینی یا سینوسها است. در این شرایط مخاط بیشتری در بینی تشکیل میشود. در نتیجه مولکولهای بو باید در حجم بیشتری از مخاط حل شوند و تعداد کمی از آنها در دسترس گیرندههای بویایی قرار میگیرند. در ادامه تعدادی از بیماریهای چشم که در بینایی اختلال ایجاد میکند بررسی میکنیم.
اختلال های بینایی کدامند ؟
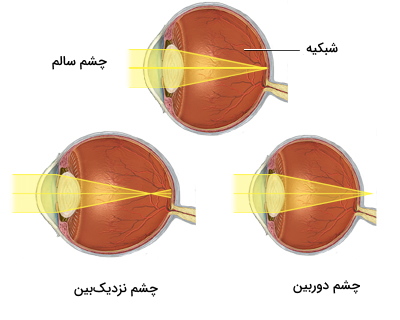
نزدیکبینی، دوربینی و آستیگماتیسم سه اختلال بینایی بسیار متداول هستند که با استفاده از عدسیهای مصنوعی درمان میشوند. در این بیماریها شکل کره چشم یا قرنیه تغییر میکند. در نتیجه نور روی شبکیه متمرکز نمیشود.
- نزدیکبینی: در این اختلال قطر افقی کره چشم یا عدسی افزایش مییابد. در نتیجه تصویر اجسام دور در جلوی شبکیه تشکیل و تار دیده میشوند.
- دوربینی: در این بیماری قطر کره چشم یا عدسی کاهش مییابد. در نتیجه تصویر اجسام نزدیک پشت شبکیه تشکیل و تار دیده میشوند.
- آستیگماتیسم: در این بیماری شکل قرنیه تغییر میکند. در این اختلال تمام اجسام دور و نزدیک تار دیده میشوند.
جمع بندی
در این مطلب توضیح دادیم که بینایی، شنوایی، بویایی و چشایی حواس ویژه بدن هستند. اندامهای این حواس ویژه از گیرندههای حسی تشکیل میشوند که مثل گیرندههای حسی دیگر، تغییرات محیطی را به پیام عصبی تبدیل میکنند. محرک گیرندههای شیمیایی بویایی و چشایی، مولکولهای شیمیایی محلول در مخاط یا بزاق، محرک گیرندههای نوری، شدت نور ورودی به چشم و محرک گیرندههای مکانیکی گوش لرزش حاصل از امواج صوتی است. آکسون نورونهای آوران گیرندههای حواس ویژه عصب بویایی، چشایی، بینایی و شنوایی-تعادلی را تشکیل و پیام عصبی را به بخشهای مختلف مغز انتقال میدهند.










سلام
بنده یک معلم هستم.
از اشکال زیبایی برای تفهیم مطلب استفاده کرده بودید. از دقت نظر شما ممنونم.