اعصاب کرانیال چیست؟ – به زبان ساده + بررسی عملکرد
سیستم عصبی انسان از دو بخش مرکزی و محیطی تشکیل شده است. مغز و نخاع اندامهای عصبی مرکزی هستند که از نورونها، یاختههای پشتیبان و ساختارهای محافظتی تشکیل میشوند. نورونهای این بخش وظیفه پردازش اطلاعات ورودی و ایجاد پاسخ حرکتی را بر عهده دارند. اعصاب کرانیال و نخاعی فیبرهای عصبی محیطی هستند که پیام عصبی را از اندامهای غیرعصبی به مراکز کنترلی سیستم عصبی مرکزی و دستور فعالیت سیستم عصبی مرکزی را به اندامها منتقل میکنند. این اعصاب بخش پیکری سیستم عصبی محیطی را تشکیل میدهند. در این مطلب از مجله فرادرس نام اعصاب کرانیال را به همراه اثر آنها بر اندام هدف توضیح میدهیم.
اعصاب کرانیال چیست ؟
اعصاب کرانیال، جمجمهای یا مغزی ۱۲ جفت عصبی هستند که پیام عصبی را بین بخشهای مختلف مغز و اندامهای ناحیه سر، گردن و تنه منتقل میکنند. آسیب این اعصاب درک حواس ویژه بویایی، شنوایی، چشایی، بینایی و لامسه را مختل میکند. به علاوه پلک زدن، حرکات زبان و ایجاد حالات چهره به دریافت پیام از اعصاب کرانیال وابسته است.
اعصاب کرانیال از نوع اعصاب حسی، حرکتی و مختلط هستند. اعصاب کرانیال مختلط از آکسون نورونهای (فیبر عصبی) حسی و حرکتی، اعصاب حسی از آکسون نورونهای آوران حسی و اعصاب حرکتی از آکسون نورونهای وابران حرکت تشکیل شده است. نورونهای حسی این اعصاب پیام عصبی را از گیرندههای حسی به مغز و نورونهای حرکتی آن پیام دستوری را از مغز به اندامهای حواس ویژه و محیطی منتقل میکنند. سه لایه بافت پیوندی در هر عصب کرانیال وجود دارد.
- اندونوریوم: این بافت پیوندی اطراف هر تار عصبی را میپوشاند. بین بافت پیوندی و تارعصبی مایع اندونوریوم قرار دارد که مثل مایع مغزی-نخاعی در سیستم عصبی مرکزی از آکسون نورون در برابر آسیبهای فیزیکی محافظت و مواد غذایی مورد نیاز آن را فراهم میکند.
- پرینوریوم: تارهای عصبی بهوسیله لایه پرینوریم کنار هم قرار میگیرند و دستههای عصبی یا فاسیکل تشکیل میشود. پرینوریم از ۷ تا ۸ لایه بافت پیوندی تشکیل شده است که از انتشار مولکولهای درشت به لایه زیری و سیتوپلاسم (نوروپلاسم) تار عصبی جلوگیری میکند.
- اپینوریوم: اپینوریوم خارجیترن لایه بافت پیوندی است که اطراف فاسیکلها و مویرگهای خونی اعصاب محیطی را میپوشاند.
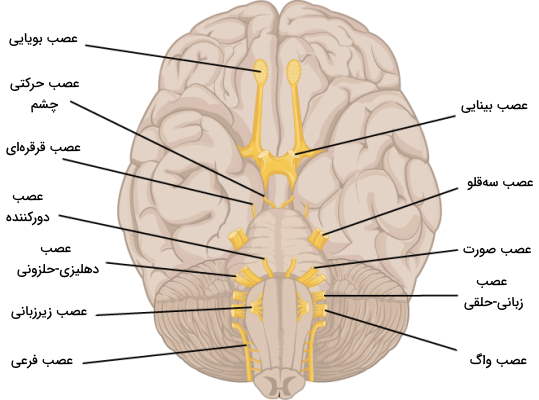
نام اعصاب کرانیال
به هر عصب کرانیال بر اساس محل خروج از مغز یک شماره و بر اساس عملکرد یک نام اختصاص داده شده است. نام این اعصاب به ترتیب عصب بویایی، عصب بینایی، عصب حرکتی چشم، عصب قرقرهای، عصب سهقلو، عصب دورکننده، عصب صورت، عصب دهلیزی-حلزونی، عصب زبانی-حلقی، عصب واگ، عصب فرعی و عصب زیرزبانی است. نام، شماره و عملکرد حسی-حرکتی این اعصاب در جدول زیر خلاصه شده است.
| شماره عصب | نماد عصب | نام عصب - نوع عصب |
| ۱ | CN I | عصب بویایی - حسی |
| ۲ | CN II | عصب بینایی - حسی |
| ۳ | CN III | عصب حرکتی چشم - حرکتی |
| ۴ | CN IV | عصب قرقرهای - حرکتی |
| ۵ | CN V | عصب سهقلو - مختلط |
| ۶ | CN VI | عصب دورکننده - حرکتی |
| ۷ | CN VII | عصب صورت - حرکتی |
| ۸ | CN VIII | عصب دهلیزی-حلزونی - حسی |
| ۹ | CN IX | عصب زبانی-حلقی - مختلط |
| ۱۰ | CN X | عصب واگ - مختلط |
| ۱۱ | CN XI | عصب فرعی - حرکتی |
| ۱۲ | CN XII | عصب زیرزبانی - حرکتی |
تمام اعصاب کرانیال به جز اعصاب بویایی و بینایی با بخشهای مختلف ساقه مغز در ارتباط هستند. عصب بویایی و بینایی پیامهای حسی را مستقیم به مخ منتقل میکنند. اعصاب حلزونی از بخش پشتی مغز میانی (مدولا)، عصب حرکتی چشم از ناحیه بین مغز میانی و پونتین، عصب سهقلو از پل مغزی (Pons)، اعصاب دورکننده، صورت و دهلیزی-حلزونی از ناحیه بین پونتین و مدولا، اعصاب زبانی-حلقی، واگ و فرعی از بخش پشتی هسته بیضی در مدولا اوبلگا و اعصابی زیرزبانی از بخش جلویی هسته بیضی مدولا اوبلگا خارج میشود.
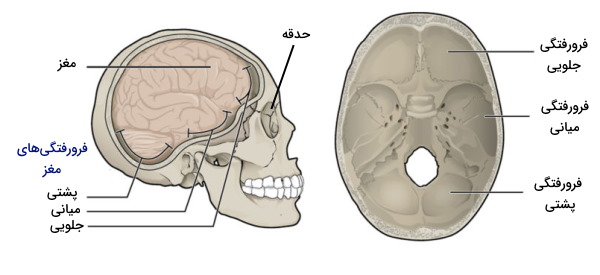
ساختار جمجمه
جمجمه یا کرانیوم اسکلتی استخوانی است که از مغز محافظت کرده و شکل صورت را تعیین میکند. این اسکلت از ۲۱ استخوان ثابت و ۱ استخوان متحرک (فک پایین) تشکیل میشود. این اسکلت از منافذ، شکاف و فرورفتگیهایی برای عبور رگها و اعصاب کرانیال تشکیل شده است. فرورفتگی جمجمهای جلویی، فرورفتگی جمجمهای میانی و فرورفتگی جمجمهای پشتی بخشهای درونی جمجمه را میسازند که در تماس با سختشامه بخش پایینی مغز هستند.
«منافذ غربالی» (Cribriform Foramina)، «کانال و منفذ بینایی» (Optic Canal and Foramen)، «شکاف حدقهای بالایی» (Superior Orbital Fissure)، «منفذ گِرد» (Foramen Rotundum)، «منفذ بیضی» (Foramen Ovale)، «مجرای شنوایی داخلی» (Internal Acoustic Meatus)، «منفذ زیرگلویی» (Jugular Foramen)، «منفذ مگنوم» (Foramen Magnum)، منفذ خاری یا «اسپینوزوم» (Foramen Spinosum) و منفذ لاکروم فضاهای کوچکی در ساختار محکم استخوان جمجمه برای خروج اعصاب کرانیال هستند. جدول زیر عصب کرانیال خروجی از هر منفذ یا فورامن را نشان میدهد.
| فورامن | عصب کرانیال | فرورفتگی جمجمه | استخوان جمجمه |
| منافذ غربالی | CN I | جلویی | اتموئید |
| کانال بینایی | CN II | میانی | اسفنوئید |
| شکاف حدقهای بالایی | CN IV، CN V، CN III، CN VI | میانی | اسفنوئید |
| منفذ گِرد | CN V | میانی | اسفنوئید |
| منفذ بیضی | CN V | میانی | اسفنوئید |
| منفذ خاری | CN V3 | میانی | اسفنوئید |
| مجرای شنوایی داخلی | CN VII، CN VIII | میانی | بخش پتروس استخوان گیجگاهی |
| منفذ زیرگلویی | CN IX، CN X، CN XI | پشتی | بخش جلویی: پتروس استخوان گیجگاهی
بخش پشتی: استخوان پسسری |
| کانال زیرزبانی | CN XII | پشتی | استخوان پسسری |
| منفذ مگنوم | CN XI | پشتی | استخوان پسسری |
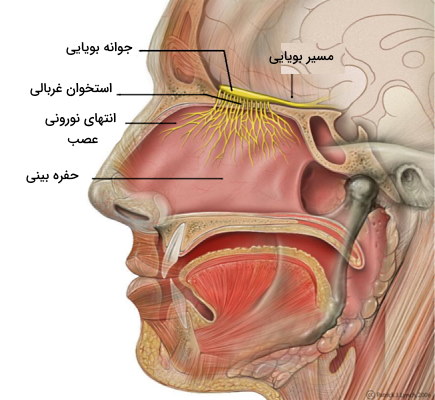
عصب بویایی
عصب بویایی پیامهای گیرنده بویایی را به مراکز بویایی در قشر مخ منتقل میکند. این عصب مجموعهای از آکسون نورونهای حسی دوقطبی است که پس از عبور از صفحه غربالی استخوان اتموئیدی جمجمه به جوانه بویایی منتقل میشود. دو جوانه بویایی مجموعهای از سلولهای عصبی زیر لوب جلویی نیمکرههای مغز هستند. انتهای دندریتی نورونهای بویایی گیرندههای شیمیایی بویایی هستند که در غشای بویایی سقف بینی قرار دارند. این گیرندهها در پاسخ به مولکولهای بو محلول در مخاط فعال میشوند.
در غشای پلاسمایی گیرندههای بویایی رسپتورهای پروتئینی وجود دارد که اتصال مولکولهای بو به آن با تغییر پتانسیل الکتریکی در نورون همراه است. این گیرندهها پروتئینهای عرض غشایی همراه با پروتئین G هستند. اتصال مولکول به گیرنده با تغییر کنفورماسیون آن و فعال شدن پروتئین G (تعویض GDP با GTP) را به دنبال دارد. پروتئین G فعال، آنزیم آدنیلات سیکلاز غشایی را فعال میکند. در نتیجه سنتز cAMP در نورونها افزایش مییابد. این مولکول به دریچه کانالهای یونی وابسته به cAMP متصل شده و با تغییر کنفورماسیون کانال را باز میکند. در نتیجه جریانی از یون سدیم و کلسیم وارد سیتوپلاسم میشود و یون کلر از سیتوپلاسم خارج میشود. ورود کاتیونها با افزایش بار مثبت اختلاف پتانسیل سیتوپلاسم با خارج سلول را کاهش میدهد. اگر این اختلاف پتانسیل به پتانسیل باز شدن کانالهای ولتاژی سدیم برسد، جریان الکتریکی (پیام عصبی) ایجاد میشود.

پیام عصبی ایجاد شده در گلومروس جوانه بویایی به سلولهای میترال منتقل میشود. آکسون سلولهای میترال مسیر عصبی بویایی در مغز را تشکیل میدهند. مسیر بویایی (عصب بویایی داخل مغز) هر جوانه بویایی به شاخه بویایی جانبی و شاخه میانی بویایی تقسیم میشود. شاخه بویایی جانبی پیام عصبی را به مرکز اصلی بویایی در قشر لوب گیجگاهی (آمیگدالا، هسته آنکس و شیار هیپوکامپ) منتقل میکند. پیامهای این بخش درک به آگاهانه بو منجر میشود. شاخه بویایی میانی پیام عصبی را به بخشهای مختلف سیستم لیمبیک منتقل میکند. پیام عصبی این بخش ویژگیهای احساسی بو را تعیین میکند.
عصب بینایی
عصب بینایی یا عصب کرانیال ۲ (CN II) یکی از اعصاب حسی بدن است که جریان الکتریکی ایجاد شده در اثر برهمکنش نور با گیرندههای نوری شبکیه چشم را به قشر مخ منتقل میکند. برای اینکه اجسام اطراف را ببینیم، گیرندههای نوری شبکیه چشم بهوسیله نور تحریک میشوند. جریان الکتریکی ایجاد شده در این سلولها به نورونهای قطبی منتقل میشود. آزاد شدن گلوتامات در سیناپس نورونهای قطبی با سلولهای گانگلیون که آکسون آنها عصب بینایی را تشکیل میدهد پیام عصبی را به سلولهای گانگلیون شبکیه منتقل میکند.
هر چشم انسان میدان دید متفاوتی دارد که هر کدام به ناحیه بینی (چپ) و گیجگاهی (راست) تقسیم میشوند. بخش گیجگاهی شبکیه (راست) نور ناحیه بینی میدان دید و بخش بینی شبکیه (چپ) نور ناحیه گیجگاهی میدان دید را دریافت میکند. پیام عصبی سمت چپ هر دو چشم به از سمت چپ و پیام عصبی سمت راست هر دو چشم از سمت راست وارد مغز میشود. در نتیجه پایانه آکسون نورونهای خروجی از شبکیه گیجگاهی چشم با آکسونهای خروجی از ناحیه گیجگاهی چشم راست با هم ادغام شده و از سمت راست وارد مغز میشوند. جهت حرکت اعصاب راست و چپ مسیری به شکل X پشت چشم ایجاد میکند که به مرکز آن کیاسمای بینایی گفته میشود.
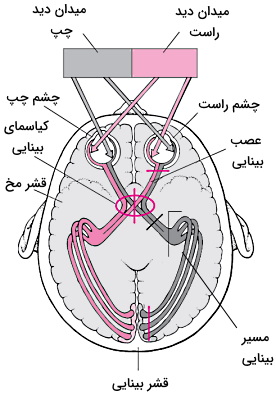
پیام عصبی از کیاسمای بینایی به تالاموس منتقل میشود. سپس گروهی از نورونها پیام عصبی را از تالاموس به هستههای مغز میانی و گروه دیگر پس از عبور از لوب آهیانه (فیبرهای عصبی نیمه بالایی شبکیه) و گیجگاهی (فیبرهای عصبی نیمه پایینی شبکیه) به قشر اصلی بینایی در لوب پسسری منتقل میکنند. دریافت پیام عصبی در این بخش سبب درک آگاهانه (اندازه و رنگ) اشیا میشود.
حدود یک میلیون تار عصبی میلیندار برای تشکیل عصب کرانیال II کنار هم قرار میگیرند که بر اساس عملکرد به سه دسته رشتههای آوران بینایی، رشتههای آوران مردمک و رشتههای فوتواستاتیک تقسیم میشوند.
- رشتههای آوران بینایی آکسون نورونهای حسی هستند که پیام عصبی را از گیرنده نوری (شبکیه) به جسم زانویی تالاموس منتقل میکنند.
- رشتههای آوران مردمک پیام عصبی را از ماهیچههای چشم به بخش تکتوم مغز میانی منتقل میکنند. این مسیر عصبی با انعکاس مردمک قطر این بخش از چشم را در پاسخ به نور محیط تنظیم میکند.
- رشتههای فوتوستاتیک پیام عصبی را از شبکیه به برجستگی بالایی مغز میانی منتقل میکنند و انعکاسهای بدن-بینایی (حرکت همزمان چشم و سر زمان مطالعه، بستن چشمها بر اثر محرک ناگهانی یا بالابردن دست برای محافظت چشم از محرک ناگهانی) را کنترل میکنند.
عصب حرکتی چشم
عصب حرکتی چشم یا عصب کرانیال ۳ آکسون نورونهای حرکتی سیستم عصبی مرکزی است که پیام دستوری از هسته عصب کرانیال ۳ و هسته ادینگر-وسپال در مغز میانی را به ماهیچههای خارج چشمی منتقل میکند. انقباض این ماهیچهها پلک و کره چشم را حرکت میدهد. این عصب با عبور از سختشامه وارد بخش جانبی حفره سینوسی میشود. در حفره سینوسی رشتههای سمپاتیک شبکه کاروتید داخلی به عصب کرانیال ۳ اضافه میشود. این رشتهها با عصب حرکتی چشم ادغام نمیشوند و فقط در یک غلاف مشترک به سمت چشم حرکت میکنند. این عصب پی از عبور از «شکاف حدقهای بالایی» (Supraorbital Fissure) به دو شاخه بالایی و پایینی تقسیم میشود.
- شاخه بالایی اعصاب کرانیال ۳: این عصب با ماهیچههای راست بالایی و ماهیچه بالابرنده پلک بالا سیناپس دارد. رشتههای سمپاتیک با این شاخه CN III همراه میشوند و ماهیچههای تارسال بالایی سیناپس تشکیل میدهند. انتقال پیام عصبی از این فیبرهای عصب حرکتی چشم به ماهیچههای خارج چشمی و انقباض ماهیچه، سبب بالا رفتن پلک و کره چشم میشود.
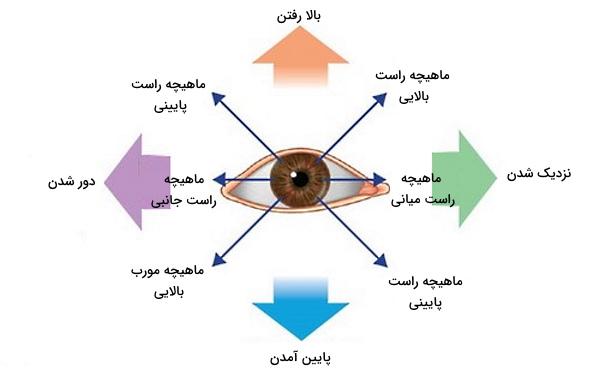
- شاخه پایینی اعصاب کرانیال ۳: این شاخه با ماهیچههای راست پایینی، ماهیچههای راست میانی و ماهیچههای مورب پایینی سیناپس تشکیل میدهد. رشتههای عصبی پاراسمپاتیک همراه این شاخه CN III وارد چشم و در گانگلیون مژگانی از این شاخه جدا میشود. عملکرد فیبرهای حرکتی و پاراسمپاتیک در این شاخه با هم متفاوت است.
- فیبرهای حرکتی: این فیبرهای عصبی پایین رفتن کره چشم (با انقباض ماهیچههای راست پایینی و ماهیچههای مورب پایینی)، نزدیک شدن دو کره چشم به هم (با انقباض ماهیچههای راست میانی و ماهیچههای مورب پایینی) و حرکت چشم به گوشههای خارجی را تحریک میکند.
- فیبرهای پاراسمپاتیک: این اعصاب با ماهیچههای مژگانی چشم و اسفنکتر مردمک سیناپس میدهند. انقباض ماهیچههای صاف اسفنکتر، سبب کاهش قطر مردمک و نور ورودی به چشم میشود. انقباض ماهیچههای مژگانی شکل عدسی را برای دیدن اجسان نزدیک تغییر میدهد.
عصب کرانیال قرقره ای
جفت عصب قرقرهای یا کرانیال ۴ (CN IV) مجموعهای از نورونهای حرکتی سوماتیک (پیکری) هستند که پیام عصبی را از هسته قرقرهای (بخش پشتی مغز میانی و زیر هسته عصب کرانیال ۳) به ماهیچههای اسکلتی خارج چشم منتقل میکند و طولانیترین مسیر را برای خروج از جمجمه طی میکند. این عصب پس از عبور از فضلی زیرعنکبوتیه از سختشامه عبور کرده و همراه اعصاب حرکتی چشم، عصب دورکننده و شاخههای عصب سهقلو از حفرههای سینوسی عبور میکند و در آخر از شکاف حدقهای بالایی به ماهیچه مورب بالایی خارج چشم میرسد. عصب خروجی از هسته راست مغز میانی به چشم چپ و عصب خروجی از هسته چپ به چشم راست میرسد.
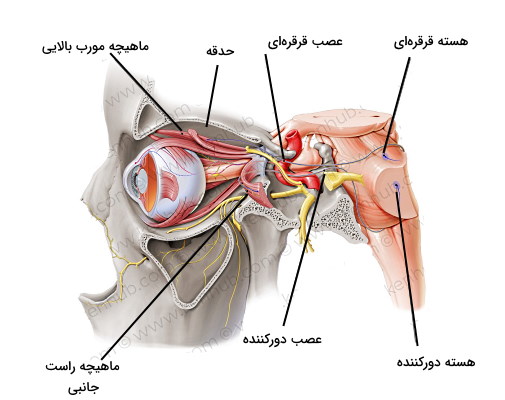
در هر چشم یک ماهیچه مورب بالایی وجود دارد که از استخوان اسفنوئید شروع شده و به ناحیه جانبی-بالایی کره چشم متصل است. تاندون این ماهیچه به بافت پیوندی رشتهای به نام قرقره متصل است، به همین CN IV عصب قرقرهای نامگذاری میشود. این ماهیچه در حرکت کره چشم به پایین، نزدیک شدن دو کره چشم و چرخش داخلی چشم نقش دارد.
عصب سه قلو
عصب سهقلو (CN V) بزرگترین اعصاب کرانیال و از انواع اعصاب مختلط است. شاخههای این عصب با پوست، غشای مخاطی، سینوسها و غدد بزاقی سیناپس میدهند. بخش حسی این عصب به درک تغییر دما، احساس درد و لمس پوست کمک و بخش حرکتی آن انقباض ماهیچههای جویدن و غدد بزاقی را کنترل میکند. بخش حسی این عصب از هستههای مزانسفالی، هسته حسی اصلی و هستههای نخاعی، و بخش حرکتی این عصب از هسته حرکتی عصب سهقلو در مغز میانی شروع میشود. هستههای نخاعی مرکز اصلی کنترل حواس صورت هستند که انتهای دندریتی اعصاب خروجی از آنها گیرنده درد، دما، فشار، لمس و حس موقعیت را شناسایی میکنند.
رشتههای این عصب پس از خروج از جمجمه وارد گانگلیون سهقلو میشوند. سه رشته عصب چشمی (Ophthalmic| V1)، عصب آروارهای پایینی (Mandibular | V3) و عصب آوارهای بالایی (Maxillary | V2) از گانگلیون عصب سهقلو خارج می شوند.
- عصب چشمی: این عصب از ناحیه جانبی حفره سینوسی عبور کرده و از شکاف بالایی حدقه از جمجمه خارج میشود. سه شاخه جلویی، لاکریمال و نازوسیلیال این عصب به ناحیه پیشینی و جمجمه، سینوس اتموئیدی، پلک بالایی و ملتحمه آن، قرنیه و مخاط بخش پشتی حفره بینی عصبرسانی میکند. عصب پاراسمپاتیک همراه شاخه لاکریمال، غدد اشکی را کنترل میکند. عصب چشمی شاخه حسی عصب سهقلو است.
- عصب آرواره پایینی: این عصب از سوراخ بیضی عبور کرده و وارد شکاف پایین-گیجگاهی میشود. عصب گونهای یا «بوکال» (Buccal Nerve)، «عصب پایینی آلوئول دندان» (Inferior Alveolar)، «عصب گوشی-گیجگاهی» (Auriculotemporal Nerve) و «عصب زبانی» ( Lingual Nerve) شاخههای CN V2 هستند. این شاخه عصب سهقلو از رشتههای حسی و حرکتی تشکیل شده است.
- بخش حسی: فیبرهای عصبی این بخش پیام گیرندههای حسی غشای مخاطی و کف حفره دهان، گوش خارجی، دندانهای آسیاب، دندانهای پیش و نیش پایینی و لثه همراه آنها، لب پایینی، چانه و دو-سوم انتهای حلقی زبان را به مغز میانی منتقل میکنند.
- بخش حرکتی: فیبرهای عصبی این بخش پیام مغز میانی را به ماهیچههای اسکلتی جویدن (پتروگوئید میانی، پتروگوئید جانبی، ماستر و گیجگاهی)، ماهیچههای بالای هیوئید (دوشکمی و میلوهیوئید)، ماهیچه گوش میانی (نسور تیمپانی) منتقل میکند.
- عصب آرواره بالایی: این عصب همراه عصب چشمی از ناحیه جانبی حفره سینوسی عبور کرده و از سوراخ روتاندوم (سوراخ گرد استخوان اسفنوئید که زیر شکاف بالایی حدقه است ) از جمجمه خارج میشود. این عصب به ۱۴ شاخه تقسیم میشود که به پلک پایینی و ملتحمه آن، گونهها و سینوس ماگزیلار، دندانهای آسیاب، دندانهای پیش و نیش بالایی و لثه همراه آنها، لب بالایی و صفحه بالایی عصبرسانی میکند. شاخههای پاراسمپاتیک همراه این عصب فعالیت غدد اشکی و بینی را کنترل میکنند. عصب آرواره پایین شاخه حسی عصب سهقلو است.
عصب دورکننده
اعصاب کرانیال ۶ از مجموعه آکسونهای حرکتی تشکیل شده است و پیام سیستم عصبی مرکزی را از هسته دورکننده پل مغزی به ماهیچههای راست جانبی چشم منتقل میکند. این عصب همراه اعصاب کرانیال ۳ و ۴ (عصب حرکتی چشم و عصب قرقرهای) انقباض ماهیچههای خارج چشمی و حرکات کره چشم را کنترل میکند. انقباض ماهیچه راست جانبی با تحریک این عصب، کره چشم را از بینی دور میکند.
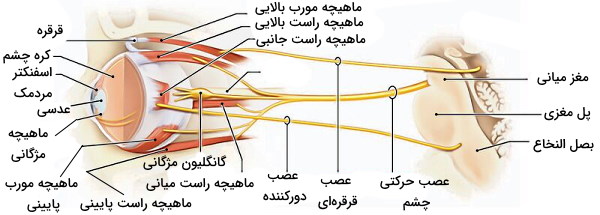
این عصب حسی از پل مغزی وارد فضای زیرعنکبوتیه شده، از سختشامه عبور کرده و وارد «کانال دورل» (Dorello’s Canal) می شود. سپس از لبه استخوان پتروس گیجگاهی عبور کرده و وارد سینوسهای سیاهرگی سختشامه میشود. عصب دورکننده در نهایت از شکاف حدقهای بالایی از جمجمه خارج شده و با ماهیچه راست جانبی سیناپس میدهد. این ماهیچه اسکلتی از حلقه تاندونی مشترک شروع شده و به ناحیه بالایی-جانبی صلبیه متصل میشود. انقباض این ماهیچه کره چشم را از بینی دور میکند.
عصب کرانیال صورت
جفت عصب کرانیال هفتم از انواع عصب مختلط سیستم عصبی محیطی است که شاخههای بسیار زیادی دارد و با رشتههای پاراسمپاتیک همراه است. مسیر این اعصاب بین اندامهای هدف و مغز به دو بخش درون جمجمه و خارج جمجمه تقسیم میشود.
- مسیر درون جمجمه: ریشه حسی و حرکتی این عصب از پل مغزی شروع میشود. این دو ریشه از مجرای آکوستیک داخلی در استخوان گیجگاهی عبور کرده و وارد کانال Z شکل صورت میشوند. در این کانال دو ریشههای حسی و عصبی با هم ادغام میشوند و گانگلیون زانویی را تشکیل میدهند. عصب پتروس بزرگ (رشته پاراسمپاتیک)، عصب رکابی (رشته حرکتی) و عصب طناب صماخی (رشتههای حسی) شاخههای پسگانگلیونی CNVII هستند. این سه شاخه از حفره استیلوماستوئید (حفره بین زائدهای استیلوئید و ماستوئید استخوان گیجگاهی) از جمجمه خارج میشوند.
- مسیر خارج جمجمه: «عصب پشتی گوش خارجی» (Posterior Auricular Nerve) اولین شاخه عصب صورت است که فیبرهای حرکتی آن با ماهیچههای اطراف گوش سیناپس میدهند. رشتههای حرکتی پایین این شاخه با ماهیچههای استیلوهیوئید و شکم پشتی ماهیچه دو شکمی گردن سیناپس میدهند. شاخه حرکتی اصلی از نواحی جلویی و پایینی گوش به غدد پاروتید رسیده و به شاخههای گیجگاهی، زیگموئیدی، بوکال، شاخه حاشیه فک پایینی و شاخه گردنی تقسیم میشوند.
عمکرد شاخه حرکتی عصب صورت
شاخه حرکتی عصب صورت با ماهیچههای اسکلتی سر و گردن (ماهیچههای حالات چهره، ماهیچه استیلوهیوئید، شکم پستی ماهیچه دوشکمی و ماهیچه رکابی گوش میانی) سیناپس میدهد. اولین شاخه این عصب در کانال صورت جدا شده و برای سیناپس با ماهیچه رکابی گوش میانی از برجستگی مخروطی عبور میکند. ماهیچه رکابی کوچکترین ماهیچه اسکلتی بدن انسان است که به استخوان رکابی گوش میانی متصل است. انقباض این ماهیچه، استخوان رکابی را پرده صماخ دور میکند. درنتیجه شدت امواج صوتی از گوش خارجی به گوش میانی کاهش مییابد.
شاخههای بعدی این عصب در فضای بین روزنه استیلوماستوئید-غدد پاروتید و بین غدد پاروتید ایجاد میشود.
- شاخههای روزنه استیلوماستوئید-غدد پاروتید: عصب پشتی گوش خارجی، عصب شکم پشتی ماهیچه دوشکم و عصب ماهیچه استیلوهیوئید شاخههایی هستند که در فضای بین روزنه استیلوماستوئید و غدد پاروتید جدا میشوند.
- عصب پشتی گوش خارجی: این عصب با ماهیچههای خارجی و داخلی گوش خارجی و بخش پشتی ماهیچه اوسیپوفرونتال (پسسرس-پیشانی) سیناپس میدهد. انقباض ناحیه پشتی ماهیچه اوسیپوفرونتال، جمجمه را به سمت جلو حرکت میدهد.
- عصب شکم پشتی ماهیچه دوشکم: این عصب با شکم پشتی ماهیچه دو شکم سیناپس میدهد. این ماهیچه گردن در جویدن، بلع غذا و تکلم نقش دارد. انقباض این ماهیچه با تحریک عصب صورت، استخوان هیوئید گردن را بالا میکشد.
- عصب ماهیچه استیلوهیوئید: این عصب با ماهیچه استیلوهیوئید سیناپس میدهد. انقباض این ماهیچه، استخوان هیوئید را بالا میکشد.
- شاخههای بین غدد پاروتید: شاخههای گیجگاهی، زیگموئیدی، بوکال، حاشیه فک پایین و گردنی عصب حرکتی بین غدد پاروتید (غدد بزاقی جلوی گوش) از هم جدا میشوند.
- گیجگاهی: با ماهیچههای بخش جلویی فرونتواوسیپیتال، ماهیچههای دور چشم و ماهیچههای چیندهنده ابرو سیناپس میدهد.
- زیگموئیدی: با ماهیچههای دور چشمی سیناپس میدهد.
- بوکال: با ماهیچههای زیگموئیدی، دور لب و گونه سیناپس میدهد.
- حاشیه فک پایین: با ماهیچههای پایینبرنده لب، ماهیچههای جانبی چانه و ماهیچههای میانی چانه سیناپس میدهد.
- گردنی: با ماهیچههای پوستی گردن یا «پلاتیسما» (Platysma Muscle) سیناپس میدهد.
عملکرد شاخه حسی عصب کرانیال صورت
آکسون حسی نورونهای طناب صماخی یا کوردا تیمپانی با گیرندههای چشایی در دوسوم حلقی زبان سیناپس میدهد. اتصال محرکهای مزه (شور، شیرین، تلخ و اومامی) به کانالهای یونی سطح گیرندههای غشایی با ایجاد پتانسیل عمل همراه است. این جریان الکتریکی در سیناپس سلول چشایی به تار حسی آوران منتقل شده و از مسیر عصب صورت به مرکز کنترل پل مغزی میرسد.
عملکرد رشته های پاراسمپاتیک همراه اعصاب کرانیال هفت
رشتههای پاراسمپاتیک عصب صورت همراه طناب صماخی و عصب پتروس بزرگ وارد صورت میشوند. شاخههای عصب پتروس بزرگ با غدد اشکی و غدد مخاطی دهان، بینی و حلق سیناپس میدهد. تحریک پاراسمپاتیک ترشح اشک در چشمها و مخاط دهان، بینی و حلق را افزایش میدهد. شاخههای پاراسمپاتیک طناب صماخی با اعصاب زیرزبانی (شاخه عصب سهقلو) ادغام شده و گانگلیون زیرآروارهای را تشکیل میدهند. رشتههای خروجی از این گانگلیون غدد بزاقی زیرزبانی و زیرآروارهای را کنترل میکند. تحریک پاراسمپاتیک ترشح بزاق (با درصد آب بیشتر) را افزایش میدهد.
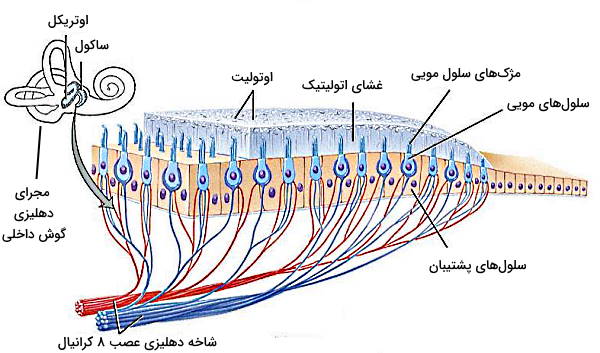
عصب دهلیزی حلزونی
عصب دهلیزی هشتمین عصب کرانیال و از انواع اعصاب حسی است که اطلاعات گوش داخلی را به مغز منتقل میکند و از آکسون نورونهای دوقطبی تشکیل شده است.
شاخه دهلیزی پیام عصبی را از گیرندههای حسی تعادل در گوش داخلی را به هستههای دهلیزی مغز میانی و پل مغزی و شاخه حلزونی اطلاعات گیرندههای شنوایی حلزونی گوش را به هستههای پشتی و شکمی ساقه مخچه منتقل میکند.
شاخههای دهلیزی و حلزونی این عصب در پل مغزی ادغام میشوند و CN VI از حفره آکوستیک داخلی در استخوان گیجگاهی از جمجمه خارج میشود. در بخش دیستال حفره آکوستیک دو رشته عصبی دوباره از هم جدا میشوند. پیام شاخه حلزونی این اعصاب برای تنظیم تعادل بدن هنگام راه رفتن و پیام شاخه دهلیزی برای درک صدای محیط ضروری است.
- شنوایی: برخورد امواج صوتی با استخوانچههای گوش میانی (استخوانهای چکشی، سندانی و رکابی) سبب لرزش این استخوانها میشود. لرزش استخوان رکابی به منفذ بیضی (ابتدای گوش داخلی) منتقل میشود. در گوش داخلی انرژی امواج صوتی به انرژی مکانیکی تبدیل میشود که مایع پریلنف مجرای حلزونی را حرکت میدهد. حرکت پریلنف فشار وارد میکند. فشار وارد شده به غشای دهلیزی منجر به حرکت اندولنف میشود. حرکت این مایع مژکهای سلولهای مو (گیرندههای شنوایی) را حرکت داده و کانالهای یونی غشای آن باز میشود. ورود یونها با تغییر پتانسیل سلولهای مو و ایجاد جریان الکتریکی همراه است. این جریان الکتریکی از سلولهای مو به نورونهای دوقطبی عصب حلزونی منتقل میشود.
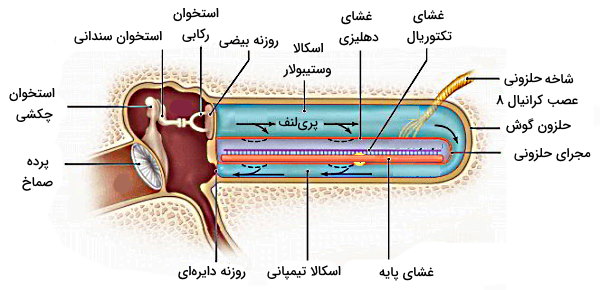
- حفظ تعادل: مجرای دهلیزی گوش ساختاری شبیه به مجرای حلزونی دارد. موقعیت این ساختار نسبت به محور بدن سبب حرکت پریلنف این ساختار بر اثر حرکت افقی و چرخشی سر میشود. سلولهای مو در اسن ساختار با شاخه دهلیزی عصب کرانیال ۸ سیناپس دارد. حرکت پریلنف مجرای دهلیزی منجر به حرکت اندولنف و مزکهای سلولهای مویی میشود. اختلاف پتانسیل ایجاد شده در سلولهای مویی به شکل پیام عصبی به ساقه مخچه منتقل میشود. پیام عصبی این بخش از گوش میانی به درک موقعیت فضای سر و حرکت آن کمک میکند.
عصب زبانی حلقی
عصب زبانی-حلقی یکی دیگر از اعصاب کرانیال مختلط است که از رشتههای عصبی حسی، حرکتی و پاراسمپاتیک تشکیل میشود. این عصب از هستههای آمبیگوس، هسته بزاقی پایینی هستههای نخاعی عصب سهقلو و هسته سولیتری در مدولای ساقه مغز شروع میشود. این عصب موازی با حفره جمجمهای از مدولا به منفذ زیرگلوی میرسد و از جمجمه خارج میشود. شاخه گیجگاهی CN IX در این منفذ جدا میشود. جسم سلولی نورونهای حسی این عصب در گانگلیونهای پایینی و بالایی (پتروس) جمع میشوند.
عصب زبانی-حلقی کنار (بخش جلویی-جانبی) سرخرگ کاروتید داخلی به بخشهای پایینی گردن میرسد. دو شاخه حسی و حرکتی پایین ماهیچه نیزهای حلق از این عصب جدا میشود. شاخه حرکتی با ماهیچهای نیزهای حلق و شاخه حسی (عصب سینوس کارتوتید) با اجسام کارتیدی سیناپس میدهند. شاخه اصلی عصب از ماهیچههای تنگکننده بالایی و میانی حلق عبور کرده و وارد حلق میشود. عصب کرانیال ۱۰ در حلق به شاخههای زبانی، لوزهای و حلقی تقسیم میشود.
عملکرد اعصاب کرانیال ۹
شاخه حسی این عصب با سلولهای چشایی یکسوم ابتدایی زبان سیناپس دارد و پیام عصبی این گیرندههای شیمیایی را به مغز منتقل میکند. بخش حرکتی این عصب با ماهیچه استیلوئید-حلق سیناپس دارد. انقباض این ماهیچه با تحریک عصب زبانی-حلقی طول حلق را کاهش و طول آن را افزایش میدهد و به بسته شدن حنجره در بلع غذا کمک میکند. رشتههای پاراسمپاتیک همراه این عصب با سلولهای غدد پاروتید سیناپس میدهد. تحریک پاراسمپاتیک ترشح بزاق با ترکیب آب بیشتر را افزایش میدهد.
عصب واگ
عصب واگ، دهمین عصب کرانیال و از انواع مختلط است که پیام عصبی را بین سیستم عصبی مرکزی و اندامهای ناحیه گردن و تنه منتقل میکند. مسیر این رشته عصبی از مغز تا اندامهای احشایی را میتوان به چهار ناحیه سر، گردن، قفسه سینه و شکم تقسیمبندی کرد.
- سر: این عصب از مدولای ساقه مغز شروع و همراه اعصاب کرانیال ۹ و ۱۱ (عصب زیرزبانی-حلقی و عصب فرعی) از منفذ زیرگلویی جمجمه خارج میشود. شاخه حسی (شاخه گوشی) این عصب بیرون جمجمه جدا شده و گیرندههای حسی بخش پشتی کانال شنوایی و گوش خارجی را تشکیل میدهد.
- گردن: عصب واگ در گردن از غلاف کاروتیدی عبور کرده و کنار سیاهرگ داخلی گردن و سرخرگ کاروتید مشترک به بخشهای پایینی گردن میرسد. شاخههای حلقی (عصب حرکتی ماهیچههای حلق و صفحه نرم سقف دهان)، بالایی حنجره (عصب حرکتی ماهیچه کریکوتیروئید و عصب حسی ناحیه حلقی-حنجره و بخش بالایی حنجره) و شاخه راست عصب بازگشتی حنجره (عصب حرکتی ماهیچههای داخلی حنجره) در این ناحیه از عصب واگ جدا میشوند. این عصب در انتهای گردن به دو شاخه واگ راست و واگ چپ تقسیم میشود.
- واگ راست: این عصب از جلوی سرخرگ ترقوه و پشت مفصل ترقوه-جناغ عبور کرده و وارد قفسه سینه میشود.
- واگ چپ: این عصب با عبور از بین سرخرگ مشترک کاروتید چپ و سرخرگ ترقوهای چپ و پشت مفصل ترقوه-جناغ وارد قفسه سینه میشود.
- قفسه سینه: شاخههای راست و چپ واگ در قفسه سینه، شبکه عصبی مری را تشکیل میدهند. این شبکه حرکتی با ماهیچههای صاف دیواره مری را کنترل میکند. شاخه عصب چپ عصب بازگشتی حنجره و اعصاب قلب در این ناحیه از واگ جدا میشوند. در مطالب پیشین مجله فرادرس راجع به قلب و ماهیچههای صاف نیز صحبت کردیم.
- عصب چپ عصب بازگشتی حنجره: این شاخه از عصب واگ همراه شاخه راست بازگشتی حنجره، ماهیچههای داخلی حنجره را کنترل میکند.
- اعصاب قلب: شاخه حرکتی این عصب ضربان قلب را تنظیم میکند و شاخه حسی آن گیرندههای مکانیکی و شیمیایی اندام را تشکیل میدهد.
- شکم: عصب واگ از شکاف مری در دیافراگم عبور کرده و به سه شاخه معدهای یا گاستریک، رودهای یا سیالیک و کبدی یا هپاتیک تقسیم میشود.
- شاخه گاستریک واگ: شاخههای واگ راست شبکه شکمی پشتی (سطح پشتی-پایینی معده) و شاخههای واگ چپ شبکه شکمی جلویی (یطح جلویی-بالایی معده) را تشکیل میدهند. این دو شبکه به پیلور معده، دوازدهه روده، سرخرگهای کلیوی و مزانتریک بالایی عصبرسانی میکنند.
- شاخه سیالیک واگ: این شاخه از واگ راست جدا میشود و شاخههای آن به پانکراس، کلیهها، طحال، روده و غدد فوق کلیه عصبرسانی میکنند.
- شاخه هپاتیک واگ: این شاخه از واگ چپ جدا میشود و به کبد عصبرسانی میکند.
عملکرد عصب کرانیال ده
عصب واگ از فیبرهای عصبی حسی، حرکتی و پاراسمپاتیک با اندام هدف متفاوت تشکیل شده است.
- عملکرد حسی واگ: نورونهای حسی واگ از رشتههای سوماتیک و احشایی تشکیل شدهاند. رشتههای سوماتیک پیام عصبی را از پوست و ماهیچهها و رشتههای احشایی پیام عصبی را از اندامهای داخلی به سیستم عصبی مرکزی منتقل میکنند. به علاوه نورونهای وابران گیرندههای چشایی در اپیگلوت و انتهای زبان شاخههای حسی عصب واگ هستند.
- عملکرد حرکتی واگ: نورونهای حرکتی عصب واگ با ماهیچههای اسکلتی حلق و حنجره سیناپس میدهند. انقباض این ماهیچهها بر اثر تحریک واگ منجر به بسته شدن حنجره در بلع و انتقال لقمه از حلق به مری میشود.
- عملکرد پاراسمپاتیک: رشتههای پاراسمپاتیک عصب واگ به اندامها گوارشی، قلب و ریه عصبرسانی میکنند. این رشتههای از اعصاب آوران و وابران تشکیل شدهاند.
- قلب: نورونهای پاراسمپاتیک با سلولهای گره سینوسی-دهلیزی و گره دهلیزی-بطنی سیناپس میدهند. تحریک پاراسمپاتیک با کاهش پتانسیل غشای این سلولها، ضربان قلب را در حالت استراحت (۶۰ تا ۸۰ ضربه در دقیقه) کاهش میدهد. آسیب این عصب با افزایش ضربان قلب تا ۱۰۰ ضربه در دقیقه همراه است.
- سیستم گوارشی: رشتههای پاراسمپاتیک با سلولهای ماهیچه صاف و غدد دیواره لوله گوارشی سیناپس میدهند. تحریک سمپاتیک حرکات دودی اندامهای گوارشی و ترشح غدد (شیره معده، شیره روده و مخاط) را افزایش میدهد. بیشتر فیبرهای عصبی سمپاتیک در این بخش قرار دارند. به همین دلیل سیستم عصبی پاراسمپاتیک، سیستم «گوارش و استراحت» (Rest and Digest) نام گرفته است.
- ریه: رشتههای پاراسمپاتیک واگ در ریه با سلولهای ماهیچه صاف و غدد مخاطی مجاری تنفسی (نای و نایژهها) سیناپس میدهند. تحریک سمپاتیک ترشح مخاط از غدد را افزایش و قطر مسیرهای تنفسی را کاهش میدهد.
عصب کرانیال فرعی
عصب فرعی یازدهمین عصب کرانیال و از انواع اعصاب حرکتی است. این عصب پیام سیستم عصبی مرکزی را به ماهیچههای اسکلتی جناغی-پستانی و ذوزنقهای گردن منتقل میکند. این عصب از دو بخش نخاعی و جمجمهای تشکیل شده است.
- بخش نخاعی: نورونهای این بخش از ریشههای اول تا پنجم یا ششم (C1-C5/C6) نخاع شروع میشوند. رشتههای خروجی از نخاع یک رشته عصبی تشکیل داده و از منفذ مگنوم وارد حفره جمجمه میشوند. سپس از شکاف جمجمهای عبور کرده و از منفذ زیرگلویی خارج میشوند. این اعصاب کنار سرخرگ کاروتید داخلی در گردن حرکت کرده و با ماهیچه جناغی-پستانی و ماهیچه ذوزنقهای سیناپس میدهد.
- بخش جمجمهای: شاخه جمجمهای عصب کرانیال ۱۰ کوچکتر است و از بخش جانبی مدولا اوبلگا در ساقه مغز شروع میشود. نورنهای این رشته همراه رشتههای بخش نخاعی از منفذ زیرگلویی از جمجمه خارج میشوند. رشتههای عصبی این بخش در گانگلیون پایینی عصب واگ با رشتههای عصبی واگ یکی میشوند. به همین دلیل بخش جمجمهای اعصاب کرانیال ۱۰ قسمتی از اعصاب واگ در نظر گرفته میشود.
عملکرد عصب کرانیال فرعی
ماهیچه جناغی-پستانی از زائده ماستوئید استخوان گیجگاهی شروع شده و به سر استخوان جناغ (منبوریوم) و یکسوم میانی استخوان ترقوه متصل میشود. انقباض هر ماهیچه جناغی-پستانی بر اثر تحریک عصب فرعی به چرخش و خمشدن گردن در محور افقی (چپ و راست) کمک میکند. به علاوه انقباض همزمان ماهیچههای جناغی-پستانی گردن را به جلو و عقب خم میکند. 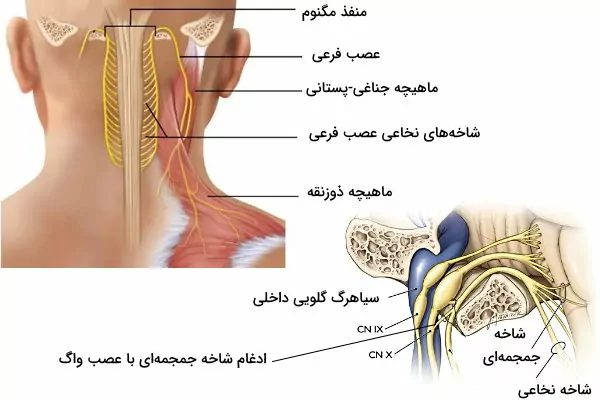
ماهیچه ذوزنقهای گردن از پایین استخوان جمجمه و زائده میخی مهرههای C7-T12 شروع شده و به یکسوم جانبی استخوان ترقوه و زائده آکرومیون استخوان کتف متصل می شود. این ماهیچه از فیبرهای بالایی، میانی و پایینی تشکیل شده است که در پاسخ به تحریک عصب فرعی منقبض شده و به حرکت اندام فوقانی کمک میکنند. انقباض فیبرهای بالایی این ماهیچه استخوان شانه، با بالا رفتن و چرخش استخوان شانه در دور شدن بازو از بدن همراه است. فیبرهای میانی استخوان شانه را عقب و فیبرهای پایینی این استخوان را پایین میکشند.
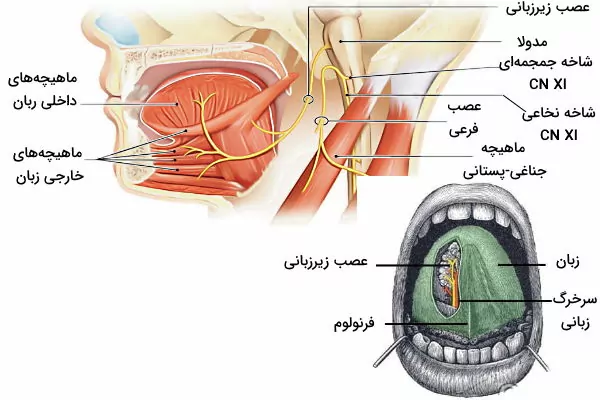
عصب کرانیال زیرزبانی
عصب زیرزبانی آخرین عصب کرانیال (CN XII) و از انواع اعصاب حرکتی است. این عصب با ماهیچههای اسکلتی داخلی و خارجی زبان به جز ماهیچه پالاتوگلوس (عصبرسانی بهوسیله واگ) و ماهیچههای جنئوهیوئید سیناپس میدهد. نورونهای حرکتی عصب زیرزبانی از هسته زیرزبانی در مدولا اوبلیگای ساقه مغز شروع میشوند و در فضای زیرعنکبوتیه از ناحیه جانبی فرورفتگی پشتی جمجمه حرکت میکنند. این نورونها از کانال زیرزبانی در استخوان پسسری از جمجمه خارج میشود.
در گردن فیبرهای عصبی C1 یا C2 به این اعصاب میپیوندند. دو عصب با هم ادغام نشده و فقط در یک غلاف مشترک به مسیر خود ادامه میدهند. سپس برای ورود به زبان از زیر زاویه فک و سرخرگهای داخلی و خارجی کاروتید عبور کرده و از انتهای حلقی وارد زبان میشوند.
عملکرد عصب زیرزبانی
نورونهای عصب زیرزبانی با ماهیچههای «چانهای-زبانی» (جنیوگلوس | Genioglossus)، «ماهیچه لامی-زبانی» (هیوگلوس | Hyoglossus)، «ماهیچه نیزهای-زبانی» (Styloglossus)، «ماهیچههای طولانی بالایی و پایینی» (لاگیتودینال | Superior and Inferior longitudinal)، «ماهیچه عرضی» (ترانسورس | Transverse) و «ماهیچه عمودی» (ورتیکال | Vertical) سیناپس میدهد.
- ماهیچههای چانهای-زبانی: این ماهیچه ضخیم و بزرگ شکل کلی زبان را تشکیل میدهد. برای بیرون آمدن زبان از دهان و عقب رفتن زبان این ماهیچه منقبض میشود.
- ماهیچه لامی-زبانی: این ماهیچه کف حفره دهان و در ناحیه جانبی ماهیچه جنوهیوئید قرار دارد. انقباض این ماهیچه به فشرده شدن و عقب رفتن زبان کمک میکند.
- ماهیچه نیزهای-زبانی: یک جفت ماهیچه نیزهای-زبانی دو طرف حفره حلقی-دهانی قرار دارند. انقباض این ماهیچهها به فشرده شدن و بالا بردن زبان کمک میکند.
- ماهیچههای داخلی: ماهیچههای بلند بالایی و پایینی، ماهیچه عرضی و ماهیچه عمودی ماهیچههای داخلی زبان هستند که انقباض آنها به جویدن غذا، تکلم و بلع غذا کمک میکند. انقباض این ماهیچهها در بالا و پایین بردن آپکس، باز کردن و جمع کردن و کاهش و افزایش قطر سطح زبان نقش دارد. تمام این حرکات در پاسخ به تحریک عصب کرانیال ۱۲ انجام میشود.
گانگلیون اعصاب کرانیال
گانگلیون (جمع: گانگلیا) محل تجمع جسم سلولی و محل سیناپس نورونها با هم در سیستم عصبی محیطی است. گانگلیونهای اعصاب کرانیال دوطرفه هستند و از جسم سلولی نورونهای حسی و پاراسمپاتیمک این اعصاب تشکیل میشود. جسم سلولی نورونهای حرکتی در سیستم عصبی مرکزی قرار دارد.
گانگلیون پاراسمپاتیک اعصاب کرانیال
گانگلیون مژگانی، گانگلیون پتریگوپالاتین، گانگلیون گوشی یا اوتیک و گانگلیون زیرآروارهای محل تجمع جسم سلولی رشتههای پاراسمپاتیک اعصاب کرانیال هستند. رشته عصبی که پیام را از ساقه مغز خارج میکند، رشته پیشگانگلیونی و رشته عصبی که پیام را از گانگلیون به اندام هدف میرساند، رشته پسگانگلیونی نام دارد.
- گانگلیون مژگانی: این گانگلیون ساختاری ۱ تا ۲ میلیمتری پشت کره چشم است که از جسم سلولی حدود ۲۵۰۰ نورون تشکیل میشود. نورونهای پسگانگلیونی این ساختار با ماهیچههای اسفنکتر مردمک و ماهیچههای مژگانی سیناپس میدهند. تحریک پاراسمپاتیک این دو ماهیچه سبب کاهش قطر مردمک و محدبتر شدن عدسی میشود. رشتههای پاراسمپاتیک این گانگلیون شاخههای عصب کرانیال ۳ هستند.
- گانگلیون پتریگوپالاتین: این گانگلیون درفرورفتگی پتریگوپالاتین (در فرورفتگی جلویی-گیجگاهی و پشت ماگزیلا) قرار دارد. رشتههای پیشگانگلیونی این ساختار، شاخههای پاراسمپاتیک اعصاب صورت هستند. رشتههای پسگانگلیونی پتریگوپلاتین با سلولهای غدد اشکی چشم و مخاط بینی سیناپس میدهند.
- گانگلیون گوشی: این گانگلیون ساختاربیضی کوچکی (۲ تا ۳ میلیمتر) است که زیر منفذ بیضی در فررفتگی بالایی استخوان گیجگاه قرار دارد. رشتههای پسگانگلیونی گوشی، با سلولهای غدد پاروتید سیناپس میدهند.
- گانگلیون زیرآروارهای: این گانگلیون کوچک و دوکیشکل بالای غدد زیرآروارهای، روی ماهیچه زبانی-حلقی و نزدیک بخش پشتی ماهیچه میلوهیوئید گردن قرار دارد. رشتههای پیشگانگلیونی زیرآروارهای شاخه سمپاتیک اعصاب کرانیال ۳ هستند.
گانگلیون حسی اعصاب کرانیال
گانگلیونهای سهقلو، زانویی، اسپیرال، دهلیزی، گانگلیای بالایی و پایینی زیرزبانی و گانگلیای بالایی و پایینی واگ، محل تجمع جسم سلولی نورونهای حسی اعصاب کرانیال هستند. فیبرهای آوران اولیه در این رشتهها با فیبرهای آوران ثانویه سیناپس میدهند و پیام گیرندههای حسی اندامهای سر، گردن و تنه را منتقل میکنند.
- گانگلیون سهقلو: گانگلیون سهقلو (CN V) محل تجمع جسم سلولی نورونهای حسی (تکقطبی کاذب) عصب سهقلو در حفره سهقلو (حفرهای که بهوسیله سختشامه ایجاد شده) قرار دارد.
- گانگلیون زانویی: این گانگلیون محل تجمع نورونهای حسی (تکقطبی کاذب) اعصاب صورت (CN VII) است که در کانال صورت قرار دارد. فیبرهای عصبی این گانگلیون پیام عصبی گیرندههای چشایی دوسوم جلویی زبان، گیرندههای حسی پوست، صفحه نرم دهان و مخاط بینی را به ساقه مغز منتقل میکنند.
- گانگلیون اسپیرال: این گانگلیون محل تجمع جسم سلولی نورونها حسی (دوقطبی) است که پیام عصبی سلولهای مویی مجرای حلزونی در گوش داخلی را دریافت و به مغز منتقل میکنند. این گانگلیون در گوش داخلی قرار دارد.
- گانگلیون دهلیزی: گانگلیون دهیلزی یا اسکارپا محل تجمع جسم سلولی نورونهای نورونهای دو قطبی عصب دهلیزی است و در مجرای شنوایی گوش داخلی قرار دارد. زواسد سیتوپلاسمی این نورونها با سلولهای مویی گوش داخلی سیناپس میدهد.
- گانگلیون زیرزبانی بالایی: این گانگلیون محل تجمع نورونهای حسی اعصاب کرانیال ۱۲ است که در منفذ زیرگلویی قرار دارد. اندازه این گانگلیون از گانگلیون زیرزبانی پایینی کوچکتر است. رشتههای عصبی این گانگلیون پیام عصبی گوش میانی و پرده صماخ را به ساقه مغز منتقل میکنند.
- گانگلیون زیرزبانی پایینی یا پتروسال: این گانگلیون، پایین گانگلیون زیرزبانی بالایی و در منفذ زیرگلویی قرار دارد. نورونهای تکقطبی کاذب این گانگلیون پیام عصبی جوانههای چشایی در یکسوم انتهایی زبان، گیرندههای حس محیطی در صفحه نرم، لوزههای پالاتین، بخش بالایی حلق و شیپور استاش، بارورسپتورهای سینوس کاروتید و سلولهای گلومروس نوع I در اجسام کاروتیدی را به ساقه مغز منتقل میکنند.
- گانگلیون واگ بالایی یا زیرگلویی: این گانگلیون در منفذ زیرگلویی قرار دارد و محل تجمع جسم سلولی نورونهای حسی (تکقطبی) عصب کرانیال ۱۰ است. این نورونها پیام عصبی را از گیرندههای حس محیطی در کانال شنوایی خارجی و پرده صماخ به ساقه مغز منتقل میکنند.
- گانگلیون واگ پایینی: این گانگلیون مثل گانگلیونهای زیرزبانی و بالایی واگ در منفذ زیرگلویی قرار دارد. نورونهای تکقطبی این گانگلیون پیام عصبی گیرندههای چشایی اپیگلوت و حلق، اجسام آئورتی، قوس آئورت لوله گوارش و مسیرهای تنفسی را به مغز میانی منتقل میکنند.
فلج اعصاب کرانیال
در بخشهای قبلی توضیح دادیم که ۱۲ عصب جمجمهای با تعداد زیادی از اندامهای سر، گردن و تنه در ارتباط هستند. به همین دلیل اختلال در عملکرد هر یک از آنها ممکن است با از کار افتادن کامل عملکرد اندام همراه باشد. فلج اعصاب کرانیال به معنای قطع شدن ارتباط اندام محیطی با سیستم عصبی مرکزی و توقف انتقال جریان الکتریکی است. این اختلال ممکن است به طور کامل یا جزئی و موقت یا دائمی ایجاد شود. آسیب فیزیکی (تروما)، جراحت، جهشهای ژنتیکی و فشرده شدن عصب ازجمله اختلالهایی است که منجر به فلج اعصاب کرانیال میشود.
- فلج اعصاب کرانیال ۱: تومورهای استخوان اتموئید، تومور غشای مخاطی بینی و وارد شدن ضربه شدید به سر با آسیب CN I و از دست دادن بویایی همراه است
- فلج عصب کرانیال ۲: فلج عصب بینایی چشم چپ یا راست منجر به نابینایی کامل هر چشم میشود (نابینایی تکچشمی یا مونواکولس). فلج کیاسمای بینایی به دلیل فشار تومورهای اطراف کیاسما از ارسال پیام عصبی ناحیه بینی شبکیه چشم چپ و راست به مرکز کنترل بینایی جلوگیری میکند. به این اختلال همیآنوپیای دوگیجگاهی گفته میشود. آنوریسم سرخرگهای کاروتید داخلی (نزدیک کیاسمای بینایی) به شاخه عصب خروجی از شبکیه گیجگاهی فشار وارد کرده و انتقال پیام عصبی از این بخش به مرکز کنترل بینایی را متوقف میکند. به این اختلال همیآنوپیای بینی گفته میشود. آسیب عصب بینایی پس از کیاسمای بینایی منجر به همیآنوپیای همونوموس چپ (از دست دادن میدان دید چپ هر دو چشم) و راست (از دست دادن میدان دید هر دو چشم) میشود. آسیب فیبرهای عصبی نیمه بالایی شبیکه در مغز منجر به توقف ارسال پیام عصبی نیمه پایینی شبکیه به کرتکس مخ و اختلال همیآنوپیای یکچهارم پایینی چپ یا راست (فلج یک عصب) و همی ایناپسیای نیمه پایینی چپ یا راست (فلج هر دو عصب) میشود. آسیب فیبرهای عصبی نیمه پایینی شبکیه به توقف ارسلال پیام عصبی از نیمه بالایی شبیکه به کرتکس مخ و اختلال همیآنوپیای یکچهارم بالایی چپ یا راست (فلج یک عصب) و همی ایناپسیای نیمه بالایی چپ یا راست (فلج هر دو عصب) منجر میشود.

- فلج عصب کرانیال ۳: سندروم وبر یکی از بیماریهای دستگاه عصبی مرکزی است که به دلیل ضربه به سر، عفونت مغزی، دمیلینه شدن نورونها یا تومورهای قسمت میانی، مغز میانی میشود. این بیماری در مسیر خروج عصب حرکتی چشم ایجاد میشود و ممکن است با فلج این عصب همراه باشد. در این صورت فرد دچار فلج سمت مخالف (آسیب عصب خروجی راست منجر به فلج حرکتی چشم چپ میشود) خواهد شد. پتوسیا، بیروزدگی پایینی چشم و گشادی مردمک بر اثر فلج عصب کرانیال ۳ ایجاد میشود.
- پتوسیا: در این بیماری ارتباط عصبی حرکتی با ماهیچههای حلقوی چشم و ماهیچههای پلک ایجاد میشود. در نتیجه فرد به افتادگی پلک مبتلا میشود.
- بیرونزدگی پایینی چشم: فلج شاخههای عصب کرانیال ۳ که با ماهیچههای راست بالایی، پایینی و میانی و ماهیچه مورب پایینی سیناپس دارند منجر به پایین افتادگی و بیرونزدگی چشم پر حالت استراحت (بدون حرکت) میشود.
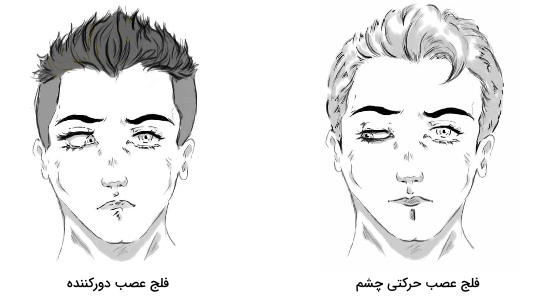
- فلج عصب کرانیال ۴: آسیب مویرگها بر اثر دیابت یا افزایش فشار خون، تشکیل لخته در حفره سینوسی و افزایش فشار درون جمجمه منجر به آسیب عصب قرقرهای و توقف انتقال پیام عصبی از ساقه مغز به ماهیچه مورب بالایی میشود. در نتیجه فرد دچار دوبینی عمودی میشود.
- فلج عصب کرانیال ۶: فلج عصب کرانیال ۶ به دلیل افزایش فشار به نورونهای مغز میانی، دیابت و ایجاد لخته در حفره سینوسی ایجاد میشود. در این بیماری توقف پیام عصبی از ساقه مغز به ماهیچه راست میانی منجر اختلال در حرکت کره چشم سمت بینی میشود. فلج عصب دورکننده منجر به دوبینی میشود.
- فلج اعصاب کرانیال ۵: افزایش فشار خون و بیماریهای سرخرگی دلیل اصلی آسیب و افزایش فشار خارجی بر نورونهای این عصب است. فلج این عصب منجر به دست از رفتن حس چشایی، کاهش قدرت انقباضی ماهیچههای جویدن و اختلال رفلاکس قرنیه میشود.
- فلج عصب کرانیال ۷: «فلج بلز» (Bell's Palsy) یکی از بیماریهای خودایمنی است که بر اثر عفونت «ویروس هرپس سیمپلکس ۱» (Herpes Simplex Virus 1 | HSV1) ایجاد میشود. در این بیماری سلولهای ایمنی علیه نورونهای عصب صورت آنتیبادی ترشح میکنند. التهاب و ادم ایجاد شده به دلیل پاسخ ایمنی در کانال آکوستیک به رشتههای عصب صورت فشار ایجاد کرده و انتقال پیام عصبی را مختل میکنند. این اختلال با کاهش حس چشایی، افزایش حساسیت به صدا، پایین افتادن ابرو، حرکت نکردن بخشی از لب، کامل بسته نشدن چشم و حس کردن دما، لمس یا درد صورت همراه است.
- فلج عصب کرانیال ۹: عصب ۹، ۱۰ و ۱۱ کرانیال از منفذ زیرگلویی خارج میشوند. به همین دلیل هر آسیبی (تومور مننژ یا آسیب فیزیکی) در این ناحیه ایجاد شود با فلج این سه عصب همراه است. فلج این اعصاب با مشکل تکلم، بلع و گوارش غذا همراه است.
سوالات متداول
در این بخش به تعدای از سوالات متداول پیرامون «اعصاب کرانیال» پاسخ میدهیم.
اعصاب کرانیال حسی کدامند؟
عصب بویایی، بینایی و دهلیزی-حلزونی سه عصب کرانیالی هستند که فقط از نورونهای حسی تشکیل میشوند. اما نورونهای حسی در اعصاب مختلط سهقلو، زبانی-حلقی و واگ نیز وجود دارد.
تفاوت اعصاب کرانیال و نخاعی چیست ؟
اعصاب نخاعی مثل اعصاب کرانیال بخشی از سیستم عصبی محیطی هستند. این اعصاب از ۳۱ مهره نخاع خارج میشوند و سیستم عصبی مرکزی را به بخشهای مختلف تنه، اندامهای فوقانی و اندامهای تحتانی متصل میکنند. این اعصاب از ۸ جفت گردنی (C1-C8)، ۱۲ جفت قفسه سینه (T1-T12)، ۵ جفت کمری (L1-L5)، ۶ جفت خاجی (S1-S5) و یک جفت دنبالچهای تشکیل شده است. برخلاف اعصاب کرانیال، بیشتر گانگلیونهای این اعصاب در دو طرف ستون مهرهها قرار دارد. اعصاب نخاعی مثل اعصاب کرانیال از رشتههای عصبی حسی (پیکری و احشایی) و اعصاب حرکتی (سمپاتیک، پاراسمپاتیک و پیکری) تشکیل شده است. برخلاف اعصاب کرانیال تمام اعصاب نخاعی مختلط هستند.
- اعصاب سوماتیک آوران: این اعصاب نورونهای حسی هستند که پیام عصبی را از پوست، مفصلها و ماهیچههای اسکلتی از ریشه پشتی نخاع به ماده خاکستری نخاع منتقل میکنند. گانگلیون این اعصاب در ریشه پشتی (نزدیک نخاع) قرار دارد.
- اعصاب احشایی آوران: این اعصاب اطلاعات حسی اندامهای داخلی (گیرندههای کششی مثانه) را از ریشه پشتی نخاع به ماده خاکستری نخاع منتقل میکنند. این اعصاب بخشی از سیستم عصبی خودمختار هستند.
- اعصاب سوماتیک وابران: این رشتههای عصبی آکسون نورونهای حرکتی هستند که با ماهیچههای اسکلتی سیناپس میدهند. اعصاب پیکری فعالیتهای ارادی بدن را کنترل میکنند. این نورونها از ریشه جلویی و ماده خاکستری نخاع شروع میشوند.
- اعصاب احشایی وابران: این اعصاب رشتههای عصبی سمپاتیک و پاراسمپاتیک هستند که فعالیتهای غیرارادی بدن را کنترل میکنند. تمام اعصاب خروجی از مهرههای سینهای و اعصاب خروجی از مهرههای L1 و L2 رشتههای سمپاتیک هستند. رشتههای خروجی از مهرههای S2، S3 و S4 رشتههای پاراسمپاتیک هستند. تعدادی از رشتههای پاراسمپاتیک همراه اعصاب کرانیال از سیستم عصبی مرکزی خارج میشوند.
یکی دیگر از تفاوتهای اعصاب کرانیال و نخاعی تشکیل شبکههای عصبی اطراف ستون مهرهها است. هر شبکه گروهی از رشتههای عصبی است که با هم ترکیب شدهاند. اعصاب نخاعی پنج شبکه عصبی گردنی، بازویی، کمری، خاجی و دنبالچهای تشکیل میدهد. عصبهایی که در این شبکهها نیستند، مثل اعصاب کرانیال مستقیم با اندامها سیناپس میدهند.
- شبکه عصبی گردنی یا «سرویکال پلکسوس» (Cervical Plexus): رشتههای این شبکه بین سیستم عصبی مرکزی و بافتهای مختلف سر، گردن و شانه ارتباط برقرار میکنند.
- شبکه عصبی بازویی یا «براکیال پلکسوس» (Brachial Plexus): رشتههای این شبکه بین سیستم عصبی مرکزی و بافتهای قفسه سینه، شانه، اندامهای فوقانی ارتباط برقرار میکند.
- شبکه عصبی کمری یا «لامبار پلکسوس» (Lumbar Plexus): رشتههای عصبی این شبکه با بافتهای پشت تنه، ناحیه شکمی، کشاله ران، ران، زانو و ساق ارتباط برقرار میکند.
- شبکه عصبی خاجی یا «ساکارل پلکسوس» (Sacral Plexus): رشتههای این شبکه بین سیستم عصبی مرکزی و بافتهای اندام تحتانی و بخشهای از لگن ارتباط برقرار میکند.
- شبکه عصبی خاجی یا «کامیجال پلکسوس» (Coccygeal Plexus): این شبکه از ادغام اعصاب S4 تا اولین عصب دنبالچهای تشکیل شده است. این شبکه فعالیتهای حسی و حرکتی اندامهای تناسلی و دفع مدفوع را کنترل میکنند.
جمع بندی
در این مطلب از مجله فرادرس توضیح دادیم که اعصاب کرانیال، جمجمهای یا مغزی ۱۲ جفت عصبی هستند که از هستههای مختلف بصلالنخاع و منافذ استخوان جمجمه خارج میشوند. این اعصاب بر اساس ترتیب خروج از مغز و اندام هدف نامگذاری میشوند. این اعصاب پیام دستگاه عصبی مرکزی را به اندامهای حواس ویژه، ماهیچههای اسکلتی صورت و اندامهای احشایی منتقل میکنند. فلج هر یک از این اعصاب با از کارافتادگی یا اختلال در فعالیتهای بدن به ویژه بینایی، شنوایی، چشایی و بویایی همراه است.