قلب چیست؟ | وظیفه، ساختار، جایگاه و عملکرد — آنچه باید بدانید

قلب عضوی عضلانی است که با فعالیت آن به عنوان بخشی از سیستم گردش خون، خون به تمامی بافتها و اندامهای بدن پمپ میشود. این اندام در یک کیسه سروز دو لایه به نام پریکارد قرار دارد. در این مطلب از مجله فرادرس محل قلب، آناتومی، ساختار و نحوه فعالیت قلب توضیح داده شدهاند.
قلب چیست؟
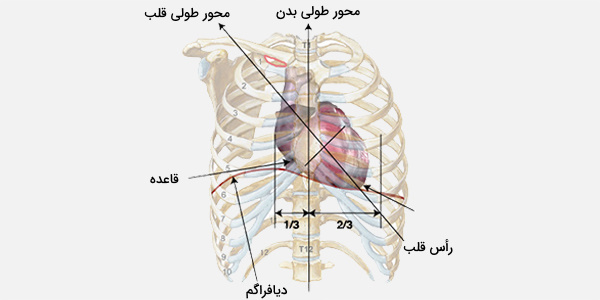
قلب به صورت هرم چهار ضلعی شکل گرفته و به گونهای جهتگیری میشود که گویی هرم به یکی از اضلاع آن افتاده است به طوری که پایه آن روبروی دیواره قفسه سینه خلفی و رأس آن به سمت دیواره قفسه سینه قدامی قرار دارند. عروق بزرگی که از قلب سرچشمه میگیرند، به سر و گردن، قفسه سینه و شکم و اندامهای فوقانی و تحتانی به یک سری عروق کوچکتر میرسد. قلب در علوم تشریحی جایگاه ویژهای دارد. میتوان بدون طحال یا تنها با یک کلیه زندگی کرد، اما بدون قلب امکان حیات وجود ندارد.
محل قرار گرفتن قلب و معده در بدن کجاست؟
محل قلب و معده به هم نزدیک است. معده درست زیر قلب قرار دارد و کمی به سمت چپ سینه متمایل است. بنابراین گاهی اوقات درد، التهاب یا زخم معده با مشکلات قلبی و عروقی اشتباه گرفته میشود. برای افتراق معده درد از درد قلب باید از آزمایشات تشخیصی دقیقی مانند آزمایش فاکتورهای خونی مرتبط با مشکلات قلبی یا روشهای تصویربرداری اختصاصی استفاده کرد.
قلب انسان کجاست؟
قلب بین ریهها، در وسط قفسه سینه، پشت و کمی در سمت چپ استخوان سینه (جناغ) قرار دارد. خون را از طریق شبکه عروق و رگها که به سیستم گردش خون قلبی عروقی معروف است پمپاژ میکند و به اندامها، بافتها و سلولهای بدن میرساند.
وزن قلب انسان چقدر است؟
میانگین وزن قلب در مردان ۳۱ تا ۴۰ ساله، 289/6 گرم و در زنان همین بازه سنی، ۲۸۴/۷ گرم و در سنین 61 تا 70 سال، میانگین وزن قلب 345/9 گرم در مردان و 285/1 گرم در زنان است.
اندازه قلب چقدر است؟
طول، عرض و ضخامت قلب انسان به ترتیب حدود 12، 8/5 و 6 سانتیمتر هستند.
آناتومی قلب انسان
قلب دارای ۵ سطح است:
- سطح قاعدهای (Posterior)، سطح خلفی
- سطح دیافراگمی (Inferior)، سطح زیرین
- سطح استرونسوکال (Anterior)، سطح قدامی
- سطح ریوی راست
- سطح ریوی چپ
همچنین میتوان چهار حاشیه را برای قلب در نظر گرفت که عبارتند از موارد زیر:
- حاشیه سمت راست قسمت کوچکی از دهلیز راست است و بین ورید اجوف فوقانی و تحتانی امتداد دارد.
- حاشیه چپ توسط بطن چپ و دهانه چپ تشکیل میشود.
- حاشیه برتر در نمای قدامی هم توسط دهلیزها و هم از دهانههای آنها تشکیل میشود.
- حاشیه تحتانی با بطن راست مشخص میشود.
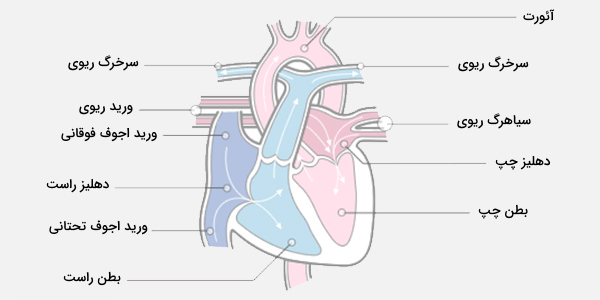
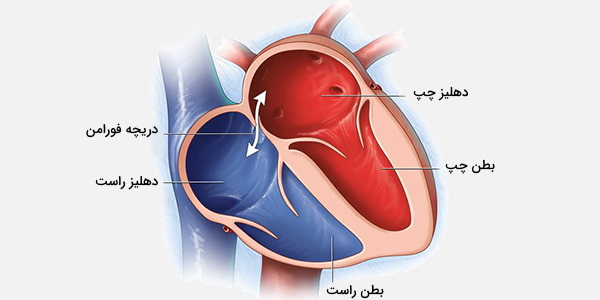
درون قلب به چهار اتاق تقسیم میشود که شامل دو دهلیز (Atrium) چپ و راست و دو بطن (Ventricle) چپ و راست است. شناخت بافتهای مختلف بدن، درک دقیقی از نحوه کارکرد اندامها و چگونگی هماهنگی آنها با یکدیگر را ایجاد میکند. آموزش زیر که به صورت فیلم و متن ارائه شده است، فهم بیولوژی قلب را تسهیل میکند.
دهلیز قلب
دهلیز و بطن راست خون دیاکسید شده را از رگهای سیستمیک دریافت کرده و به ریهها پمپ میکند، در حالی که دهلیز و بطن چپ خون اکسیژنه را از ریهها دریافت کرده و آن را به عروق سیستمیک که خون را در سراسر بدن توزیع و پمپاژ میکنند. سمت راست و چپ قلب به وسیله دیواره ضخیم عضلانی به نام سپتوم دهلیزی و سپتوم بطنی از یکدیگر جدا شدهاند که این دو دیواره همراستا با یکدیگر هستند.
خون از دهلیزها از طریق روزنههای دهلیزی - بطنی (راست و چپ) به داخل بطنها جریان مییابد. منفذهای دیواره دهلیزی - بطنی، دریچههای قلبی را باز و بسته میکنند. این دهانهها به طور دورهای و بر اساس فاز چرخه قلب بسته و باز میشوند.
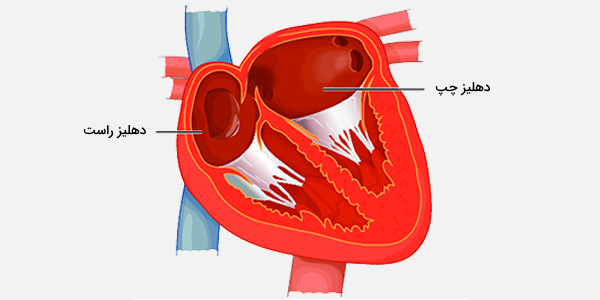
بطن قلب
بطنها دیواره ضخیمتری نسبت به دهلیزها دارند و فشار خون بالاتری ایجاد میکنند. بار فیزیولوژیکی بطنها که به پمپاژ خون در بدن و ریهها نیاز دارد، بسیار بیشتر از فشار ایجاد شده توسط دهلیزها برای پر کردن بطنها است. به علاوه ضخامت دیواره بطن چپ نسبت به بطن راست بیشتر است زیرا نیاز به پمپاژ خون به بیشتر بدن دارد در حالی که بطن راست فقط ریهها را پر میکند.
در دیواره داخلی بطنها ستونی از سلولهای غیر معمول عضلانی به نام ترابکولی کارنئیهای (Trabeculae Carneae) وجود دارند که برجستگیهای ماهیچهای بیرون زده از سطح داخلی حفرههای قلب هستند و سه نوع دارند. این ترابکولیها تمام سطوح بطنی داخلی، به جز سطح شریان مخروطی را در بطن راست پوشش میدهند. این ماهیچهها سه نوع دارند و از سطح فوقانی نوع سوم، به نام عضلات پاپیلاری، وترهای تاندین که به حفره دریچه سه سر و به دریچه میترال متصل میشوند، منشأ میگیرند.
لایه های قلب
قلب عضوی عضلانی است که در مدیاستینوم (Mediastinum) میانی یافت میشود و خون را در سراسر بدن به گردش در میآورد. قلب درون کیسه پریکارد قرار دارد که از آن محافظت کرده و به مکانیک و حرکت آن کمک میکند. در قلب، دو دهلیز و دو بطن وجود دارند که عناصر و مراحل مهم چرخه قلب را تشکیل میدهند. از نظر بافتشناسی، قلب دارای سه لایه بافتی اپیکاردیوم، میوکاردیوم و اندوکاردیوم است.
اپی کاردیوم
لایه احشایی پریکارد سروز از سلولهای مزوتلیال و چربی و بافتهای همبند تشکیل میشود. این لایه در واقع بخش قابل مشاهده پریکارد جداری (Parietal Pericardium) است. در زیر سلولهای مزوتلیال یک لایه چربی یا آدیپوز و بافت همبند (پیوندی) قرار دارند که اپیکاردیوم را به میوکاردیوم و بافت نرم قلب متصل میکند. پیش از این در مطلبی با عنوان بافت پیوندی یا بافت همبند چیست؟ | ساختار، عملکرد، انواع و بیماری ها در ارتباط با این نوع بافت سلولی توضیحات مفصلی ارائه شدهاند.
عروقی خونی و اعصاب در اپیکاردیوم قرار دارند. در انتهای رگهای خونی اپیکاردیوم به عقب باز میگردد و به عنوان پریکارد جداری ادامه مییابد و یک کیسه پریکاردیال بسته را ایجاد میکند. کیسه با مایع پریکاردیال سروزی پر شده است که مانع از اصطکاک قلب هنگام پمپاژ میشود.
میوکاردیوم
میوکاردیوم یک بافت ماهیچهای بوده و از سلولهای عضلانی قلبی (Cardiomyocytes) تشکیل شده است. میوکارد از لحاظ عملکردی سازنده اصلی قلب و ضخیمترین لایه بین هر سه لایه قلب محسوب میشود. میوکارد یک لایه عضلانی است که انقباضات قلب را امکانپذیر میکند. از نظر بافتشناسی، میوکارد از سلولهای عضلانی قلبی به نام کاردیومیوسیتها تشکیل شده است که یک هسته واحد در مرکز سلول دارند که به تشخیص آنها از سلولهای عضلانی اسکلتی (دارای چندین هسته پراکنده در حاشیه سلول) کمک میکند.
کاردیومیوسیتها از نظر رسوبات گلیکوژن و میتوکندری بسیار غنی هستند. از آنجا که میوکارد به طور مداوم منقبض میشود و همیشه به مقدار زیادی انرژی نیاز دارد، این از اهمیت عملکردی برخوردار است. کاردیومیوسیتها همچنین حاوی گرانولهای زرد لیپوفاسین هستند. آنها از نظر عملکردی از اهمیت خاصی برخوردار نیستند اما از آنجا که نشانگرهای سلولی هستند جالب توجه هستند. هرچه سلول پیرتر باشد، لیپوفوسین بیشتری دارد.
ارتباط قلب و عروق از طریق پلهای خاص بین سلولی به نام دیسکهای بین مقیاس است. این دیسک ها از سه جزء تشکیل شدهاند:
- اتصال چسبنده (اتصالات فاشیا)
- دسموزوم (دنباله ماکولا)
- اتصالات شکافدار (اتصالات ارتباطی)
این سه مؤلفه باعث ایجاد وحدت مکانیکی در کاردیومیوسیتها و مسیر مستقیم گسترش پتانسیلهای عمل میشوند. به همین دلیل، میوکارد به جای نوعی گروه از سلولهای تا حدودی مستقل، به عنوان نوعی سنسیسیوم مشاهده میشود. اگرچه ساختار میوکاردیوم مشابه با سرخرگها و سیاهرگها است اما در بطنها ضخامت بالاتری دارد.
اندوکاردیوم
خطوط داخلی سطح اتاق و دریچههای قلب از لایهای از سلولهای اندوتلیال و یک لایه از بافت همبند زیر اندوکارد تشکیل شده است. اندوکاردیوم داخلیترین لایه قلب بوده و سطوح داخلی اتاقهای قلب از جمله دریچههای قلب را میپوشاند. آندوکاردیوم دو لایه دارد که لایه دوم بافت همبند ساب اندوکاردیال است که با بافت همبند میوکارد پیوستگی دارد. شاخههای سیستم هدایت قلب در لایه زیر اندوکارد (Subendocardial Layer) غوطهور میشوند که از بافت همبند ساخته شده است و بین اندوکارد و میوکارد قرار دارد.

دریچه های قلب
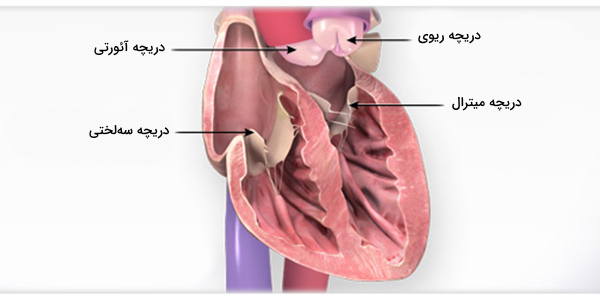
قلب دارای ۴ دریچه است:
- دریچههای سه لختی (Tricuspid Valve):
- دارای سه کاسپ هستند.
- اتاق فوقانی سمت راست (دهلیز راست) را از اتاق سمت راست پایین (بطن راست) جدا میکند.
- باز شدن آن خون را از دهلیز راست به بطن راست هدایت میکند.
- از برگشت خون از بطن راست به دهلیز راست جلوگیری میکند.
- دریچههای ریوی (Pulmonary Valve):
- دارای سه کاسپ است.
- بطن راست را از رگ ریوی جدا می:ند.
- برای پمپ شدن خون از بطن راست به ریهها (از طریق عروق ریوی) باز میشود.
- از بازگشت خون از سرخرگ ریوی به بطن راست جلوگیری میکند.
- دریچه میترال (Mitral Valve):
- دو کاسپ دارد.
- اتاقک سمت چپ و بالایی (دهلیز چپ) را از اتاقک سمت چپ پایینی (بطن چپ) جدا میکند.
- برای پمپاژ خون از ریهها به دهلیز چپ باز میشوند.
- مانع از بازگشت خون از بطن چپ به دهلیز چپ میشود.
- دریچه آئورتی (Aortic Valve):
- دارای ۳ کاسپ است مگر اینکه به دلالیل مادرزادی یکی از این دریچهها دچار اتادگی باشند.
- بطن چپ را از آپورت جدا میکند.
- برای خروج خون از قلب از بطن چپ از طرق آئورت و بدن باز میشود.
- از بازگشت خون از آئپورت به بطن چپ جلوگیری میکند.
برای عملکرد صحیح دریچههای قلبی لازم است که بافت آنها انعطافپذیر باشد، دریچه باید به طور کامل باز شود تا فشار خون جریان پیدا کند، دریچه باید هنگام بسته شدن مانع از خروج هر مقدار خون و بازگشت آن به اتاقکهای قلبی شود.
دریچهها و اتاقکهای قلب با اندوکاردیوم پوشانده شدهاند. دریچههای قلب، دهلیزها و بطنها یا بطنها را از عروق خونی جدا میکنند. دریچههای قلب در اطراف اسکلت قلبی (Cardiac Skeleton) قرار دارند.
این دریچهها دارای فلپهایی به نام کاسپ (Cusp) هستند، شبیه دریچه یا شیر فلکه که برای باز شدن جریان خون تحت فشار قرار میگیرند و سپس به هم نزدیک میشوند تا مانع جریان خون شوند. دریچه میترال دارای دو کاسپ است، در حالی که بقیه دریچهها سه کاسپ دارند. در نوک لبهها گرههایی وجود دارد که بستن آن را تثبیت میکنند.
دریچه ریوی دارای کاسپ چپ، راست و قدامی است. دریچه آئورت دارای کاسپهای چپ، راست و خلفی، دریچه سه تایی دارای کاسپهای قدامی، خلفی و سپتوم و دریچه میترال فقط دارای کاسپهای قدامی و خلفی هستند. دریچههای قلب انسان را میتوان به دو گروه دستهبندی کرد:
- دو دریچه دهلیزی بطنی (AV) برای جلوگیری از برگشت خون از بطنها به دهلیزها
- دریچه سه لختی که بین دهلیز چپ و راست قرار دارد.
- دریچه میترال که بین دهلیز چپ و بطن چپ قرار دارد.
- دو دریچه نیمه هلالی برای جلوگیری از بازگشت خون به درون بطن:
- دریچه هلالی ریوی، در دهانه بین بطن راست و تنه ریوی
- دریچه هلالی سلولی آئورت، در دهانه بین بطن چپ و آئورت
قلب انسان چگونه کار میکند؟
گردش خون سالم در بدن انسان از الگوی گردش بدنی، قلبی، ریوی، قلبی و بدنی تبعیت میکند. در ادامه مراحل مختلف این چرخه را توضیح دادهایم:
- از بدن تا قلب: دهلیز راست خون فاقد اکسیژن را از بزرگترین رگهای بدن ورید اجوف فوقانی و ورید اجوف تحتانی دریافت میکند و آن را از طریق دریچه سه لختی به بطن راست پمپ میکند.
- از قلب تا ریهها: بطن راست خون را از طریق دریچه ریوی به ریهها پمپ کرده و در آنجا غنی از اکسیژن میشود.
- از ریهها به قلب: دهلیز چپ خون اکسیژندار را از ریهها میگیرد و از طریق دریچه میترال به بطن چپ پمپ میکند.
- از قلب به بدن: بطن چپ نیز خون غنی از اکسیژن را از دریچه آئورت، به آئورت و بقیه اعضای بدن پمپ می کند.
عروق کرونری در راستای سطح قلب هستند و خون غنی از اکسیژن را برای عضلات قلب فراهم میکنند. شبکهای از بافت عصبی نیز از قلب عبور میکند و سیگنالهای پیچیده انقباض و آرامش را به آن انتقال میدهد. کیسهای معروف به پریکارد، قلب را احاطه کرده است. لایه خارجی پریکارد ریشه عروق اصلی خون را احاطه کرده و لایه داخلی آن به عضله قلب متصل است.

فیزیولوژی قلب
فیزیولوژی قلب یا عملکرد قلب مطالعه عملکرد سالم و بدون اختلال قلب شامل جریان خون، ساختار میوکارد سیستم هدایت الکتریکی قلب، چرخه قلب، برون ده قلب، نحوه تعامل و وابستگی آنها به یکدیگر است.
رگ های خونی قلب
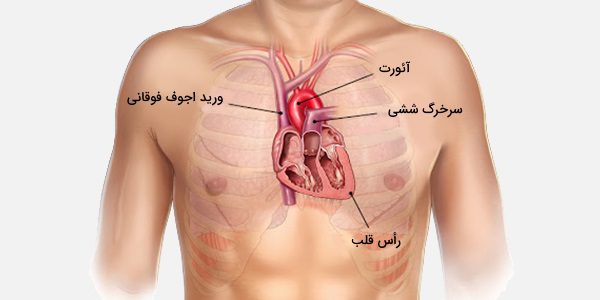
عروق بزرگ قلب در حین پمپاژ، خون را به قلب حمل و از قلب خارج میکنند و عمدتا در داخل مدیاستن میانی قرار دارند. آئورت، رگهای ریوی و ورید اجوف فوقانی و تحتانی، عروق بزرگ قلب هستند که در ادامه ذکر شدهاند.
آئورت
آئورت بزرگترین شریان بدن است و خون را با اکسیژن (که توسط سمت چپ قلب پمپ میشود) به بدن منتقل میکند. آئورت از دهانه آئورت در قاعده بطن چپ و با جریان از طریق دریچه آئورت به وجود میآید. اولین بخش آن به عنوان آئورت صعودی شناخته میشود که در داخل پریکارد قرار دارد (توسط لایه احشایی پوشانده شده است). از آئورت عروق کرونر منشعب میشوند. دومین بخش، قوس آئورت است که از آن شریانهای اصلی به سر، گردن و اندام فوقانی منشعب میشوند و عبارتند از موارد زیر:
- سرخرگ بازویی - سری یا شریان براکیوسفالیک (Brachiocephalic Artery)
- سرخرگ کاروتید مشترک (Common Carotid Artery)
- سرخرگ زیرترقوهای (زیرچنبری) یا شریان سابکلاوین (Subclavian Artery)
پس از قوس آئورت، آئورت نزولی وجود دارد که از طریق دیافراگم به داخل شکم ادامه مییابد.
سرخرگ های ریوی
شریانها یا سرخرگهای ریوی خون بدون اکسیژن را از بطن راست دریافت کرده و برای انجام تبادل گاز به ریهها تحویل میدهند. سرخرگها به عنوان تنه ریوی و یک رگ ضخیم و کوتاه شروع میشوند که توسط دریچه ریوی از بطن راست جدا میشود. تنه در محل قدامی و میانی دهلیز راست قرار گرفته است و یک لایه مشترک از پریکارد را با آئورت صعودی دارد. رگ ریوی به سمت بالا ادامه مییابد، با ریشه آئورت همپوشانی پیدا کرده و از بخش خلفی عبور میکند.
در سطح مهرههای T5 و T6، تنه ریوی به شریانهای ریوی راست و چپ تقسیم میشود. شریان ریوی چپ خون را به ریه چپ میرساند و به صورت دو شاخه در میآید تا خون هر لوب ریه را تأمین کند. سرخرگ ریوی راست، شریان ضخیم و طولانی مدت این دو است و خون را به ریه راست تأمین میکند. همچنین بیشتر به دو شاخه تقسیم میشود.
سیاهرگ های ریوی
وریدها یا سیاهرگهای ریوی با دریافت خون اکسیژندار از ریهها، آن را به سمت چپ قلب منتقل میکنند تا به بدن پمپاژ شود. چهار رگ ریوی وجود دارند که برای هریک از ریهها شامل یک ورید فوقانی و یک ورید تحتانی هستند. این وریدها وارد پریکاردیوم میشوند تا در دهلیز سمت چپ و در سطح خلفی تخلیه شوند.
سینوس اریب پریکاردیال را میتوان در داخل پریکارد، بین رگهای چپ و راست مشاهده کرد. وریدهای ریوی فوقانی، خون را از لوبهای فوقانی ریه بر میگردانند و وریدهای تحتانی خون را از لوبهای تحتانی برمیگردانند. ورید تحتانی ریه چپ در هیلوم (Hilum) ریه یافت میشود، در حالی که ورید تحتانی ریوی راست، به صورت خلفی به ورید اجوف فوقانی و دهلیز راست انتقال مییابد.
ورید اجوف فوقانی
ورید اجوف فوقانی از قسمت فوقانی بدن خون دی اکسید شده دریافت میکند (بالاتر از دیافراگم به استثنای ریهها و قلب)، آن را به دهلیز راست میرساند. با ادغام وریدهای براکیوسفالیک تشکیل میشود و از طریق ناحیه قفسه سینه حرکت میکند تا زمانی که در قسمت فوقانی دهلیز راست در سطح دنده 3 تخلیه شود. همانطور که ورید اجوف فوقانی نزول میکند، قبل از ورود به مدیاستین میانی برای قرار گرفتن در کنار آئورت صعودی در سمت راست مدیاستن فوقانی قرار دارد.
ورید اجوف تحتانی
ورید اجوف تحتانی خون کم اکسیژن شده از قسمت تحتانی بدن را دریافت میکند (تمام ساختارهای تحتانی دیافراگم) و آن را به قلب تحویل میدهد. در ابتدا با اتصال رگهای ایلیاک مشترک به هم در لگن ایجاد میشود. از طریق شکم عبور کرده و خون را از وریدهای کبدی، کمر، غدد جنسی، کلیه و فرنیک جمع میکند. ورید اجوف تحتانی سپس از دیافراگم عبور میکند و در سطح T8 وارد پریکارد میشود. به قسمت تحتانی دهلیز راست تخلیه میشود.
عضلات قلب
بافت عضلانی قلب دارای قدرت آرتیتمیک یعنی توانایی منحصر به فرد برای شروع یک پتانسیل عملکرد قلب با سرعت ثابت - گسترش سریع تکانه از سلول به سلول برای شروع انقباض کل قلب است. این قدرت آهسته هنوز توسط سیستم غدد درونریز و عصبی تعدیل می شود. دو نوع سلول عضلانی قلب وجود دارد:
- کاردیومیوسیتها که توانایی انقباض دارند
- سلولهای ضربانساز سیستم انتقال دهنده قلب
کاردیومیوسیتها عمده (99 درصد) سلولهای دهلیزها و بطنها را تشکیل میدهند. این سلولهای انقباضی به تکنیکهای بالقوه عملکرد سلولهای ضربانساز پاسخ میدهند و مسئول انقباضاتی هستند که خون را از طریق بدن پمپ میکنند.
سلولهای ضربانساز فقط 1 درصد از سلولها و سیستم هدایت قلب را تشکیل میدهند. آنها به طور کلی بسیار کوچکتر از سلولهای انقباضی هستند و تعداد کمی از میوفیبریلها یا میوفیلامنتها را دارند، به این معنی که انقباض محدودی دارند. عملکرد آنها از بسیاری جهات شبیه سلولهای عصبی است. دسته هیس و فیبرهای پورکینژ کاردیومیوسیتهای تخصصی هستند که در سیستم هدایت عمل میکنند.
ساختار عضله قلبی
کاردیومیوسیتها طول و قطر کمتری از سلولهای عضلات اسکلتی دارند و مانند عضلات اسکلتی با وجود واحدهای تکراری سارکولما و مخطط بودن تشخیص داده میشوند. هنگامی که یک پتانسیل عملی باعث انقباض سلولها میشود، کلسیم از شبکه سارکوپلاسمی سلول ها و همچنین لولههای T آزاد میشود. ترشح کلسیم باعث لغزش فیبرهای اکتین و میوزین میشود که عامل انقباض است. منبع فراوان میتوکندری انرژی لازم برای انقباضات را فراهم میکند.
معمولا کاردیومیوسیتها دارای یک هسته واحد و مرکزی هستند اما میتوانند دو یا چند هسته هم داشته باشند. سلولهای عضلانی قلب آزادانه منشعب میشوند و توسط اتصالات معروف به دیسکهای مقطعی به یکدیگر متصل میشوند که به انقباض همزمان عضله کمک میکنند. سارکولما (غشا) سلولهای مجاور در دیسکهای بین مقاطع به هم متصل میشوند.
آنها از دسموزومها، پروتئوگلیکانهای پیوند دهنده تخصصی، اتصالات تنگ و تعداد زیادی از اتصالات شکاف تشکیل شدهاند که عبور یونها را از بین سلولها امکانپذیر میکنند و به انقباض سراسری کمک میکند. بافت همبند بین سلولی همچنین به منظور مقاومت در برابر نیروهای انقباض به اتصال شدید سلولها به یکدیگر کمک میکند. عضله قلب تحت الگوی تنفس هوازی قرار میگیرد، در درجه اول متابولیزه چربیها و کربوهیدراتها است.
اکسیژن از ریهها به هموگلوبین متصل و همچنین در میوگلوبین ذخیره میشود، طوری که اکسیژن زیادی در دسترس است. لیپیدها و گلیکوژن نیز درون سارکوپلاسم ذخیره میشوند و این مواد توسط میتوکندری تجزیه میشوند تا ATP آزاد شوند. سلولها دچار انقباضات نوع انقباض با دورههای طولانی و به دنبال آن دورههای آرامش کوتاه میشوند و قلب برای چرخه پر از خون میشود.

هدایت الکتریکی در عضله قلبی
چگونگی حرکت سیگنال الکتریکی در دهلیزها خیلی شناخته شده نیست. به نظر میرسد که به صورت شعاعی حرکت می کند اما «دسته باخمن» (Bachmann's Bundle) و عضله سینوس کرونر در هدایت بین دو دهلیز که دارای سیستول تقریباً همزمان هستند، نقش دارند. در حالی که در بطنها است، سیگنال توسط بافت خاصی به نام الیاف پورکینژ منتقل میشود و سپس بار الکتریکی را به میوکارد منتقل میکند.
اگر سلولهای جنینی قلبی به یک ظرف پتری منتقل شده و زنده بمانند، هرکدام قادر به تولید تکانه الکتریکی و به دنبال آن انقباض هستند. هنگامی که دو سلول عضله قلب جنینی به طور مستقل در کنار هم قرار میگیرند، سلول با سرعت ذاتی بالاتری سرعت را تنظیم میکند و تکانه از سلول سریعتر به سلول کندتر گسترش مییابد تا باعث انقباض شود.
همانطور که سلولهای بیشتری به هم متصل میشوند، سریعترین سلول نرخ سرعت را کنترل میکند. قلب یک فرد بزرگسال، توانایی تولید تکانه الکتریکی خود را که توسط سریعترین سلولها ایجاد میشود، به عنوان بخشی از سیستم هدایت قلب حفظ میکند. اجزای سیستم هدایت قلب شامل سینسیسیوم دهلیزی و بطنی، گره سینوسی، گره دهلیزی - بطنی، دسته His (باندل دهلیزی بطنی)، شاخههای باندل و سلولهای پورکینژ (Purkinje Cells) است.
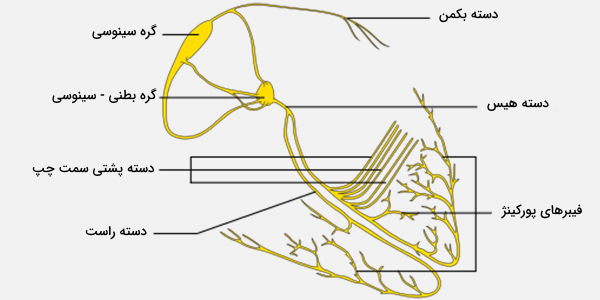
گره سینوسی قلب چیست؟
ریتم سینوسی طبیعی توسط گره سینوسی (Sinoatrial) (SA)، ضربانساز قلب ایجاد میشود. گره سینوسی یک گروه تخصصی از کاردیومیوسیتها در دیواره های فوقانی و پشت دهلیز راست است که بسیار نزدیک به دهانه ورید اجوف فوقانی است. گره سینوسی بالاترین میزان دپلاریزاسیون را دارد که از آغاز آن در گره سینوسی در سراسر دهلیزها از طریق مسیرهای داخلی به سلولهای انقباضی میوکارد دهلیزی و گره دهلیزی - بطنی گسترش مییابد.
مسیرهای بین داخلی از سه باند (قدامی، میانی و خلفی) تشکیل شده است که مستقیماً از گره SA به گره بعدی در سیستم هدایت، گره بطنی - بطنی منتهی میشوند. تقریباً 50 میلیثانیه طول میکشد تا بین این دو گره حرکت کند. این ضربه فقط به دنبال مسیر سلول به سلول از طریق سلولهای انقباضی میوکارد در دهلیزها به گره دهلیزی - بطنی میرسد. علاوه بر این، یک مسیر تخصصی به نام باندل باخمان وجود دارد که تکانه را مستقیماً از دهلیز راست به دهلیز چپ هدایت میکند.
صرف نظر از مسیر با رسیدن ضربه به تیغه دهلیزی - بطنی، بافت همبند اسکلت قلب مانع از گسترش تکانه در سلولهای میوکارد در بطنها به جز در گره دهلیزی - بطنی میشود. رویداد الکتریکی، موج دپلاریزاسیون، محرک انقباض عضلانی است. موج دپلاریزاسیون از دهلیز راست شروع میشود و تکانه در قسمتهای بالایی هر دو دهلیز و سپس از طریق سلولهای انقباضی به پایین گسترش مییابد. سپس سلولهای انقباضی، انقباض را از قسمتهای بالاتر از پایین دهلیزها شروع میکنند و خون را به طور مؤثر در بطنها پمپ میکنند.
سلولهای گره سینوسی در شبکهای از بافت همبند گسترش یافتهاند که حاوی اعصاب، رگهای خونی، کلاژن و چربی هستند. سلولهای گره سینوسی بلافاصله در اطراف سلولهای پارانودال قرار دارند. این سلولها ساختاری متوسط بین سلولهای گره SA و بقیه دهلیز دارند. بافت همبند همراه با سلولهای پارانودال، گره سینوسی را از بقیه دهلیز عایق بندی میکند و از تأثیر الکتریکی سلولهای دهلیزی بر سلولهای گره سینوسی جلوگیری میکند.
گره سینوسی از شریان گره سینوسی خون دریافت میکند. این میزان خونرسانی میتواند بین افراد بسیار متفاوت باشد. به عنوان مثال در اکثر افراد، این یک شریان منفرد است، اگرچه در برخی موارد 2 یا 3 شریان گره سینوسی وجود دارد که گره سینوسی را تأمین میکنند.
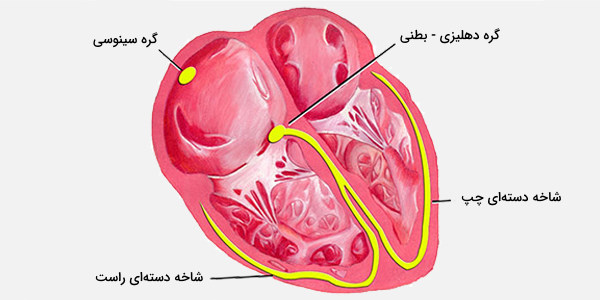
گره دهلیزی بطنی قلب چیست؟
گره دهلیزی بطنی (Atrioventricular Node) یا AV، بخشی از سیستم هدایت الکتریکی قلب است که قسمت بالای قلب را هماهنگ می کند. بافت عضلانی قلب دارای قدرت آرتیتمیک است، توانایی منحصر به فرد برای شروع یک پتانسیل عملکرد قلب با سرعت ثابت - گسترش سریع تکانه از سلول به سلول برای شروع انقباض کل قلب. این قدرت آهسته هنوز توسط سیستمهای غدد درون ریز و عصبی تعدیل می شود. دو نوع سلول عضلانی قلب وجود دارد:
- کاردیومیوسیتهایی که توانایی انقباض دارند و 99٪ سلولهای دهلیز و بطنها را تشکیل میدهند.
- سلولهای ضربانساز سیستم هدایت الکتریکی قلب اصلاح شده
این سلولهای انقباضی به تکنیکهای بالقوه عملکرد سلولهای ضربانساز پاسخ میدهند و مسئول انقباضاتی هستند که خون را از طریق بدن پمپ میکنند. سلولهای ضربان ساز فقط (1 درصد از سلولها) را تشکیل میدهند و سیستم هدایت قلب را تشکیل میدهند.
آنها به طور کلی بسیار کوچکتر از سلولهای انقباضی هستند و تعداد کمی از میوفیبریلها یا میوفیلامنتها را دارند که به این معنی است که انقباض محدودی دارند. عملکرد آنها از بسیاری جهات شبیه سلولهای عصبی است. دسته هیس و پورکینژ کاردیومیوسیتهای تخصصی هستند که در سیستم هدایت عمل میکنند.
پتانسیل عمل قلب چیست؟
پتانسیل عمل قلب یک تغییر مختصر در ولتاژ (پتانسیل غشا) در غشای سلول سلولهای قلب است. این امر به دلیل حرکت یونها بین داخل و خارج سلول از طریق پروتئینهایی به نام کانالهای یونی ایجاد میشود. پتانسیل عملکرد قلب با پتانسیلهای عملکردی که در انواع دیگر سلولهای تحریکپذیر الکتریکی وجود دارد مانند اعصاب، متفاوت است. پتانسیل عمل نیز در قلب به دلیل وجود کانالهای یونی مختلف در سلولهای مختلف متفاوت است.
برخلاف پتانسیل عمل در سلولهای عضلانی اسکلتی، پتانسیل عمل قلب با فعالیت عصبی آغاز نمیشود. بلکه این گروه از سلولهای ویژهای به وجود میآیند که دارای قابلیت تولید پتانسیل عمل خودکار هستند. در قلب سالم، این سلولها در دهلیز راست یافت میشوند و به آنها گره سینوسی گفته میشود (SAN) که هر دقیقه تقریباً 60 تا 100 پتانسیل عمل تولید میکنند.
این پتانسیل عمل در امتداد غشا باعث انقباض سلول میشود بنابراین فعالیت SAN منجر به ضربان قلب در حالت استراحت میشود که تقریباً 60 تا 100 ضربان در دقیقه است. تمام سلولهای عضلانی قلب از طریق الكتریكی به هم متصل میشوند، با ساختارهایی كه به عنوان اتصالات گاف شناخته میشوندكه اجازه میدهد پتانسیل عمل از یک سلول به سلول دیگر منتقل شود بنابراین تمام سلولهای دهلیزی و سپس همه سلولهای بطنی میتوانند با هم منقبض شوند.
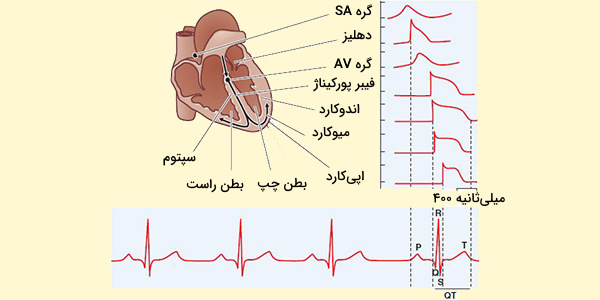
وابستگی به میزان پتانسیل عمل، از ویژگیهای اساسی سلولهای قلبی است و تغییرات میتوانند منجر به بیماریهای قلبی شدید از جمله آریتمی قلبی و گاهی اوقات مرگ ناگهانی شوند. فعالیت بالقوه عمل در قلب را میتوان برای تولید الکتروکاردیوگرام (ECG) ثبت کرد که مجموعهای از خوشههای بالا و پایین (با برچسب P ،Q ،R ،S و T) و نمایانگر دپلاریزاسیون (مثبت شدن ولتاژ) و قطبش مجدد (منفیتر شدن ولتاژ) پتانسیل عمل در دهلیزها و بطنها است.
مراحل پتانسیل عمل قلب
مدل استاندارد مورد استفاده برای درک پتانسیل عملکرد قلب، میوسیت بطنی است. در ادامه پنج مرحله از پتانسیل عملکرد میوسیت بطنی، با اشاره به پتانسیل عمل SAN مشخص شدهاند.
فاز ۴ پتانسیل عمل قلب
در میوسیت بطنی، فاز 4 هنگامی رخ میدهد که سلول در حالت استراحت باشد، در دورهای که به دیاستول معروف است. در سلول استاندارد غیر ضربان ساز ولتاژ در طول این مرحله تقریباً منفی 90 میلیولت است که کم و بیش ثابت است. پتانسیل غشا استراحت در نتیجه جریان شار یونها به داخل سلول (به عنوان مثال سدیم و کلسیم) و جریان یونهایی که از سلول خارج شدهاند (به عنوان مثال پتاسیم، کلرید و بیکربنات) کاملاً متعادل هستند.

خروج این یونها از طریق غشا و با فعالیت پمپهای یونی که مسئول ثابت نگه داشتن نسبت غلظت یونی در داخل و خارج سلول میشوند، انجام میگیرد. به عنوان مثال، غلضت یونهای سدیم و پتاسیم توسط پمپ سدیم - پتاسیم حفظ میشوند که با استفاده از انرژی (ATP) سه یون سدیم از سلول و دو یون پتاسیم به سلول منتقل میکند. مثال دیگر مبدل سدیم و کلسیم است که یک یون کلسیم را در ازای سه یون سدیم از سلول خارج میکند. در طول این مرحله غشا به یون پتاسیم نفوذپذیرتر است و میتواند از طریق کانالهای خروجی از جمله کانال پتاسیمی، به داخل یا خارج سلول برود.
بنابراین، پتانسیل غشای استراحت عمدتا توسط پتانسیل تعادل یون پتاسیم تعیین میشود و می تواند با استفاده از معادله ولتاژ گلدمن - هوچکین - کاتز محاسبه شود. با این حال، سلولهای ضربانساز قلب هرگز در حالت استراحت نیستند. در این سلول ها فاز 4 به عنوان پتانسیل ضربانساز نیز شناخته میشود. در طول این مرحله، پتانسیل غشا به آرامی مثبت میشود تا زمانی که به یک مقدار تعیین شده برسد (حدود منفی 40 میلیولت به عنوان پتانسیل آستانه) یا تا زمانی که توسط یک پتانسیل عمل دیگر دپولاریزه شود، از یک سلول همسایه میآید.
به نظر میرسد که پتانسیل ضربانساز ناشی از گروهی از کانالها به نام HCN است. این کانالها در ولتاژهای بسیار منفی باز میشوند (یعنی بلافاصله بعد از مرحله 3 پتانسیل عمل قبلی) و اجازه عبور هر دو یون پتاسیم و سدیم را به سلول را میدهند. به دلیل خاصیت غیرمعمول بودن آنها که توسط پتانسیلهای غشایی بسیار منفی فعال میشوند، از حرکت یونها از طریق کانالهای HCN به عنوان جریان ضربانساز یاد میشود. فرضیه دیگر در مورد پتانسیل ضربانساز ساعت کلسیم است. کلسیم از شبکه سارکوپلاسمی، درون سلول آزاد میشود.
این کلسیم سپس فعالیت مبدل سدیم و کلسیم را افزایش میدهد و در نتیجه باعث افزایش پتانسیل غشایی میشود (یک بار سه بار مثبت به سلول وارد (۳ یون سدیم) اما فقط یک بار دو بار مثبت از سلول خارج میشوند (یون کلسیم) بنابراین خالص وارد شدن یک بار مثبت به سلول وجود دارد). سپس این کلسیم از طریق پمپهای کلسیم (از جمله SERCA) دوباره به داخل سلول پمپ شده و به داخل شبکه سارکوپلاسمی برمیگردد.
فاز ۰ پتانسیل عمل قلب
این مرحله شامل یک تغییر سریع و مثبت در ولتاژ در غشای سلول (دپلاریزاسیون) است که کمتر از 2 میلیثانیه در سلولهای بطنی و 10/20 میلیثانیه در سلولهای SAN به طول میانجامد. این امر به دلیل جریان خالص بار مثبت به سلول رخ میدهد.
در سلولهای غیر ضربانساز (به عنوان مثال سلولهای بطنی)، عمدتا با فعال شدن کانالهای سدیمی تولید و باعث افزایش هدایت غشا (جریان) یون سدیم میشود. این کانالها با رسیدن پتانسیل عملکرد از یک سلول همسایه، از طریق اتصالات شکاف فعال میشوند. وقتی این اتفاق میافتد، ولتاژ درون سلول کمی افزایش مییابد. اگر این ولتاژ افزایش یافته به مقدار مشخصی برسد (پتانسیل آستانه، منفی 70 میلیولت) باعث باز شدن کانالهای سدیمی میشود.

این هجوم بزرگتری سدیم به سلول ایجاد میکند، ولتاژ را به سرعت بیشتر افزایش میدهد (تا +50 میلیولت یعنی به سمت پتانسیل تعادل یون سدیم). با این حال، اگر محرک اولیه به اندازه کافی قوی نباشد و به پتانسیل آستانه نرسد، کانالهای سدیم فعال نخواهند شد و پتانسیل عملی تولید نمیشود.
این قانون به عنوان قانون همه یا هیچ شناخته شده است. هجوم یونهای کلسیم از طریق کانالهای کلسیم نوع L نیز جزئی از اثر دپولاریزاسیون را تشکیل میدهد. شیب فاز 0 بر روی شکل موج پتانسیل عمل، حداکثر سرعت تغییر ولتاژ، پتانسیل عملکرد قلب را نشان میدهد و به عنوان dV / dtmax شناخته میشود. در سلولهای ضربانساز (به عنوان مثال سلولهای گره سینوسی)، افزایش ولتاژ غشا بیشتر به دلیل فعال شدن کانالهای کلسیم نوع L است.
این کانالها نیز با افزایش ولتاژ فعال میشوند اما این بار یا به دلیل پتانسیل ضربانساز (فاز 4) است یا یک پتانسیل عمل پیش رو. کانالهای کلسیم نوع L در انتهای پتانسیل ضربانساز فعال میشوند (بنابراین به مراحل بعدی پتانسیل ضربانساز قلب کمک میکنند). کانالهای کلسیم نوع L در سلول بطنی کندتر از کانالهای سدیم فعال میشوند، بنابراین شیب دپلاریزاسیون در شکل موج پتانسیل عمل ضربانساز شیب کمتری نسبت به شکل موج پتانسیل عمل غیر ضربانساز دارد.
فاز ۱ پتانسیل عمل قلب
این مرحله با غیرفعال شدن سریع کانالهای سدیمی توسط دروازه داخلی (دروازه غیر فعال سازی) آغاز میشود و باعث کاهش حرکت سدیم به سلول میشود. در همان زمان کانالهای پتاسیم (Ito1) به سرعت باز و بسته میشوند و امکان جریان کوتاه یونهای پتاسیم از سلول را فراهم میکند و باعث میشود که پتانسیل غشا کمی منفیتر باشد. این به عنوان یک شکاف در شکل موج پتانسیل عمل شناخته میشود. فاز 1 مشخصی در سلولهای ضربانساز وجود ندارد.
فاز ۲ پتانسیل عمل قلب
این فاز به دلیل تقریباً ثابت ماندن پتانسیل غشا، به عنوان فاز مسطح (Plateau) نیز شناخته میشود، زیرا غشا به آرامی شروع به دوباره قطبی شدن میکند. این به دلیل تعادل نزدیک بار در حال حرکت به داخل سلول است. در طول این فاز کانالهای پتاسیم یکسو کننده تاخیری (Delayed Rectifier Potassium Channels) باعث میشوند که پتاسیم از سلول خارج شود در حالی که کانالهای کلسیم نوع L (با جریان سدیم در طول فاز 0 فعال میشوند)، اجازه حرکت یونهای کلسیم به سلول را میدهند.
این یونهای کلسیم به کانالهای کلسیم بیشتری متصل میشوند (گیرندههای ryanodine) که در شبکه سارکوپلاسمی درون سلول قرار دارند و باعث جریان یافتن کلسیم از شبکه آندوپلاسمی میشوند. این یونهای کلسیم مسئول انقباض قلب هستند. کلسیم همچنین کانالهای کلریدی به نام Ito2 را فعال میکند که به Cl1 اجازه ورود به سلول را میدهد. حرکت یون کلسیم با تغییر ولتاژ ناشی از یون پتاسیم و یون کلرید مخالف است.
علاوه بر این، افزایش غلظت کلسیم باعث افزایش فعالیت مبدل سدیم - کلسیم میشود و افزایش سدیم وارد سلول باعث افزایش فعالیت پمپ سدیم - پتاسیم خواهد شد. حرکت تمام این یونها باعث میشود که پتانسیل غشا نسبتاً ثابت بماند. این مرحله مسئول طولانی بودن پتانسیل عمل است و در جلوگیری از ضربان قلب نامنظم (آریتمی قلبی) مهم است. در پتانسیلهای عمل ضربانساز فاز فلات وجود ندارد.
فاز ۳ پتانسیل عمل قلب
در طول مرحله 3 (مرحله قطبش سریع) پتانسیل عمل، کانالهای L یون کلسیم از نوع بسته میشوند، در حالی که کانال های پتاسیمی یکسوساز با تاخیر آهسته (IK) با باز شدن کانالهای نشت بیشتر پتاسیم باز میمانند. این یک جریان مثبت به بیرون خالص را تضمین میکند، مربوط به تغییر منفی در پتانسیل غشا است، بنابراین اجازه میدهد انواع بیشتری از کانالهای پتاسیمی باز شوند.
اینها در درجه اول کانالهای پتاسیمی یکسوساز سریع جبرانی (IKr) و جریان پتاسیمی اصلاح کننده باطن، IK1 هستند. این جریان خالص، مثبت و مثبت (برابر با از دست دادن بار مثبت از سلول) باعث میشود سلول مجدداً قطبی شود. کانالهای پتاسیمی یکسوساز تأخیری وقتی که پتانسیل غشا به حدود منفی 85 تا منفی 90 میلیولت برگردانده میشود، بسته میشوند، در حالی که IK1 در طول فاز 4 هدایت میکند، که به تنظیم پتانسیل غشا سلولی استراحت کمک میکند.
پمپهای یونی مانند مبدل سدیم - کلسیم و پمپ سدیم - پتاسیم، غلظت یون را به حالت متعادل قبل از عمل باز میگردانند. این بدان معنی است که کلسیم داخل سلولی پمپ میشود که مسئول انقباض میوسیت قلبی است. با از دست رفتن این حالت، انقباض متوقف شده و سلولهای میوسایتیک شل میشوند که به نوبه خود عضله قلب را شل میکند. طی این مرحله، پتانسیل عمل مجدداً از قطبش خارج میشود که با بسته شدن کانالهای کلسیمی نوع L شروع خواهد شد، در حالی که کانالهای پتاسیمی (از فاز 2) باز میمانند.
کانالهای اصلی پتاسیم که در رپلاریزاسیون (Repolarization) دخیل هستند، یکسو سازهای جبرانی (IKr) و (IK) و همچنین یکسو کننده داخلی (IK1) هستند. به طور کلی یک جریان مثبت خالص به سمت خارج وجود دارد که باعث ایجاد تغییر منفی در پتانسیل غشا میشود. وقتی که پتانسیل غشا به پتانسیل استراحت برگردانده شدند، کانالهای یکسو کننده تاخیری بسته میشوند.
در حالی که کانالهای یکسو کننده داخلی و پمپهای یونی در طول فاز 4 فعال باقی میمانند و غلظت یون استراحت را دوباره تنظیم میکنند. این یعنی کلسیم مورد استفاده برای انقباض عضله، از سلول خارج و منجر به شل شدن عضلات میشود. در گره سینواتریال، این مرحله همچنین به دلیل بسته شدن کانالهای کلسیم نوع L، جلوگیری از شار داخلی یون کلسیم و باز شدن کانالهای IKr است.
تپش قلب چیست؟
قلب طبیعی در حالت استراحت، حدود 50 تا 99 بار در هر دقیقه میزند. ورزش، اضطراب، تب و بعضی از داروها میتوانند باعث افزایش ضربان قلب تا بیش از 100 ضربان در دقیقه شوند. دهلیزها و بطنها با هم همکاری مداومی دارند و به طور متناوب منقبض و آرام میشوند تا قلب ضربان قلب پیدا کرده و خون پمپاژ کند. سیستم الکتریکی قلب منبع نیرویی است که این امکان را فراهم میکند. ضربان قلب توسط تکانههای الکتریکی تحریک میشود که از مسیر خاصی در قلب عبور میکنند.
- تکانه در یک دسته کوچک از سلولهای تخصصی به نام گره SA (گره سینوسی) شروع میشود که در دهلیز راست قرار دارند. این گره به عنوان ضربانساز طبیعی قلب شناخته میشود. فعالیت الکتریکی از دیواره دهلیزها گسترش یافته و باعث انقباض آنها خواهد شد.
- مجموعهای از سلولها در مرکز قلب بین دهلیز و بطنها وجود دارند و گره AV (گره دهلیزی - بطنی) را به وجود آوردهاند که مانند دروازهای سیگنال الکتریکی را قبل از ورود به بطنها کند میکند. این تأخیر به دهلیزها فرصت میدهد تا قبل از بطنها منقبض شوند.
- شبکه His - Purkinje مسیری از الیاف است که ضربه را به دیوارههای عضلانی بطنها میفرستد و باعث انقباض آنها میشود.










خیلی عالی بود.
معلومات شماخیلی عالی وخوب خوب خیلی تشکر.
هزاران درود و شادباش به شما بزرگواران ، سپاس از تلاش تان.خواهشمندم از واژه های فارسی به جای واژ های عربی استفاده شود: رگ ورید
سلام وقت بخیر
ممنونم از این مطالب تخصصی فیزیولوژی و آناتومی قلب و در مجموع کامل بود. تشکر
از چه منابعی استفاده کردید؟
با سلام؛
خوشحالیم که مطالعه این مطلب برای شما مفید بوده است. منبع تمامی مطالب مجله فرادرس اگر ترجمه باشند در انتهای مطلب و پیش از نام نویسنده آورده شدهاند.
با تشکر از همراهی شما با مجله فرادرس