آموزش احیای قلبی – تصویری و به زبان ساده

قلب اندام حیاتی بدن انسان است. انقباض ماهیچههای این اندام خون را به رگها و رگها خون را به اندامهای دیگر منتقل میکنند. انقباض ماهیچههای قلب به جریان الکتریکی ایجاد شده در این اندام بستگی دارد. ایست قلبی توقف ناگهانی فعالیت قلب است که منجر به توقف انتقال اکسیژن به اندامهای دیگر ازجمله مغز میشود. این شرایط به دلیل اختلال در جریان الکتریکی قلب، خونرسانی به میوکارد قلب یا تغییر انقباض ماهیچهها ایجاد میشود و ممکن است منجر به مرگ بیمار شود. به همین دلیل آموزش احیای قلبی نه تنها برای کارکنان مراکز درمانی ضروری است و به افراد عادی کمک میکند تا رسیدن نیروهای امدادی از مرگ بیمار پیشگیری کنند.
آموزش احیای قلبی به دو سطح پایه و پیشرفته تقسیم میشود. اقدامات پایه شامل ماساژ و تنفسهای مصنوعی است که توسط افراد غیرمتخصص هم انجام میشود. در اقدامات پیشرفته علاوه بر ماساژ قلبی از شوک الکتریکی و تزریق داروها برای احیای بیمار استفاده میشود. در مطلب آموزش احیای قلبی از مجله فرادرس را با توضیح مراحل احیای قلبی پایه و تفاوت آن با احیای قلبی پیشرفته شروع میکنیم. در ادامه مراحل احیای قلبی پیشرفته را به همراه انواع آریتمیهای قلب و روشهای پیشگیری از آنها مرور میکنیم. در انتهای این مطلب روش احیای قلبی کودکان را با هم بررسی میکنیم.
احیای قلبی چیست؟
«احیای قلبی ریوی» ( Cardiopulmonary Resuscitation | CPR) مجموعه اقدامات انجام شده برای حفظ جان افرادی است که دچار ایست قلبی شدهاند، مسیر تنفسی آنها مسدود شده است و دچار تنگی نفس شدید یا دیسترس تنفسی شدهاند. ماساژ قلبی و تنفس مصنوعی بخشی از احیای قلبی است. احیای قلبی به دو دسته «پایه» (Basic Life Support | BLS) و «پیشرفته» (Advanced Life Support | ALS) تقسیم میشوند. این اقدامات باید در سه تا چهار دقیقه اول پس از ایست قلبی انجام شود. این اقدامات تا زمان برگشت جریان خون به حالت طبیعی، به انقباض قلب بیمار کمک میکند. این اقدامات را نمیتوان برای کودکان و بزرگسالانی که جراحتها فیزیکی دارند، انجام داد.

تفاوت احیای قلبی پایه و پیشرفته
احیای قلبی پایه مجموعه اقداماتی است که به مهارت و دانش کافی در مورد CPR، استفاده از دستگاه الکتروشوک و باز کردن مجاری تنفسی نیاز دارد. تکنسینهای اورژانس، امدادگران و افراد آموزشدیده میتوانند این اقدامات را انجام دهند. اما احیای قلبی پیشرفته تنها توسط امدادگران، پرستاران و پزشکان و معمولا در بیماریتانها و مراکز درمانی انجام میشود. داروهایی که در احیای قلبی پایه استفاده میشود کمتر از داروهای احیای قلبی پیشرفته است. به علاوه افرادی که احیای قلبی پایه را انجام میدهند مجاز به استفاده از روشهای تهاجمی نیستند.
مراحل احیای قلبی پایه
در ادامه این مطلب از مجله فرادرس مراحل احیای قلبی را بر اساس پروتکل «انجمن احیای اروپا» (European Resuscitation Council | ERC) توضیح میدهیم.
- اولین مرحله احیای قلبی پایه تشخیص ایست قلبی، توقف نبض و تنفس بیمار است. بیمار را به آرامی تکان دهید و منتظر پاسخ بمانید. اگر پاسخی دریافت نکردید، یک دست را روی پیشانی بیمار و دو انگشت دست دیگر را زیر چانه بیمار قرار دهید. در این حالت سر را آرام به عقب خم کنید تا مسیر هوایی بیمار باز شود.
- در مرحله بعد حتما با خدمات اورژانس تماس بگیرید.
- اگر بیش از یک نفر هستید و امکان تهیه دستگاه الکتروشوک را دارید، از یک نفر بخواهید دستگاه الکتروشوک را در تهیه کند. اگر تنها هستید به هیچ عنوان بیمار را ترک نکنید و اگر به دستگاه الکتروشوک دسترسی ندارید ماساژ قلبی و تنفس مصنوعی را انجام دهید.
- بیمار را ۳۰ ماساژ قلبی دهید.
- سپس دو تنفس مصنوعی به بیمار دهید.
- مراحل را با ۲ تنفس مصنوعی پس از هر ۳۰ ماساژ قلبی ادامه دهید.
- پس از رسیدن خدمات اورژانس، احیای قلبی را متوقف کنید.
ایست قلبی را چگونه تشخیص دهیم؟
عدم پاسخگویی بیمار و تنفس آهسته، دشوار و با صدا نشانههایی از ایست قلبی است. با شروع ایست قلبی، بیمار ممکن است نشانههای خفیفی از تشنج نشان دهد. پس از این حالات هوشیاری و تنفس فرد را بررسی و اگر پاسخی دریافت نکردید احیای قلبی را شروع کنید. قبل از شروع CPR نبض بیمار را به مدت ۱۰ ثانیه بررسی کنید.
نحوه انجام ماساژ قلبی و تنفس مصنوعی
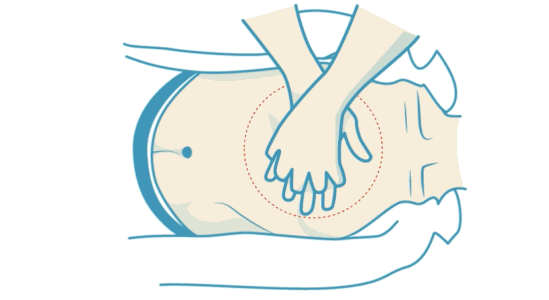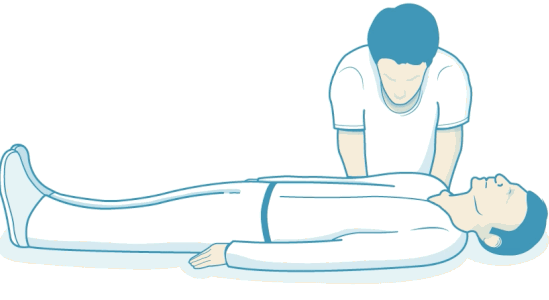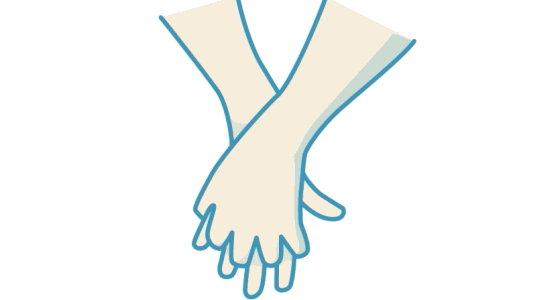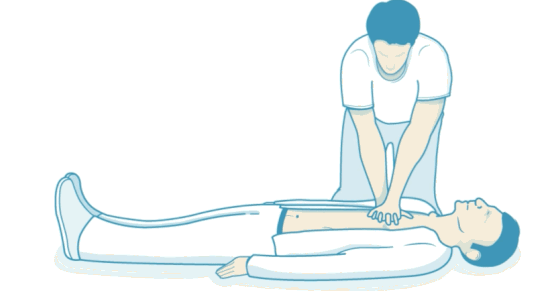
در بخش قبلی آموزش احیای قلبی توضیح دادیم که ماساژ قلبی یکی از دو مرحله اصلی احیای قلبی پایه است. اما روش صحیح ماتساژ قلبی چگونه است؟ در صورتی ماساژ قلبی را برای بیمار انجام دهید که پیش از آن آموزش دیده باشید. برای ماساژ قلبی دو زانو کنار بیمار بنشینید. برآمدگی یک دست را روی نیمه انتهایی قفسه سینه بیمار (استخوان جناغ) قرار دهید. دست دوم را روی دست قبلی قرار دهید و انگشتان دو دست را در هم قفل کنید. بازوها را صاف کنید. بالای سر بیمار قرار بگیرید و قفسه سینه را بین ۵ تا ۶ سانتیمتر فشار دهید. به این نکته توجه کنید که قفسه سینه را بیشتر از ۶ سانتیمتر فشار ندهید. این کار را با سرعت ۱۰۰ تا ۱۲۰ فشار در دقیقه تکرار کنید. بین فشارها دست را از روی قفسه سینه برندارید و پس از هر ۳۰ ماساژ قلبی دو تنفس مصنوعی به بیمار بدهید.
برای انجام تنفس مصنوعی سر را دوباره عقب ببرید تا مسیر هوایی باز شود. قسمت نرم بینی را با انگشتان اشاره و شست ببندید. در حالتی که سر به عقب خم شده دهان بیمار را باز کنید. یک دم معمولی بگیرید و بازدم را به آرامی در دهان بیمار آزاد کنید. همزمان به بالا آمدن قفسه سینه به دلیل ورود هوا دقت کنید. دهان خود را از دهان بیمار جدا و به پایین آمدن قفسه سینه نگاه کنید. تنفس مصنوعی را یکبار دیگر تکرار کنید. بیش از ۱۰ ثانیه ماساژ قلبی را برای تنفس مصنوعی متوقف نکنید. اگر بیمار به تنفسها پاسخ نداد، ماساژ قلبی و تنفس مصنوعی را با نسبت ۳۰ به ۲ ادامه دهید. اگر آموزش ندیدهاید یا به هر دلیلی نمیتوانید به بیمار تنفس مصنوعی بدهید، ماساژ قلبی را ادامه دهید.
اگر امکان استفاده از دستگاه الکتروشوک را دارید، الکترودهای دستگاه را به قفسه سینه را مستقیم روی پوست قفسه سینه بیمار قرار دهید و بر اساس دستور نوشته شده روی صفحه نمایش دستگاه عمل کنید. اگر بیش از یک نفر کنار بیمار است، در حین اتصال الکترودها احیای قلبی را متوقف کنید. قبل از فشار دادن کلید جریان الکتریکی، مطمئن شوید کسی با بیمار در تماس نیست. اگر دستگاه الکتروشوک در دسترس نیست احیای قلبی را تا رسیدن خدمات اورژانس، هوشیار شدن، تنفس عادی، حرکت کردن یا باز شدن چشمهای بیمار ادامه دهید.
اقدامات پس از احیای قلبی پایه چیست؟
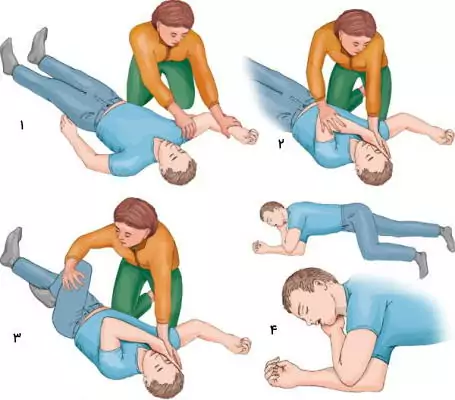
اگر تنفس بیمار به حالت عادی بازگشت اما هنوز نسبت به محرکها پاسخی نداشت، او را در حالت ریکاوری قرار دهید. برای این کار دو زانو کنار بیمار بنشینید. بازوی نزدیک خود را به شکل خمیده، نزدیک سر و به شکلی که کف دست رو به بالا باشد، روی زمین قرار دهید. بازوی دستی که دور از شما قرار دارد را روی قفسه سینه بیمار قرار دهید و پشت دست را روی گونه نگه دارید. با دست دیگر ران پای دور از خود را بلند کنید، تا کف پا روی زمین قرار بگیرد. بدن را به آرامی به سمت دستی که روی زمین است بچرخانید. سر بیمار را به عقب خم و دهان او را باز کنید. در این حالت نیروی گرانش زمین به عقب رفتن زبان و تخلیه معده کمک میکند.
آموزش احیای قلبی پیشرفته
احیای قلبی پیشرفته بزرگسالان همزمان با احیای قلبی پایه یا پس از آن انجام میشود. این مرحله ممکن از خارج از بیمارستان یا برای بیماران بستری در بیمارستان انجام شود. در این روش احیای از دستگاه الکتروشوک و در بعضی موارد داروهای وریدی برای احیای جریان الکتریکی قلب استفاده میشود. در این بخش از آموزش احیای قلبی علاوه بر احیای پیشرفته قلب بر اساس اصول ERC، اقدامات لازم برای پیشگیری از ایست قلبی و درمان آریتمیهای قبل از ایست قلبی، نحوه باز کردن مسیر هوایی و نحوه پیشگیری از ایست قلبی را توضیح میدهیم.
آریتمی های قلب
مراحل احیای قلبی پیشرفته به ریتم قلبی بیمار بستگی دارد. ریتم قلبی به دو دسته قابل شوک دادن و مقاوم به شوک تقسیم میشود. فیبریلاسیون بطنی (v-fib) و تاکیکاردی بطنی بدون ضربان (v-tach)، ریتم قلبی قابل شوک دادن و «آسیستول» (Asystole) و فعالیت الکتریکی بدون ضربان، ریتمهای قلبی مقاوم به شوک است. استفاده از دستگاه الکتروشوک در آریتمیهای قابل شوک دادن، تنها مرحله متفاوت احیای قلبی پیشرفته این اختلالها است.
- فیبریلاسیون بطنی: فیبریلاسیون بطنی به دلیل ایجاد ضربانهای نابجا در بخشهای مختلف بطن ایجاد میشود. در نتیجه میوکاردیوم بطنها با الگوی نامنظمی منقبض میشود. در این حالت خروجی قلب کاهش مییابد. ضربان قلب در این حالت به ۲۰۰ تا ۲۵۰ ضربه در دقیقه میرسد. در نوار قلب این آریتمی موجهای P، PR و QRS وجود ندارد.
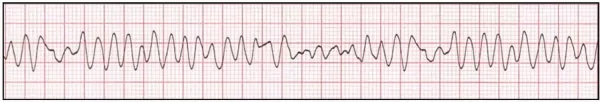
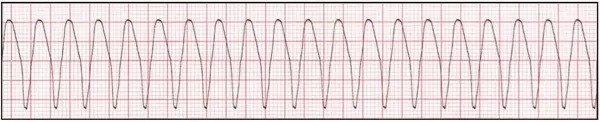
- تاکیکاردی بطنی بدون ضربان: در تاکیکاردی بطنی بدون ضربان انقباض بطنها سریعتر از حالت طبیعی است و قلب فرصت کافی برای دریافت خون ندارد. در نتیجه خروجی قلب کاهش مییابد و ضربان وجود ندارد. در نوار قلب این آریتمی عرض موج QRS بیشتر از حالت طبیعی است. این آریتمی به دو شکل «تکشکلی» (Monomorphic) و «چندشکلی» (Polymorphic) ایجاد میشود. در حالت تکشکلی، مورفولوژی موج QRS در هر ضربان ثابت و در حالت چندشکلی مورفولوژی این موج در هر ضربان متفاوت است.
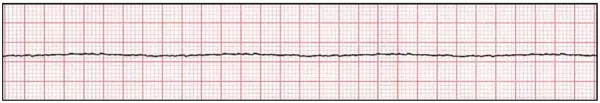
- آسیستول: آسیستول به حالتی گفته میشود که فعالیت الکتریکی و مکانیکی قلب متوقف شده است. نوار قلب این آریتمی خطی صاف است. تیم احیای قلبی ابتدا باید دلیل آسیستول را بررسی کند. دلیل این آریتمی ممکن است کاهش حجم، کاهش اکسیژن، کاهش pH خون، کاهش پتاسیم، افزایش پتاسیم یا وجود توکسینها در خون باشد. سوراخ شدن پریکارد و وجود لخته در قلب یا رگهای کرونری دلایل دیگر آسیستول قلب است.
- فعالیت الکتریکی بدون ضربان: این اصطلاح به تمام حالتهایی گفته میشود که قلب فعالیت الکتریکی منظمی دارد اما نبض احساس نمیشود و این فعالیت را میتوان با سونوگرافی یا الکتروکاردیوگرام نشان داد. بر اساس نوع آریتمی نوار قلب این بیماران تغییر جریان یا تاخیر موجهای مختلف را نشان میدهد. عواملی که منجر به آسیستول میشوند، ممکن است فعالیت الکتریکی بدون ضربان نیز ایجاد کنند.
مراحل احیای قلبی پیشرفته
اولین مرحله احیای قلبی پیشرفته مثل احیای قلبی پایه تشخیص عدم پاسخ و مشکل تنفسی بیمار است. تمام کارکنان بیمارستان باید علائم ایست قلبی را بشناسند و نحوه اتصال الکترودهای دستگاه الکتروشوک به بیمار را آموزش ببینند. در این وضعیت اولین اقدام خبر دادن به اعضای تیم احیای قلب است. در مرحله بعد بیمار را به احیای قلبی پایه را انجام میدهیم. اگر ضربان قلب بیمار به حالت اول برگشت، دلایل ایجاد ایست قلبی را بررسی و برطرف میکنیم. مراحل احیای ریتم قابل شوک دادن و مقاوم به شوک متفاوت است.
ریتم قابل شوک دادن
پس از احیای پایه اگر آریتمی ایجاد شده قابل شوک دادن بود، به بیمار یک شوک دهید و بالافاصله ماساژ قلبی را دو دقیقه ادامه دهید. علاوه بر شوک و ماساژ قلبی از اکسیژن و سنجش میران دیاکسید کربن (کاپنوگرافی) موجی استفاده کنید. قبل شوک دادن به بیمار ماسک اکسیژن یا لوله بینی را خارج کنید و در فاصله یک متری از قفسه سینه بیمار قرار دهید. مطمئن شوید در زمان ایجاد شوک اعضای تیم احیا با بیمار در تماس نیستند. یکی از پدهای دستگاه الکتروشوک را سمت راست قفسه سینه زیر استخوان ترقوه و پد دیگر را زیر بغل روی خط فرضی که از وسط این ناحیه عبور میکند، قرار دهید. اگر دستگاههای ضربانساز در بدن بیمار وجود دارد، پد را با فاصله حداقل ۸ سانتیمتر از دستگاه قرار دهید. پس از هر شوک ۲ دقیقه ماساژ قلبی را ادامه دهید. برای اولین شوک دستگاه را روی ۱۲۰ تا ۱۵۰ ژول تنظیم کنید.
پس از سومین شوک ۱ میلیگرم آدرنالین به بیمار تزریق و این کار را هر ۳ تا ۵ دقیقه تکرار کنید. آدرنالین به انقباض ماهیچه دیواره رگها و افزایش فشار خون کمک میکند. بعد از ۳ شوک ۳۰۰ میلیگرم و بعد از ۵ شوک ۱۵۰ میلیگرم آمیودارون به بیمار تزریق کنید. در بعضی از پروتکلها از ۱۰۰ میلیگرم لیدوکائین پس از ۳ شوک و ۵۰ میلیگرم از این دارو پس از ۵ شوک به جای آمیودارین استفاده میشود. برای تزریق داروهای بزرگسالان از روش وریدی استفاده کنید و اگر این روش موثر یا در دسترس نبود دارو را با روش داخل استخوانی تزریق کنید. اگر نشانهای از بازگشت جریان طبیعی خون ازجمله باز شدن چشمها، حرکات ارادی، افزایش قابل توجه دیاکسید کربن انتهای حجم تیدال ایجاد شد، احیای قلبی را متوقف کنید. مشکلی که سبب ایست قلبی شده است را شناسایی و برطرف کنید.

ریتم مقاوم به شوک
در این حالت پس از احیای پایه و تشخیص نوع ریتم، ماساژ قلبی را برای ۲ دقیقه ادامه دهید. همزمان ۱ میلیگرم آدرنالین به بیمار تزریق کنید و این کار را هر ۳ تا ۵ دقیقه تکرار کنید. تصمیم به خاتمه احیای قلبی بسیار دشوار است و بر اساس پروتکلهای اخلاقی هر کشور تعیین میشود. سرتیم تیم احیای قلبی خاتمه CPR را اعلام میکند.
باز کردن مسیر هوایی
گرفتگی مسیرهای هوایی در بیمارانی که نیاز به احیای قلبی دارند ممکن است پس از ایست قلبی ایجاد شود یا دلیل ایجاد ایست قلبی باشد. به همین دلیل ارزیابی سریع و کنترل مسیرهای هوایی برای پیشگیری از هیپوکسی مغز و سایر اندامها ضروری است. عقب دادن سر، بالا بردن چانه و پایین کشیدن فک، سه روشی است که به باز شدن مسیرهای هوایی کمک میکند. لولهگذاری دهانی و بینی یکی دیگر از روشهای کنترل مسیرهای هوایی است که در احیای قلبی طولانی کاربرد دارد.
پیشگیری از ایست قلبی
اگر تا این بخش مطلب آموزش احیای قلبی با ما همراه بوده باشید با روشهای احیای قلبی پایه و پیشرفته آشنا شدهاید. اما آیا راهی برای پیشگیری از ایست قلبی وجود دارد؟ حمله قلبی سومین عامل مرگ در کشورهای توسعهیافته است. علائم پیش از حمله قلبی قابل شناسایی است. سرگیجه، تپش قلب، تغییر ناگهانی ریتم تنفس و درد قفسه سینه که با تغییر ریتم ضربان قلب همراه است باید حتما بررسی شود. همچنین اگر فردی در خانواده به بیماریهای قلبی مبتلا است، بهتر است سللامت قلبی سایر اعضای خانواده برررسی شود. علاسم فیزیولوژیک بیماران بستری نیز قبل از ایست قلبی تغییر میکند. تحت نظر داشتن مرتب بیمار و بررسی تغییرات ضربان قلب و سطح اکسیژن خون به پیشگیری حمله قلبی در بیماران بستری کمک میکند.
بیماریهای عروق کرونری یکی از شایعترین دلایل ایست قلبی در بزرگسالان است. در این بیماریها رسوب چربی در رگهای تغذیهکننده قلب جریان خون در ماهیچههای قلبی را کاهش میدهد. توقف جریان خون به ماهیچه قلب با توقف اکسیژنرسانی به سلولها و ایست قلبی همراه است. کمتحرکی، مصرف زیاد چربی و قندها، اضافه وزن و مصرف دخانیات عواملی هستند که احتمال ابتلا به بیماریهای عروق کرونری را افزایش میدهند.

مدیریت تاکی کاردی و براکی کاردی قبل از ایست قلبی
افزایش ضربان قلب (بیش از ۱۰۰ ضربه در دقیقه) تاکیکاردی و کاهش ضربان قلب (کمتر از ۶۰ ضربه در دقیقه) براکیکاردی نام دارد. شناسایی و درمان این آریتمیها از ایست قلبی پیشگیری میکند. برای درمان این آریتمیها از شوکهای متوالی با انرژی پایین استفاده میشود. به این فرایند «کاردیوورژن» (Cardioversion) گفته میشود. این شوکها باید همزمان با موج R الکتروکاردیوگرام اعمال شود. اعمال شوک در بخش تحریکناپذیری نسبی چرخه قلبی ممکن است منجر به فیبریلاسیون بطنی شود. اگر بیمار ناپایدار است و شوکِ همزمان ایجاد نمیشود، برای پیشگیری از وقفه در درمان از شوک غیرهمزمان با موج R استفاده کنید. بهتر است قبل از شوک به بیمار داروهای بیهوشی یا آرامبخشها تزریق کنید.
آموزش مراحل درمان تاکی کاردی
در مرحله اول سطح اکسیژن خون بیمار را بررسی و اگر کمتر از ۹۴٪ است از ماسک اکسیژن استفاده کنید. از بیمار نوار قلب بگیرید و عوامل برگشتپذیر تاکیکاردی از جمله بهم خوردن تعادل الکترولیتها و کاهش حجم خون را بررسی کنید. علائم شوک، سنکوپ، ایسکمی میوکارد و نارسایی قلبی را بررسی کنید و اگر بیمار علائم داشت، در حالت هوشیار، با آرامبخش یا بیهوشی به بیمار سه شوک متوالی دهید. هر ۱۰ تا ۲۰ دقیقه ۳۰۰ میلیگرم آمیودارون یا پروکاینامید (۱۰ تا ۱۵ میلیگرم/کیلوگرم وزن بیمار) تزریق و شوک کاردیوورژن را تکرار کنید.
اگر بیمار علائم بالا را نداشت، موج QRS الکتروکاردیوگرام را بررسی کنید. برای موج QRS کمتر از ۰٫۱۲ ثانیه و بیشتر از ۰٫۱۲ ثانیه با ریتم نامنظم اقدامات متفاوتی انجام میدهیم.
- موج QRS کمتر از ۰٫۱۲ ثانیه: در این حالت ممکن است بیمار دچار فیبریلاسیون دهلیزی شده باشد. ضربان قلب نامنظم را با داروهای مسدودکننده بتا یا دیلتیازم کنترل کنید. اگر بیمار علائم نارسایی قلب دارد از تزریق آمیودارون یا دیگوکسین استفاده کنید و اگر این حالت بیش از ۴۸ ساعت ادامه داشت، از داروهای ضدانعقاد در درمان استفاده کنید.
- موج QRS بیشتر از ۰٫۱۲ ثانیه: اگر بیمار دچار فیبریلاسیون دهلیزی و بلاک فیبرهای هدایت قلبی شده است، پروتکل درمان موج QRS کمتر از ۰٫۱۲ ثانیه را دنبال کنید. اگر بیمار دچار «تورسادس دیپوسنت» (Torsades de Pointes) شده است از تزریق منیزیم استفاده کنید.
اگر زمان موج QRS تغییر کرده است اما ریتم قلب منظم است در مرحله اول از «مانور واگال» (Vagal Maneuvers) برای درمان استفاده کنید. مانور واگال مجموعه اقداماتی است که شاخه پاراسمپاتیک اعصاب واگ را فعال میکند. این اعصاب با ترشح انتقالدهنده عصبی استیل کولین سرعت انتقال ضربان در گره سینوسی-دهلیزی را کاهش میدهد. برای انجام این مانور از بیمار بخواهید پس از یک دم عمیق تنفس ماهیچههای شکم خود را برای بازدم منقبض کند اما بازدم را انجام ندهد یا از ماساژ سینوس کاروتید استفاده کنید.
اگر ضربان قلب بیمار پس از مانور واگال به حالت طبیعی بازنگشت، درمان را با تزریق وریدی ۶ میلیگرم آدنوزین شروع کنید. اگر درمان موثر نبود، دوز تزریقی را ابتدا به ۱۲ و سپس ۱۸۹ میلیگرم افزایش دهید و همرمان مانیتور الکتروکاردیوگرام را چک کنید. اگر ضربان قلب بیمار به حالت طبیعی بازنگشت، در بیمارانی با QRS بیشتر از ۰٫۱۲ ثانیه از تزریق پروکاینامید (۱۰ تا ۱۵ میلیگرم/کیلوگرم وزن بیمار) یا آمیودارون (۳۰۰ میلیگرم) اما در بیمارانی با QRS کمتر از ۰٫۱۲ ثانیه از واراپامیل، دیلیتیازم یا بتا بلاکر ها استفاده کنید. اگر درمان موثر نبود در مرحله آخر از ۳ شوک کاردیوورژن استفاده کنید.
آموزش مراحل درمان برادی کاردی
مراحل اولیه درمان برادیکاردی شبیه تاکیکاردی است. اکسیژن خون بیمار را اندازه بگیرید و اگر کمتر از ۹۴٪ است از ماسک اکسیژن استفاده کنید. الکترودهای الکتروکاردیوگرام را روی قفسه سینه بیمار قرار دهید و تغییرات ضربان قلب را روی مانیتور مشاهده کنید. عوامل برگشتپذیر برادیکاریدی را شناسایی و اصلاح کنید. علائم خطرناک ازجمله شوک، سنکوپ، ایسکمی میوکارد و نارسایی قلبی شدید را بررسی کنید. اگر این علائم را در بیمار مشاهده کردید، ۵۰۰ میلیگرم آتروپین وریدی به بیمار تزریق کنید. اگر ضربان قلب بیمار به حالت عادی بازنگشت، با در نظر داشتن فواصل زمانی از ۵۰۰ میکروگرم دیگر آتروپین (تا ۳ میلیگرم)، ۵ میکروگرم ایزوپرنالین، ۲ تا ۱۰ میکروگرم آدرنالین یا داروهای جایگرین (آمینوفیلین، دوپامین، گلوکاگون و گلیکوپیرولات) استفاده کنید. اگر ضربان قلب بیمار به حالت عادی بازنگشت از ایجاد ضربان سطح پوستی یا درون وریدی استفاده کنید.
اگر تزریق آتروپین موثر بود یا بیمار علائم خطرناک نداشت، احتمال آسیستول را بررسی کنید. بلاک نوع ۲ گره سینوسی-دهلیزی، بلاک قلبی کامل با موج QRS بیش از ۰٫۱۲ ثانیه و توقف بطنی بیش از ۳ ثانیه در الکتروکاردیوگرام بیمار، نشانه احتمال ایجاد آسیستول است. اگر این نشانهها وجود نداشت بیمار را تحت نظر میگیریم و اگر این نشانهها وجود داشت مراحل تزریق آتروپین را تکرار میکنیم.
آموزش احیای قلبی کودکان
در بخشهای قبلی این مطلب از مجله فرادرس آموزش احیای قلبی پایه و پیشرفته بزرگسالان را مرور کردیم. اما بسیاری از فرایندهای درمانی نوزادان و کودکان با فرایندهای درمانی مشابه بزرگسالان تفاوت دارد و احیای قلبی یکی از این فرایندها است. اولین مرحله این فرایند مثل بزرگسالان تشخیص نیاز به احسای قلبی است. برای این کار از روش ABCD استفاده کنید. در این روش A «مسیر هوایی» (Airway)، B «تنفس» (Breathing)، C «جریان خون« (Circulation) و D «ناتوانی» (Disability) است. با استفاده از این روش باز بودن مسیر هوایی، تعداد تنفسهای نوزاد، سطح اکسیژن خون، ضربان قلب، فشار خون، پریلود قلب، سطح لاکتات خون و سطح هوشیاری کودک را بررسی کنید. قبل از آموزش احیای قلبی کودکان اختلالهایی را توضیح میدهیم که درمان آنها از ایجاد ایست قلبی پیشگری میکند. نارسایی تنفسی، حمله آسم، شوک آنافیلاکسی، نارسایی جریان خون و تشنج اختلالهایی است که در صورت عدم درمان منجر به ایست قلبی کودک میشود.
- نارسایی تنفسی: درمان اختلالهای تنفسی کودکان را باز کردن مسیرهای هوایی بهوسیله خمکردن سر به عقب و تخلیه ترشات مسیر هوایی شروع کنید. برای کودکان بیهوش از لولههای کوتاه دهانی-حلقی و برای کورکان نیمههوشیار از لولههای کوتاه بینی-حلقی استفاده کنید. در کودکانی که تراکستومی شدهاند ابتدا قطر لوله را بررسی کنید. سپس از ساکشن برای تخلیه مسیر هوایی استفاده کنید و اگر ساکشن موفقیتآمیز نبود لوله تراکستومی را عوض کنید. اگر اکسیژن خون کودک کمتر از ۹۶٪ است از ونتیلاتور دستی یا لوله گذاری استفاده کنید.
- حمله آسم: تشخیص حمله آسم با گرفتن شرححال کودک و بررسی فشار اکسیژن خون انجام میشود. تعیین عملکرد ریهها در کودکان بالای ۶ سال به تشخیص بهتر بیماری کمک میکند. حمله آسم باید سریع درمان شود. برای درمان کودک را در موقعیت راحتی قرار دهید. از داروهای آرامبخش حتی زمانی که کودک بیقرار است، خودداری کنید. اکسیژندهی به کودک را تا زمانی ادامه دهید که سطح اکسیژن خون به ۹۸٪ برسد. از داروهای آگونیست بتا-۲ با عملکرد سریع به صورت استنشاقی، برای کاهش انقباض ماهیچهای مسیر هوایی استفاده کنید. اثر این داروها در اولین ثانیههای تجویز شروع میشود و پس از نیم ساعت به حداکثر میرسد. در اولین ساعت پس از حمله آسم تزریق وریدی یا تجویز خوراکی کورتیکواستروئیدها به کاهش علائم آسم کمک میکند. در موارد شدید حمله آسم از تزریق وریدی منیزیم سولفات (۵۰ میلیگرم/کیلوگرم وزن کودک و هر ۲۰ دقیقه یکبار) استفاده کنید.

- شوک آنافیلاکسی: تشخیص سریع شوک آنافیلاکسی برای درمان آن حیاتی است. شوک آنافیلاکسی با تغییرات پوستی و مخاطی (در طول چند دقیقه یا چند ساعت) همراه مشکلات تنفسی، کاهش فشار خون و علائم شدید گوارشی یا تنگی نفس شدید (بدون علائم پوستی) در پاسخ به آلرژنها ایجاد میشود. اولین اقدام برای درمان این شوک تزریق عضلانی آدرنالین (۰٫۰۱ میلیگرم/کیلوگرم وزن کودک) است. علاوه بر آدرنالین میتوانید از آگونیست بتا-۲ با عملکرد سریع به صورت استنشاقی، آنتیهیستامینهای H1 و H2 خوراکی یا وریدی و گلوکوکورتیکواستروئیدها برای درمان استفاده کنید. اگر عامل ایجاد شوک را میدانید از برخورد مجدد آن با کودک جلوگیری کنید. اگر کودک دچار ایست قلبی شد، مراحل احیای قلب را اجرا کنید. اگر کودک دچار تنگی نفس شد از لولههای تنفسی استفاده کنید.
- نارسایی جریان خون: نشانه مشخصی برای تعیین شدت نارسایی جریان خون وجود ندارد. اما بررسی سطح لاکتات، خروجی ادرار، شاخص قلبی، مقاومت سیستمی رگها و سطح اکسیژن وریدهای مرکزی به تشخیص این نارساییها کمک میکند. تزریق مایعات، داروهای وازواکتیو و داروهای اینوتروپیک به درمان نارساییهای جریان خون در کودکان کمک میکند.
- تشنج: تشنج ایجاد تکانههای عصبی شدید در بخشی از مغز است که ممکن است به دلیل افزایش (Hyperkalaemia) یا «کاهش پتاسیم خون» (Hypokalaemia)، «کاهش قند خون» (Hypoglycaemia)، عفونتهای مغزی، بیماریهای مغزی و «افزایش دمای بدن» (Hyperthermia) در کودکان ایجاد شود. اولین اقدام برای تشنجهایی که بیش از ۵ دقیقه طول میکشد، تزریق بنزودیازپین است. اگر تشنج ۵ دقیقه دیگر وزل کشید، دوز دوم بنزودیازپین را تزریق کنید. اگر تشنجها تا ۲۰ دقیقه پس از شروع کاهش نیافت، از داروهای خط دوم تشنج (لوتیراستام، فنیتوئین، والپرونیکاسید و فنوباربیتول) استفاده کنید. اگر تشنجها تا ۴۰ دقیقه پس از شروع کاهش نیافت، از دوز بیهوشکننده داروهای ضدتشنج استفاده و در زمان بیهوشی الکتروکاردیوگرام کودک را بررسی کنید.
مراحل احیای قلبی پایه کودکان
اولین مرحله احیای قلبی پایه کودکان بررسی پاسخ کودک به محرکها است. اگر کودک به محرکها پاسخ نمیدهد، مسیر هوایی را باز و تنفس را برای ۱۰ ثانیه بررسی کنید و با خدمات اورژانس تماس بگیرید. اگر کودک به محرکها پاسخ میدهد، ۵ نفس مصنوعی دهید. برای انجام تنفس مصنوعی سر نوزادان را در حالت عادی قرار دهید و سر کودکان را به عقب خم کنید. اگر تنفس کودک به حالت عادی برنگشت، ممکن است مسیر هوایی مسدود باشد.
پس از ۵ نفس مصنوعی، ماساژ قلبی را شروع کنید. در هر دقیقه ۱۰۰ تا ۱۲۰ فشار با عمق کمتر از ۶ سانتیمتر به نیمه پایینی قفسه سینه وارد کنید. این فرایند را با ۱۵ ماساژ قلبی و ۲ تنفس مصنوعی تا زمانی ادامه دهید که حرکتی در کودک ببینید. ماساژ قلبی نوزادان را با انگشت اشاره و وسطی یا دو انگشت شست و ماساژ قلبی کودکان بالای یک سال را بر اساس سن بیمار با یک یا دو دست انجام دهید.
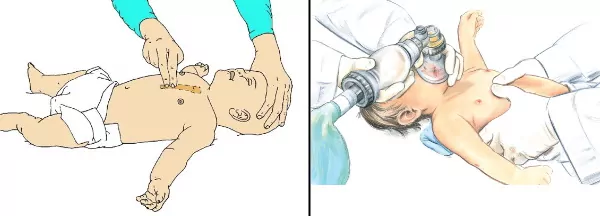
آموزش مراحل احیای قلبی پیشرفته کودکان
احیای قلبی پیشرفته پس از احیای قلبی پایه و در مراکز درمانی انجام میشود. اولین مرحله احیای قلبی پیشرفته اتصال الکترودهای دستگاه الکتروکاردیوگرام به بدن کودک است. یکی از الکترودهای این دستگاه مثل احیای قلبی بزرگسالان به سمت راست قفسه سینه زیر استخوان ترقوه و الکترود دیگر زیربغل (روی خط فرضی که از وسط این ناحیه عبور میکند) قرار میگیرد. در مرحله بعد ریتم قلبی کودک را بررسی کنید و ریتمهای مقاوم به شوک و قابل شوک دادن را تشخیص دهید.
- ریتم قابل شوک دادن: برای احیای این آریتمیها از شوک الکتریکی با انرژی ۴ ژول بر کیلوگرم وزن کودک استفاده کنید. بلافاصله پس از شوک ماساژ قلبی را برای ۲ دقیقه ادامه دهید. پس از سومین شوک آمیودارون (۵ ملیگرم بر کیلوگرم وزن کودک و حداکثر ۳۰۰ میلیگرم) یا آدرنالین (۱۰ میکروگرم بر کیلوگرم وزن کودک و حداکثر ۱ میلیگرم) وریدی یا استخوانی به کودک تزریق کنید.
- ریتم مقاوم به شوک دادن: احیای این آریتمیها را با تزریق آدرنالین (۱۰ میکروگرم بر کیلوگرم وزن کودک) شروع کنید و پس از تزریق در بازههای زمانی ۲ دقیقهای ماساژ قلبی را ادامه دهید.
جمعبندی آموزش احیای قلبی
در مطلب آموزش احیای قلبی از مجله فرادرس توضیح دادیم که احیای قلبی مجموعه اقداماتی است که پس از ایست قلبی برای برگشت فعالیت قلب به حالت طبیعی انجام میشود. این اقدامات به دو سطح پایه و پیشرفته تقسیم میشود. اقدامات پایه شامل ماساژ قلبی و تنفس مصنوعی است که توسط افراد متخصص و غیرمتخصص آموزش دیده انجام میشود. اقدامات پیشرفته علاوه بر ماساژ قلبی شامل اکسیژنرسانی، تزریق داروهای وازواکتیو و ضدانعقاد و شوک الکتریکی است که فقط توسط افراد متخصص مراکز درمانی انجام میشود. همچنین توضیح دادیم که مراحل احیای قلبی کودکان و بزرگسالان شبیه هم است. اما تعداد ماساژهای قلبی، نحوه ماساژ قلبی، تعداد تنفس مصنوعی، دوز داروها و انرژی شوک الکتریکی این فرایندها متفاوت است.