بافت چربی چیست؟ — انواع، ساختار، عملکرد و فواید — به زبان ساده
بافت چربی یکی از انواع بافت همبند سست محسوب میشود و از سلولهایی تشکیل شده که بیشتر حجم آنها را واکوئلهای چربی پر کردهاند. در این مطلب در مورد انواع بافت چربی و وظایف و بیماریهای مرتبط با آن توضیح دادهایم.
بافت چربی چیست؟
بافت چربی (Adipose Tissue) نوعی بافت همبند تخصصی متشکل از سلولهای غنی از لیپید به نام سلولهای چربی است. از آنجا که حدود 20 تا 25٪ از وزن بدن کل افراد سالم را شامل میشود، عملکرد اصلی بافت چربی ذخیره انرژی به صورت لیپید (چربی) است. بافت چربی بر اساس محل قرارگیری خود به دو نوع زیر جلدی (زیر پوست) و احشایی (در حاشیه و اطراف اندامهای داخلی) تقسیم میشود. بسته به مورفولوژی سلولهای چربی، دو نوع بافت چربی وجود دارد:
- بافت چربی سفید که عمدتا در بزرگسالان یافت میشود.
- بافت چربی قهوهای به طور عمده در نوزادان وجود دارد.
علاوه بر ذخیره انرژی، بافت چربی چندین عملکرد مهم دیگر نیز در بدن انسان دارد. این موارد شامل عایق حرارتی، ایجاد ضربهگیر برای اندامها و استخوان، نقش غدد درونریز و تولید عوامل بیو اکتیو متعدد هستند. بافت چربی دارای تراکم 0/9 گرم در میلیلیتر است. بنابراین، یک فرد با بافت چربی بالا نسبت به فردی هموزن با بافت ماهیچهای بیشتر، به راحتی روی آب شناور خواهد شد زیرا تراکم بافت عضلانی 1/06 گرم در میلیلیتر است.
سلول چربی چیست؟
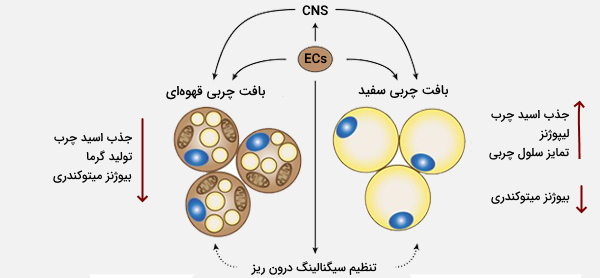
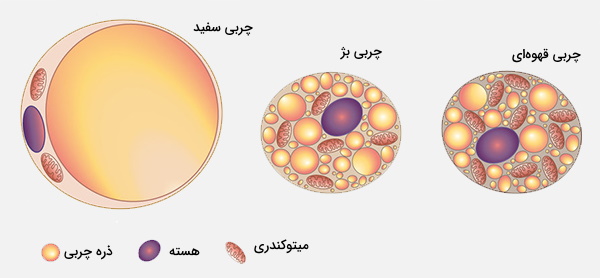
سلول چربی (Adipocyte) که با اسامی انگلیسی «Lipocyte» و «Fat Cell» نیز شناخته میشود، جزء اصلی سازنده بافت چربی است که در ذخیره انرژی به صورت چربی تخصص دارد. سلولهای چربی از سلولهای بنیادی مزانشیمی (در دوران جنینی) مشتق شدهاند. در کشت سلولی، سلولهای چربی همچنین میتوانند استئوبلاست، میوسیت و انواع دیگر سلولها را تشکیل دهند. دو نوع سلول چربی وجود دارد که چربی سفید (WAT) و چربی قهوهای (BAT) را به وجود میآورند و سلولهای چربی بژ (نوع جدیدی که اخیراً کشف شده و در بافت چربی سفید پراکنده شدهاند) این نوع سلولها از نظر مورفولوژی و عملکرد متفاوت هستند. نوع سومی به نام چربی مغز استخوان نیز در بدن ویژگیهای خاص خود را دارد.
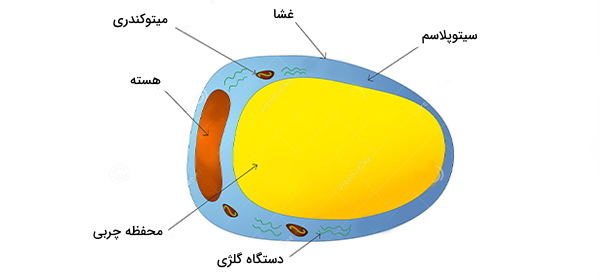
سلول چربی سفید
سلول چربی سفید حاوی یک قطره چربی بزرگ بوده و مانند سایر سلولها، توسط یک لایه سیتوپلاسم احاطه میشود. هسته صاف شده و به حاشیه سلول میرود. قطر یک سلول چربی معمولی 0/1 میلیمتر است اما برخی از آنها میتوانند اندازهای دو برابر یا نصف این مقدار هم داشته باشند. چربی ذخیره شده حالت نیمه مایع دارد و در درجه اول از تریگلیسیرید و کلسترولاستر تشکیل شده است.
سلولهای چربی سفید بسیاری از پروتئینها را ترشح میکنند که به عنوان آدیپوکینها مانند رزیستین، آدیپونکتین، لپتین و آپلین عمل میکنند. یک انسان بالغ به طور متوسط دارای 30 میلیارد سلول چربی با وزن 13/5 کیلوگرم است. اگر در بزرگسالی اضافه وزن ایجاد شود، اندازه سلولهای چربی قبل از تقسیم و افزایش تعداد مطلق سلولهای چربی، تقریباً چهار برابر میشود.
سلول چربی قهوه ای
سلول چربی قهوهای شکل چند وجهی دارد و بر خلاف سلول چربی سفید، دارای سیتوپلاسم قابل توجهی است. در سلول چربی قهوهای، قطرات چربی در همه قسمتهای سیتوپلاسم پراکنده شدهاند. هسته گرد است و اگرچه خارج از مرکز سلول قرار دارد اما در حاشیه آن نیست. رنگ قهوهای بافت حاصل از این سلولها، ناشی از مقدار زیاد میتوکندریها است.
سلول چربی مغز استخوان
سلول چربی مغز استخوان مانند سلول چربی سفید، شکل گرد دارد. ارتباط عملکرد فیزیولوژیکی بافت چربی مغز استخوان با سلامت استخوان به خوبی شناخته نشده است. اما بافت چربی مغز استخوان در مواردی که تراکم استخوانی کاهش پیدا میکند یا در چاقی، منبسط میشود. پاسخ بافت چربی مغز به ورزش تقریباً پاسخ سلول چربی سفید است. با استفاده از تصویربرداری MRI یا μCT، مشاهده شده است که ورزش اندازه سلولهای چربی و همچنین حجم بافت چربی مغز استخوان را کاهش میدهد.
بافت چربی کجاست؟
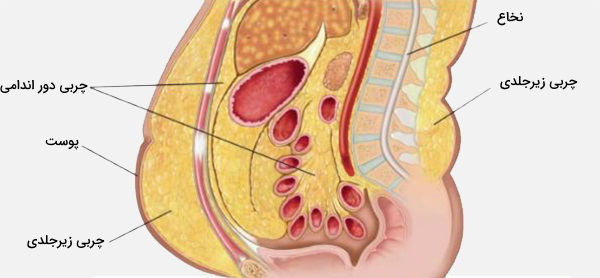
بافت چربی معمولاً به عنوان چربی بدن شناخته میشود. در سراسر بدن یافت میشود. این را می توان در زیر پوست (چربی زیر جلدی)، بستهبندی شده در اطراف اندامهای داخلی (چربی احشایی)، بین ماهیچهها، درون مغز استخوان و در بافت پستان یافت. مردان تمایل دارند چربی احشایی بیشتری (چربی در اطراف اندامهای داخلی خود) ذخیره کنند که منجر به چاقی در وسط شکم میشود. با این حال، بدن زنان چربی زیر جلدی بیشتری در باسن و رانها ذخیره میکند. این تفاوتها به دلیل اختلاف نوع و میزان ترشح هورمونهای جنسی تولید شده در خانمها و آقایان است.
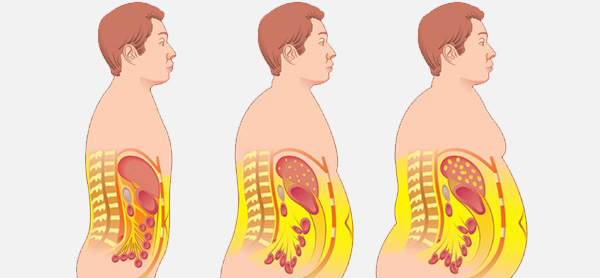
بافت چربی چه نوع بافتی است؟
بافت چربی در دو بخش از بدن انسان توزیع میشود:
- چربی زیر جلدی (Subcutaneous Fat)، که در بافت همبند زیر پوست قرار دارد.
- چربی احشایی (Visceral Fat)، که اندامهای داخلی را احاطه کرده است، مانند کره چشم (چربی اطراف چشم) یا کلیهها (کپسول چربی اطراف کلیه).
مانند هر بافت دیگر، بافت چربی از سلولها و ماتریکس خارج سلولی تشکیل شده است. سلولها فراوانترین عناصر ساختاری این بافت بوده و بر مقدار کم ماتریکس خارج سلولی غالب هستند. سلولهای اصلی که بافت چربی را تشکیل میدهند که سلولهای آدیپوز نامیده میشوند. علاوه بر سلولهای چربی، چندین نوع سلول دیگر نیز وجود دارد. پیش آدیپوسیتها (preadipocytes)، فیبروبلاست، سلولهای اندوتلیال مویرگی، ماکروفاژها و سلولهای بنیادی. این سلولهای غیر چربی در مجموع کسر عروقی استرومایی را تشکیل میدهند و عملکرد اصلی آنها حمایت و محافظت از بافت چربی است.
ماتریکس خارج سلولی توسط سلولهای چربی و سلولهای استرومایی تولید میشود که شامل یک شبکه غنی از الیاف مشبک کلاژن (کلاژن نوع III) است که عملکرد آنها نگه داشتن سلولها در جای خود است. بافت چربی غنی از رگهای خونی و رشتههای عصبی بدون میلین است. در بررسی نمونههای بافتشناسی زیر میکروسکوپ، این ساختارها معمولاً در شبکهای یافت میشوند که سلولهای چربی مجاور را از هم جدا میکند. ماست سلها نیز در اینجا وجود دارند.

برای درک بهتر ساختار بافت چربی و درک جزئیات آن و سایر بافتهای بدن، در فرادرس زیر توضیحات مفصلی ارائه شدهاند.
- برای مشاهده فیلم آموزش هیستولوژی و پاتولوژی پایه (آناتومی بدن) + اینجا کلیک کنید.
چربی زیر جلدی چیست؟
بیشتر چربیهای غیر احشایی، زیر پوست در منطقهای به نام هایپودرم یافت میشوند. این چربی زیر جلدی با بسیاری از آسیبهای کلاسیک مرتبط با چاقی مانند بیماریهای قلبی، سرطان و سکته مغزی ارتباط ندارد و حتی برخی شواهد نشان میدهند که ممکن است محافظ باشد. الگوی توزیع چربی بدن به طور معمول زنانه (یا ژنیکوئیدی) در اطراف باسن، ران و باسن چربی زیر پوستی است و بنابراین در مقایسه با چربی احشایی خطر کمتری برای سلامتی دارد.
چربی زیر جلدی نیز بخشی فعال در سیستم غدد درونریز است و هورمونهای لپتین و مقاومت را ترشح میکند. رابطه بین لایه چربی زیر پوستی و چربی کل بدن در یک فرد اغلب با استفاده از معادلات رگرسیون مدل میشود. محبوبترین معادلات توسط دورنین و وورمسلی شکل گرفت، آنها بسیاری از انواع پوسته پوستی را به سختی آزمایش کردند و در نتیجه، دو فرمول برای محاسبه تراکم بدن زنان و مردان ایجاد کردند. این معادلات یک همبستگی معکوس بین چین و چروک بدن دارند، هرچه مجموع چینهای پوستی افزایش یابد، چگالی بدن کاهش مییابد. عواملی مانند جنس، سن، اندازه جمعیت یا سایر متغیرها ممکن است معادلات را نامعتبر کنند.
چربی احشایی یا چربی شکم چیست؟
چربی احشایی یا چربی شکمی در داخل حفره شکم، بین اندامها (معده، کبد، روده، کلیهها و غیره) واقع شده است. چربی احشایی با چربی زیر جلدی در زیر پوست و چربی عضلانی در عضلات اسکلتی تفاوت دارد. چربی قسمت تحتانی بدن مانند ران و باسن، زیر جلدی هستند و سلولها از هم فاصله زیادی ندارند، در حالی که چربی شکم بیشتر احشایی و نیمه مایع است. چربی احشایی از چندین نوع ذخیره چربی از جمله بافت چربی مزانتریک، اپیدیدیم (EWAT) و چربی اطراف کلیه تشکیل میشود.
چربی احشایی اضافی به عنوان چاقی مرکزی یا چربی شکمی شناخته میشود. شاخص حجم بدن (BVI) به طور خاص برای اندازهگیری حجم شکم و چربی شکم تعریف شده است. چربی احشایی اضافی نیز با دیابت نوع 2، مقاومت به انسولین، بیماریهای التهابی و سایر بیماریهای مرتبط با چاقی در ارتباط است. تجمع چربی گردن (یا بافت چربی دهانه رحم) با افزایش ریسک مرگ و میر ارتباط دارد. به دلیل تفاوت هورمونهای جنسی، مردان بیشتر در چربی شکم ذخیره میشوند. هورمون جنسی زنان عامل ذخیره بیشتر چربی در باسن، ران و باسن است.
هنگامی که زنان به یائسگی میرسند و استروژن تولید شده توسط تخمدان کاهش مییابد، از چربی باسن، باسن و ران کاسته شده و بیشتر در کمر و چربی در شکم ذخیره میشود. ورزش با شدت بالا یکی از راههای کاهش موثر چربی شکمی است.
یک مطالعه نشان میدهد که حداقل 10 MET ساعت در هفته ورزش هوازی برای کاهش چربی احشایی مورد نیاز است. یک رژیم محدود انرژی همراه با ورزش باعث کاهش چربی کل بدن و نسبت بافت چربی احشایی به بافت چربی زیر جلدی میشود و این امر نشاندهنده یک حرکت ترجیحی برای چربی احشایی بیش از چربی زیر پوستی است.
چربی اپیکاردیال چیست؟
بافت چربی اپیکاردیال (EAT) نوعی فرم خاص از چربی احشایی است که در اطراف قلب رسوب میکند. این نوع بافت چربی از نظر متابولیکی فعال است و بیومولکولهای فعال مختلفی را تولید میکند که ممکن است به طور قابل توجهی بر عملکرد قلب تأثیر بگذارند. تفاوت برخی عناصر خاص در بافت چربی اپیکاردیال و چربی زیر جلدی، نشاندهنده تأثیر خاص اسیدهای چرب ذخیره شده بر عملکرد سلولهای چربی و متابولیسم هستند.
چربی مغز استخوان
بافت چربی مغز استخوان (MAT)، یک ذخیره اندک از چربی است که با سلولهای خونساز و همچنین عناصر استخوانی در استخوان پراکنده میشود. سلولهای چربی موجود در این انبار از سلولهای بنیادی مزانشیمی (MSC) مشتق شدهاند که میتوانند سلولهای چربی، سلولهای استخوانی و همچنین انواع سلولهای دیگر را به وجود آورند.
این واقعیت که چربی مغز استخوان در تنظیم محدودیت کالری یا بیاشتهایی افزایش مییابد، یک ویژگی است که این ذخیره را از سایر ذخایر چربی متمایز میکند. ورزش میزان بافت چربیِ مغز استخوان را تنظیم میکند و مقدار و اندازه سلولهای چربی را کاهش میدهد. اثر ورزش بر چربی مغز استخوان و افزایش آن در چاقی، نشاندهنده شباهت فیزیولوژیکی آن به سایر ذخایر چربی سفید است.
چربی خارج اندامی
چربی خارج اندامی (Ectopic Fat) ذخیره تریگلیسیرید در بافتهایی به جز بافت چربی است که مانند کبد، عضله اسکلتی، قلب و پانکراس فقط مقدار کمی سلولهای چربی دارد و میتواند در عملکردهای سلولی و از این رو عملکرد ارگانها تداخل ایجاد کند و همچنین با مقاومت به انسولین در دیابت نوع 2 ارتباط دارد. این ماده در مقادیر نسبتاً زیاد در اطراف اندام حفره شکم ذخیره میشود، اما نباید با چربی احشایی اشتباه گرفته شود. علت خاص تجمع چربی خارج اندامی ناشناخته است.
علت احتمالاً ترکیبی از عوامل ژنتیکی، محیطی و رفتاری است که در مصرف بیش از حد انرژی و کاهش فعالیت بدنی نقش دارند. کاهش وزن قابل توجه میتواند ذخایر چربی خارج اندامی را در تمام اندامها کاهش دهد و این با بهبود عملکرد آن اندام همراه است. در حالت دوم، مداخلات غیر تهاجمی کاهش وزن مانند رژیم غذایی یا ورزش می تواند باعث کاهش چربی خارج اندامی (به ویژه در قلب و کبد) در کودکان و بزرگسالان دارای اضافه وزن یا چاقی شود.
آیا بافت چربی کلاژن دارد؟
با توجه به اینکه کلاژن VI یکی از فراوانترین پروتئینهای ماتریکس خارج سلولی در بافت چربی و نقش در حال ظهور آن در متابولیسم انرژی است، فرض کردیم که کمبود کلاژن VI ممکن است با تغییراتی در توزیع بافت چربی و مشخصات سرمی آدیپوکینها همراه باشد.
فواید بافت چربی چیست؟
بافت چربی برای سلامتی بسیار مهم است. این بافت علاوه بر سلولهای چربی، سلولهای عصبی و رگهای خونی متعددی دارد که انرژی را برای سوخت بدن ذخیره و آزاد میکنند. لیپید موجود در بافت چربی قهوهای، مستقیماً انرژی را به عنوان گرما آزاد میکند و در تولید گرما برای ترموژنز بدون لرز و برای استفاده از کالری اضافی از طریق ترموژنز ناشی از رژیم غذایی، استفاده میشود. همچنین در بافت چربی هورمونهای مهمی تولید و ترشح میشوند که در تغییر سوخت و ساز بدن نقش دارند.
هورمون های بافت چربی
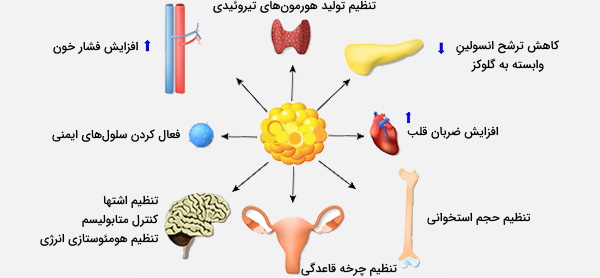
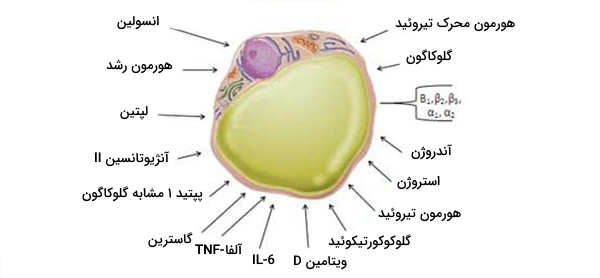
سلولهای چربی سفید و قهوهای بسیاری از هورمونهای پپتیدی (آدیپوکین)، لیپیدهای فعال زیستی (لیپوکینها) و مولکولهای RNA را با اثرات موضعی (پاراکرین) و سیستمیک (غدد درونریز) بر مغز، سلولهای بتای جزایر لانگرهانسِ لوزالمعده، کبد، عضله اسکلتی و سیستم قلبی عروقی ترشح میکنند. تعدادی از هورمونهای مختلف از بافت چربی آزاد میشوند و اینها وظیفه عملکردهای مختلف بدن را بر عهده دارند. نمونههایی از این موارد عبارتند از:
- آروماتاز که در متابولیسم هورمونهای جنسی نقش دارد.
- TNF آلفا، IL-6 و لپتین که به طور کلی سیتوکین نامیده میشوند و در ارسال پیام بین سلول نقش دارند.
- مهارکننده فعال کننده پلاسمینوژن -1 که در لخته شدن خون نقش دارد.
- آنژیوتانسین که در کنترل فشار خون نقش دارد.
- آدیپونکتین که حساسیت بدن به انسولین را بهبود میبخشد و بنابراین به محافظت در برابر ابتلا به دیابت نوع 2 کمک میکند لیپوپروتئین لیپاز و آپولیپوپروتئین E که در ذخیره و متابولیسم چربی نقش دارند تا انرژی آزاد کنند.
بافت چربی اندامی غدد درون ریز است که هورمونهای پروتئینی زیادی از جمله لپتین، آدیپونکتین و مقاومت را ترشح میکند. این هورمونها به طور کلی بر متابولیسم انرژی تأثیر می گذارند که مورد توجه زیادی در درک و درمان دیابت نوع 2 و چاقی است. نقش نسبی آنها در اصلاح اشتها، مقاومت به انسولین و تصلب شرایین موضوع تحقیقات شدید هستند، زیرا ممکن است علل قابل تغییر در بیماری چاقی در افراد باشد.
بافت چربی یک عامل ناشناخته ترشح میکند که اشتها را تحت تأثیر قرار میدهد. در سال 1995 با کشف لپتین، محصول پروتئینی ژن Ob، اهمیت بافت چربی به عنوان یک اندام غدد درون ریز کاملاً مورد توجه قرار گرفت. لپتین یک اشتها آور قوی است که در صورت تخلیه، باعث شروع چاقی شدید در انسان و در مدلهای حیوانی میشود. سطح پایین لپتین در پلاسمای خون به شدت با افرادی که از انواع متوسط تا شدید افسردگی رنج میبرند مرتبط است. لپتین با ایجاد برخی تغییرات ساختاری و عملکردی در هیپوکامپ و قشر پیشانی، خلق و خو و شناخت را تحت تأثیر قرار میدهد.
همچنین، نشان داده شده است که لپتین مسیرهای انتقال سیگنال مرتبط با دوپامین و mTOR را فعال میکند که میتواند سیناپتوژنز را افزایش دهد. نقش لپتین در انعطاف پذیری عصبی در حال حاضر هنوز مشخص نشده است اما ثابت شده است که در مناطقی از مغز که با افسردگی ارتباط دارد، فعال است. مشخص شد که لپتین دارای اثرات ضد افسردگی مانند مشابه مهارکنندههای انتخابی جذب مجدد سروتونین (SSRI) است.
کشف لپتین و تأثیرات آن بر اشتها باعث امیدواری برای درمان چاقی و دیابت نوع 2، یک بیماری بزرگ در کشورهای پیشرفته شده است. مطالعات بالینی با استفاده از لپتین به عنوان درمانی برای چاقی در انسان، بهبودی نشان نداد و باعث شد برخی دانشمندان به این نتیجه برسند که مغز حتی در سطوح فوق فیزیولوژیکی میتواند در برابر لپتین مقاوم شود. درمان با لپتین بیاثر است. با این حال، مفهوم چاقی به عنوان یک حالت مقاومت به لپتین در ذهن بسیاری از محققان جا افتاده است، دادهها به طور مستقیم از این بحث پشتیبانی نمیکنند. به عنوان مثال، کار رودلف لیبل در دانشگاه کلمبیا نشان میدهد که در افراد چاق و لاغر، تزریق لپتین باعث کاهش توده بدن نمیشود.
این یافته که هم افراد لاغر و هم چاق کمبود پاسخ مشابه دارند، این مفهوم را که مغز برای پاسخ دادن به افزایش لپتین با کاهش مصرف غذا طراحی نشده، تأکید میکند. بلکه کمبود لپتین به عنوان سیگنالی برای افزایش مصرف غذا عمل میکند. در واقع، کار لیبل نشان داده است که کاهش لپتین سرم که پس از کاهش وزن رخ میدهد، وضعیت کمبود لپتین را تشکیل میدهد که باعث افزایش اشتها با کاهش وزن میشود.
به همین ترتیب، تزریق لپتین در بیماران با کاهش وزن میتواند از افزایش اشتها جلوگیری کند و در نتیجه به بیماران اجازه میدهد کاهش وزن داشته باشند. بنابراین، این مطالعات نشان میدهد که درمان با لپتین می تواند یک استراتژی مفید برای درمان چاقی در انسان باشد، اگر نه با کاهش مستقیم وزن و یا اجازه دادن به کاهش وزن (در نتیجه رژیم و ورزش) به راحتی انجام شود.
این احتمال همچنان وجود دارد که اگرچه لپتین در درمان چاقی بیاثر بود اما ممکن است برخی از بیماران مبتلا به چاقی همچنان از استفاده آن به عنوان داروی ضد چاقی بهرهمند شوند. تحقیقات در مورد هورمونهای آدیپونکتین و رستین حاصل از چربی ادامه دارد. مانند لپتین، این هورمونها نیز بر تعادل انرژی و متابولیسم تأثیر میگذارند. مانند لپتین، مشاهدات هم در انسان و هم در مدل حیوانی نشان داده است که آدیپونکتین به حساسیت انسولین و هموستاز انرژی مرتبط است.
بسیاری از پپتیدهایی که در ابتدا به عنوان آدیپوکین توصیف میشدند، توسط سلولهای اندوتلیال و ایمنی واقع در بافتهای چربی و همچنین اندامهای دیگر ترشح میشوند، بدین معنی که تشخیص سهم غدد درون ریز سلولهای چربی دشوار است.
لپتین چیست؟
فرضیههای مختلفی وجود دارد که مکانیسم عملکرد آدیپوکینها را توضیح میدهد. فرضیه به اصطلاح لیپوستاتیک ادعا میکند که بافت چربی، متناسب با مقدار آن در بدن، تولید میکند و بر مولکولهای سیگنالینگ تأثیر میگذارد و باعث افزایش مصرف انرژی و کاهش مصرف غذا میشود. اولین واسطه کشف شده از این نوع لپتین بود. لپتین یک هورمون اسید آمینه شماره 167 است، محصولی از ژن ob یا ژن چاقی (ob از کلمه چاقی گرفته شده است). گیرنده آن توسط یک «ژن دیابتی» (ژن db) کدگذاری میشود که در چندین شکل مختلف اتصال وجود دارد. اشکال مختلف این گیرنده را می توان در قسمتهای مختلف بدن به عنوان مثال در مغز (به طور عمده هیپوتالاموس) یا در بافتهای محیطی یافت.
لپتین به طور عمده توسط سلولهای چربی بافت چربی سفید سنتز میشود و مقدار سنتز شده با مقدار بافت چربی در بدن ارتباط دارد. بنابراین افراد چاق لپتین بیشتری نسبت به افراد با وزن طبیعی تولید میکنند. به غیر از بافت چربی سفید، لپتین توسط بافتهای دیگر (به عنوان مثال بافت چربی قهوهای، عضلات اسکلتی، معده، کبد یا جفت) در میزان کمتری سنتز میشود. لپتین با تأثیر بر اشتها، گرسنگی و متابولیسم انرژی به طور گسترده مصرف و مصرف انرژی را تنظیم می کند. از آنجا که مقدار آن در جریان خون با مقدار بافت چربی مطابقت دارد، اطلاعات بازخوردی را در مورد وضعیت ذخایر انرژی در اختیار مغز قرار میدهد.
لپتین از سد مغزی - نخاعی عبور میکند و دارای اثر بیاشتهایی بر روی هیپوتالاموس، سرکوب اشتها و افزایش مصرف انرژی است. در محیط پیرامونی بر حساسیت به انسولین تأثیر می گذارد. بنابراین بر خلاف اثر ارکسیژنیک (Orexigenic، افزایش دهنده اشتها) ناشی از نوروپپتید Y عمل میکند که برعکس، اشتها را افزایش میدهد و ترشح انسولین را تحریک میکند. لپتین یک آنزیم AMP - Kinase (AMPK) واقع در میوسیتها (سلولهای قلبی) را فعال میکند که باعث افزایش اکسیداسیون TAG در عضلات میشود. موارد نادری وجود دارد که جهش به گیرنده لپتین یا خود لپتین آسیب برساند.
آنها خود را غالباً چاقی مفرط را نشان میدهند که در سنین پایین همراه چربی خون رخ میدهد و ناشی از گرسنگی و پرخوری کنترل نشده است. افزایش تولید انسولین در این بیماران منجر به ایجاد مقاومت به انسولین میشود. در مقابل، بیشتر بیماران چاق کمبود لپتین ندارند. برعکس، از آنجا که لپتین متناسب با مقدار بافت چربی در بدن تشکیل میشود، افراد چاق معمولاً نسبتاً به هیپرلپتینمی و مقاومت به لپتین مبتلا هستند. تجویز درمانی لپتین که در ابتدا درمانی جهانی برای چاقی در نظر گرفته میشد، بنابراین تنها به بخشی از بیماران (کسانی که جهش مؤثر بر لپتین یا گیرنده آن دارند) کمک میکند.
آدیپونکتین چیست؟
آدیپونکتین یک هورمون پروتئینی است که عمدتا توسط سلولهای چربی بافت چربی تولید میشود. غلظت آن در خون نسبت به لپتین بسیار بیشتر است. تفاوت دیگر آن با لپتین، ارتباط بین میزان چربی بدن و سنتز هورمونها است. در مورد آدیپونکتین منفی است و به همین دلیل است که در بیماران چاق غلظت پلاسما کمتر از بیماران با BMI طبیعی است. چندین ایزوفرم پلیمری آدیپونکتین در پلاسمای خون وجود دارد (تریمرها، هگزامر یا ساختارهای پلیمری طویلتر)، هر کدام تأثیر متفاوتی بر بدن دارند.
آدیپونکتین هورمونی است که عمدتا بر متابولیسم ساکاریدها و لیپیدها تأثیر میگذارد و باعث افزایش حساسیت بافتها به انسولین می شود. اثر آن منجر به افزایش حمل و نقل و استفاده از گلوکز و اسیدهای چرب آزاد در عضلات، کبد و سلولهای چربی می شود و گلوکونئوژنز را در کبد مهار میکند. آدیپونکتین، در عین حال از پیشرفت تصلب شرایین، به ویژه در مراحل اولیه شکل گیری آن جلوگیری میکند.
از تبدیل ماکروفاژها به سلولهای فوم (Foam Cells) جلوگیری میکند و بیان گیرندههای چسبنده سطحی را کاهش میدهد. سلول های فوم، ماکروفاژهای پر از لیپید نیز نامیده میشوند نوعی سلول حاوی کلسترول است. این سلولها میتوانند پلاک تشکیل دهند که منجر به تصلب شرایین و حملات قلبی و سکته مغزی شود. سلولهای فوم ماکروفاژهای M2 پر از چربی هستند که حاوی لیپوپروتئینهای با چگالی کم (LDL) هستند.
رزیستین چیست؟
رزیستین نیز مانند سایر آدیپوکینها، به گروه پروتئینهای سنتز شده توسط سلولهای چربی تعلق دارد. همچنین توسط سلولهای سیستم ایمنی بدن نیز تولید میشود و بیان آن عمدتا با حضور سیتوکینهای پیش التهابی IL-6 و TNFα تنظیم میشود. آزمایشات روی حیوانات نشان داده است که تجویز مقاومت باعث تحمل گلوکز و حساسیت به انسولین میشود. بنابراین احتمال دارد که غلظت افزایش یافته در ایجاد مقاومت به انسولین نقش داشته باشد. ارتباط مقاومت با چاقی و دیابت هنوز نامشخص است، نتایج مطالعات تجربی بر روی انسان متناقض بود. تصور میشود که اهمیت آن در انسان بیشتر در تنظیم فرآیندهای التهابی است.
گیرنده های سطحی بافت چربی
بیان زیرگروههای گیرنده آدرنرژیک و عملکرد هنگام فعال شدن توسط کاتکول آمینهای درونزا - سایپرز، بین بافتهای مختلف چربی متفاوت است. گیرندههای آدرنال از گروه GPCR های خانواده A هستند و به کاتکول آمینهای درونزا نورآدرنالین (ترشح از پایانههای عصبی) و آدرنالین (هورمونی که از غده فوق کلیه آزاد میشود) پاسخ میدهند. نورآدرنالین و آدرنالین با فعالیت در نه نوع مختلف از گیرندههای آدرنرژیک (α1A‐ ، α1B‐ ، α1D‐ ،α2A‐ ،α2B‐ ،α2C‐ ،β1‐ ،β2‐ و β3 ‐) طیف متنوعی از فرآیندهای فیزیولوژیکی را واسطه میکنند.
از نظر ساختاری، آنها از هفت حوزه غشایی تشکیل شدهاند، با انتهای N ‐ خارج سلولی و دم انتهایی سلول C rac. گیرندههای آدرنال پس از فعال شدن توسط یک لیگاند ، به پروتئین های G مختلف متصل میشوند تا اثرات سلولی خود را واسطه کنند: گیرندههای آدرنرژیک α1 به طور عمده به پروتئینهای Gαq / 11 جفت میشوند، در نتیجه باعث افزایش سطح DAG و تریفسفات اینوزیتول (IP3) میشود که گیرندههای PKC و IP3 را برای افزایش هجوم کلسیم به ترتیب گیرندههای آدرنال β couple عمدتا به پروتئینهای Gαs متصل میشوند که آدنیلات سیکلاز را برای افزایش سطح اردوگاه داخل سلولی فعال میکنند.
در حالی که گیرندههای آدرنال α2 ‐ در درجه اول به پروتئینهای Gαi / o ممانعت و از فعالیت آدنیلات سیکلاز جلوگیری میکنند. سیستم عصبی سمپاتیک از طریق فعالسازی زیرگروههای مختلف آدرنرژیک در بافتها و سلولهای مختلف از جمله لوزالمعده، عضله اسکلتی، قلب، کبد، مغز، دستگاه گوارش و بافت چربی نقش مهمی در متابولیسم انرژی کل بدن و هموستاز گلوکز دارد. از آنجا که بافت چربی برای هموستاز انرژی کل بدن حیاتی است و نقشهای کلیدی در فیزیولوژی طبیعی و پاتوفیزیولوژی دارد، درک نحوه تنظیم بافت بسیار مهم است.
بافت چربی سفید
سلولهای چربی عمدتا در بافت چربی سفید وجود دارند. اشکال آنها از کروی (جدا شده) تا بیضی یا چند وجهی (به عنوان بخشی از بافت چربی) متغیر است. بزرگترین قسمت سلول با یک قطره لیپیدی منفرد (یک چشمی) پر میشود که هسته سلول را به قسمت حاشیه سلول هل داده و صاف میکند. سیتوپلاسم یک غلاف نازک در اطراف قطره تشکیل میدهد و شامل چند میتوکندری در داخل است. قطرات چربی معمولاً در طی آمادهسازی معمول اسلایدهای بافتشناسی از بین میروند که باعث میشود بافت چربی سفید به عنوان یک شبکه ظریف از ساختارهای چند ضلعی به وجود بیاید.
این سلولها چربی را ذخیره میکنند. بافت چربی سفید حاوی یک قطره چربی بزرگ و تقریباً به طور کامل تری گلیسیرید است و عملکرد اصلی آن سنتز و ذخیره تریگلیسیرید و آزادسازی اسیدهای چرب آزاد در جریان خون در صورت لزوم است.
در مقایسه با سلولهای چربی سفید، سلولهای چربی قهوهای اندازه کوچکتری دارند و دارای لیپیدهای موجود در چند قطره چربی هستند. قطرههای چربی، هسته مستقر در مرکز سلول را احاطه می کنند. سلولهای چربی قهوهای میتوکندری زیادی را بین قطرات پراکنده وجود دارد که به این سلولها ظاهر قهوه ای میدهد. سیتوپلاسم همچنین شامل دستگاه گلژی و فقط مقدار کمی ریبوزوم و شبکه آندوپلاسمی است. این سلولها گرما (سلولهای چربی گرمازا) تولید میکنند.
همانند سلولهای چربی سفید، قطرات چربی در سلولهای چربی قهوهای نیز در طی آمادهسازی بافتی معمول از بین میروند. آنها به عنوان شبکه ای از سلولها مشاهده میشوند که پر از واکوئلهای خالی متعدد هستند. سلولهای چربی موجود در بافت چربی سفید توسط تیغههای بافت همبند در لوبولها سازمان یافتهاند. سپتاها حاوی رشته های کلاژن، انتهای عصب، خون و مویرگهای لنفاوی هستند. ماتریکس خارج سلولی بافت چربی سفید از الیاف شبکه تشکیل شده است و شامل سلولهای غیر مسکونی بافت چربی (به عنوان مثال سلولهای التهابی) است.
بافت چربی سفید نوع غالب در انسان بالغ است. بیشترین قسمت این بافت در زیر پوست قرار دارد. این لایه چربی متراکم زیر پوستی با نام «پانیکولوس آدیپوزوس» (Panniculus Aiposus) نیز شناخته میشود. ضخامت این لایه عمدتا به محل و جنسیت بستگی دارد. به عنوان مثال، زنان بافت چربی تک چشم بیشتری در مناطق ران و پستان دارند. در مقایسه، مردان چربی شکمی بیشتری دارند. بافت چربی سفید را میتوان در سایر قسمتهای بدن انسان مانند فضای خلفی، بزرگ آمنتوم، مزانتیر و اطراف اندامها (به عنوان مثال کلیه، قلب، کره چشم) یافت. همچنین در مغز استخوان و سایر بافتها وجود دارد که معمولاً در فضای بین سلولها پر میشود.
بافت چربی بژ
سلولهای چربی بژ نوع متمایزی از سلولهای چربی گرما زا مانند چربی قهوهای با مورفولوژی چند چشم است. آنها عمدتا در چربی زیر جلدی وجود دارند اما بخش کمی نیز میتواند در چربی احشایی یافت شود. هر سلول چربی توسط یک لایه پایه ضخیم حاوی کلاژن IV به عنوان یک جز اصلی، شبیه سلولهای استخوان و غضروف احاطه شده است. غشای خارجی قوی سلولهای چربی از اهمیت کلیدی برای انعطافپذیری در برابر فشار مکانیکی و ایجاد اختلال برخوردار است.
سلولهای چربی بژ سطح بیان پایینی برای UCP1 و سایر ژنهای مربوط به ترموژنز را نشان میدهند که با محرک قابل القا هستند، مانند تحریک سرما. نظریه های پیدایش سلولهای چربی بژ شامل (i) تمایز ترانس از سلولهای چربی سفید بالغ، (ii) وجود پیش ماده سلول چربی بژ مشخص و (III) تمایز از پیشسازهای سلولهای چربی قهوهای یا سفید است.
بافت چربی قهوه ای
در مقابل سلولهای چربی سفید، سلولهای چربی قهوهای به دلیل وجود چندین قطره در سیتوپلاسم مانند یک اسفنج عمل میکند. گروههای سلولهای چربی توسط سپتاهای همبند به لوبولها تقسیم می شوند که حاوی مقدار قابل توجهی رگهای خونی و رشتههای عصبی بدون میلین هستند. ماتریکس خارج سلولی بین سلولهای جداگانه درون لوبولها پراکنده است. بافت چربی قهوهای معمولاً در بدن نوزادان قرار دارد و تقریباً 5 درصد از توده بدنی آنها را تشکیل میدهد. چربی زیرپوستی نوزادان بسیار کمتر از بزرگسالان است، به همین دلیل استعداد ابتلا به هیپوترمی را دارند.
برای جلوگیری از هیپوترمی کشنده، نوزادان تازه متولد شده دارای مقدار زیادی بافت چربی قهوهای هستند که ظرفیت زیادی برای گرمازایی دارد. با افزایش سن میزان بافت چربی قهوه ای کاهش مییابد اما تا زمان بلوغ به طور گسترده در سراسر بدن پخش میشود. در بزرگسالان، چربی قهوهای در اکثر مناطق ذخیرهای از بین میرود. فقط در بعضی مناطق باقی مانده است مانند فضای رتروپریتونئال، اطراف عروق اصلی، نواحی عمیق دهانه رحم و سوپراکلایکولار گردن، نواحی بین کپکولار، پاراورتبرال پشت و مدیاستین.
میتوکندری در سلول یوکاریوتی از سوخت برای تولید آدنوزینتریفسفات (ATP) استفاده میکند. این فرایند شامل ذخیره انرژی به عنوان یک شیب پروتون است که به آن نیروی محرک پروتون (PMF) نیز می گویند، از طریق غشای داخلی میتوکندری. این انرژی برای سنتز ATP هنگامی که پروتون از طریق غشای (پایین شیب غلظت آنها) از طریق مجموعه سنتاز ATP جریان مییابد، که به عنوان کیموسموز شناخته میشود. در اندوترمها، گرمای بدن با علامت گذاری میتوکندری حفظ می شود تا پروتونها بتوانند در امتداد شیب بدون تولید ATP (نشت پروتون) به عقب برگردند.
این میتواند از آنجا اتفاق بیفتد که یک مسیر بازگشت جایگزین برای پروتونها از طریق یک پروتئین جدا کننده در غشای داخلی وجود دارد. این پروتئین، معروف به پروتئین اتصالناپذیر 1 (ترموژنین)، بازگشت پروتونها را پس از اینکه توسط زنجیره انتقال الکترون به طور فعال از میتوکندری خارج میشوند، تسهیل میکند. این مسیر جایگزین برای پروتونها فسفوریلاسیون اکسیداتیو را از هم جدا کرده و انرژی موجود در PMF به عنوان گرما آزاد میشود.
تا حدی، همه سلولهای گرماگیر گرما میدهند، به ویژه هنگامی که دمای بدن زیر آستانه تنظیم باشد. با این حال، بافت چربی قهوه ای برای این گرمازایی غیر لرز بسیار تخصصی است. اول، هر سلول در مقایسه با سلولهای معمولی تعداد میتوکندری بیشتری دارد. ثانیاً، این میتوکندریها غلظت ترموژنین بالاتر از حد نرمال در غشای داخلی دارند.
چربی قهوه ای در نوزادان
در نوزادان تازه متولد شده، چربی قهوهای حدود 5٪ از توده بدن را تشکیل میدهد و در پشت، در امتداد نیمه بالای ستون فقرات و به سمت شانهها قرار دارد. جلوگیری از هیپوترمی از اهمیت زیادی برخوردار است زیرا سرماخوردگی مهلک خطر عمدهای برای نوزادان نارس است. عوامل متعدد مانند نسبت بالای سطح به حجم بدن و عدم تکامل کامل سیستم عصبی باعث میشوند نوزادان بیشتر از بزرگسالان به سرما حساس شوند و بیشتر بودن بافت چربی قهوهای به نگه داشتن این گرما کمک میکند.
چربی قهوه ای در بزرگسالان
پس از رشد و عبور از نوزادی، بیشتر میتوکندریها (که مسئول رنگ قهوهای هستند) در بافت چربی قهوهای از بین میرود و بافت از نظر عملکرد و شکل ظاهری مشابه چربی سفید است. در موارد نادر، چربی قهوهای به جای تحلیل رفتن، به رشد خود ادامه میدهد که منجر به ایجاد تومور هیبرنوم (Hibernoma) میشود. تحقیقات اخیر نشان دادهاند که چربی قهوهای نه به چربی سفید، بلکه به عضله اسکلتی مربوط میشود. بافت چربی قهوهای در بیشتر بزرگسالان در قسمت فوقانی قفسه سینه و گردن وجود دارد. رسوبات باقیمانده با قرار گرفتن در معرض سرما بیشتر دیده میشوند.
از آنجا که چربی قهوهای کالری را از چربی طبیعی گرفته و میسوزاند، میتواند به روشهای جدید کاهش وزن منجر شود. دانشمندان توانستهاند رشد چربی قهوهای در موش را تحریک کنند. یک مطالعه بر روی موشها نشان داد که قرار گرفتن در معرض سرما میتواند باعث رشد پلاک آترواسکلروتیک شود. موشهای مورد مطالعه به مدت 8 هفته تحت دمای کمتر از 4 درجه سانتیگراد قرار گرفتند که به دلیل تغییر سریع و اجباری دما، به جای سازگاری ایمن، باعث ایجاد شرایط استرس شد.
علاوه بر این، چندین مطالعه جدید مزایای قرار گرفتن در معرض سرما در انسان را اثبات کردهاند، به عنوان مثال محققان نتیجه گرفتند که فعالسازی بافت چربی قهوهای یک روش درمانی خوب برای بهبود چربی خون است و باعث کاهش سطح تریگلیسیرید، کلسترول پلاسما و کاهش تصلب شرایین میشود.
وظایف چربی ها در بدن چیست؟
مهمترین نقش سلولهای چربی سفید ذخیره انرژی است. آنها چربی را به صورت تری گلیسیرید در داخل قطرات چربی سیتوپلاسمی ذخیره میکنند که به حفظ سطح اسیدهای چرب آزاد در خون کمک میکند. برای مدت طولانی، بافت چربی فقط به عنوان مخزن سوخت غیر فعال در نظر گرفته شده است. در حال حاضر، همچنین یک ارگان غدد درون ریز در نظر گرفته میشود که چندین فاکتور فعال زیستی (هورمونها، فاکتورهای رشد، سیتوکینها) را ترشح میکند. مهمترین هورمونهای بافت چربی شامل لپتین (عامل سیری) و آدیپونکتین است.
این بیوفاکتورها از طریق ارگانیسم به گردش در میآیند و اطلاعات را به سایر اعضای فعال متابولیکی مانند کبد، لوزالمعده، عضله و مغز منتقل می کنند. این فاکتورها در پاتوفیزیولوژی بسیاری از اختلالات متابولیکی (به عنوان مثال دیابت نوع 2) از اهمیت اساسی برخوردار است. محلیسازی فعالیتهای بافت چربی نقشهای مختلفی در بدن انسان دارد. به عنوان مثال، چربی شکم از نظر سوخت و ساز بدن متفاوت از بقیه چربیهای بدن است و بیشترین تأثیر را در ایجاد مقاومت به انسولین دارد.
چربی زیرجلدی نقش مهمی در تنظیم مجدد دما دارد، در حالی که چربی احشایی پشتیبانی بالشتکی از اندامهای داخلی را فراهم و آنها را از آسیبهای مکانیکی محافظت میکند. در طی کاهش کالری دریافتی، مقدار بافت چربی زیرجلدی کاهش مییابد، در حالی که چربی احشایی کاهش نمییابد. در مقابل بافت چربی سفید، بافت چربی قهوه ای انرژی شیمیایی را به گرما تبدیل میکند. به این ترتیب از چاقی، سایر اختلالات متابولیکی و هیپوترمی جلوگیری میکند.
مکانیسم تولید گرما در چربی قهوه ای
در بافت چربی قهوهای، نورآدرنالین ب دو مکانیسم منجر به افزایش تولید حرارت میشود که در ادامه توضیح داده شدهاند.
جداسازی زنجیره انتقال الکترون
نورآدرنالین با فعالسازی گیرندههای آدرنال β3 باعث جداسازی زنجیره انتقال الکترون در میتوکندری میشود که از طریق مکانیسم Gαs ‐ cAMP ‐ PKA leading منجر به فعال شدن یک سری لیپازها میشود که عبارتند از:
- لیپاز تریگلیسیرید چربی (ATGL)
- لیپاز حساس به هورمون (HSL)
- لیپوپروتئین لیپاز (LPL)
افزایش لیپولیز تریگلیسیریدهای ذخیره شده در لیپید قطرات اسیدهای چرب خواهد شد. سپس این اسیدهای چرب می توانند پروتئین اتصال 1 (UCP1) واقع در غشای میتوکندری داخلی را فعال کرده و پروتونها را به غشای داخلی میتوکندری وارد میکنند. این شیب پروتون را از طریق غشای داخلی میتوکندری مختل، ATP سنتاز را مسدود و تنظیم میکند تا فعالیت زنجیره انتقال الکترون برای جبران شیب منجر به تولید گرما شود.
ترموژنز تطبیقی
فعالسازی PKA منجر به فسفوریلاسیون p38MAPK می شود که پس از آن از طریق فسفوریلاسیون PGC1α و ATF-2 بر رونویسی UCP1 تأثیر میگذارد که باعث رونویسی PGC1α نیز میشود. اسیدهای چرب همچنین با فعالسازی PPARγ (که با PRDM16 ترکیب میشود) باعث تقویت PGC1α خواهند شد که تغییرات انطباقی را اعمال میکند. PPARγ ،PCG1α ،PRDM16 و ATF-2 نقش اصلی را در تنظیم و افزایش رونویسی UCP1 بازی میکنند که منجر به افزایش محتوای پروتئین UCP1 و در نتیجه ظرفیت اتصال میتوکندری بیشتر میشود.
بافت چربی چه ارتباطی با وزن دارد؟
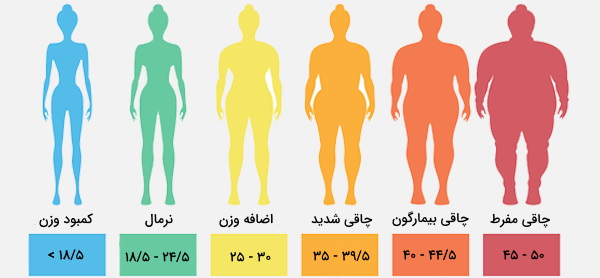
چاقی حالت تجمع غیر طبیعی یا بیش از حد چربی است. این وضعیت معمولاً به دلیل افزایش مصرف غذا که غنی از چربی بوده یا به دلیل کاهش فعالیت بدنی رخ میدهد. چاقی یک مشکل جهانی در دنیای مدرن است، عمدتا به این دلیل که این شرایط پزشکی خطر ابتلا به مشکلات سلامتی بالقوه کشنده مانند فشار خون بالا، دیابت نوع 2، بیماری کرونر قلب، سکته مغزی و حتی برخی سرطانها را افزایش میدهد. میزان چربی بدن و خطر ابتلا به این عوارض معمولاً با شاخص توده بدن (BMI) و اندازه دور کمر اندازهگیری میشود.
در صورت چاقی، سلولهای چربی هیپرتروفیک و سلولهای ایمنی ساکن بافت چربی با تغییر ترشح آدیپوکینها و لیپوکینها، پروفایل مزمن و پیش التهابی را تسریع و در نتیجه بیماری قلبی متابولیک را تشدید میکنند.
تخریب بافت چربی
لیپودیستروفی گروهی از شرایط نادر، ارثی یا اکتسابی هستند که با کاهش چربی بدن مشخص میشوند. این اختلال ممکن است فقط در یک ناحیه از بدن باشد یا در قسمتهای مختلف رخ دهد. میزان کاهش چربی بدن به علت آن بستگی دارد و شرایط مادرزادی معمولاً اهمیت بالینی جدیتری دارند. افرادی که از سندرم لیپودایستروفی عمومی رنج میبرند مستعد ابتلا به عوارضی مانند دیابت شیرین، استئاتوز کبدی، پانکراتیت و سندرم متابولیک هستند. شدت تظاهرات بالینی و عوارض آن به میزان چربی از دست رفته بستگی دارد. لیپودیستروفی موضعی بیشتر یک مشکل ظاهری محسوب میشود.
بیماری درکوم
چندین اختلال با توسعه رشد خوشخیم (غیرسرطانی) متشکل از بافت چربی (لیپوما) از جمله سندرم پروتئوس، سندرم PTEN هامارتوم و سندرم گاردنر همراه هستند. برخی علائم میتوانند این بیماریها را از بیماری درکوم (Dercum’s Disease) متمایز کنند. این بیماری با اسامی دیگری مانند Adiposis Dolorosa، روماتیسم بافت چربی، Morbus Dercum's ،Lipomatosis Dolorosa، juxta-Articular Adiposis Dolorosa نیز شناخته میشود. بیماری درکوم نوعی اختلال نادر است که موجب رشد چندگانه و دردناک بافت چربی (لیپوما) میشود.
لیپوماها عمدتا در تنه، بازوها و قسمت فوقانی ساق پا ایجاد و درست در زیر پوست (به صورت زیر جلدی) یافت میشوند اما میتوانند در داخل بدن همراه با عضله، تاندونها، رباطها یا استخوان با بافت همبند به وجود بیایند. درد ناشی از این بیماری اغلب شدید است و غالبا در اثر فشار لیپوماها بر روی اعصاب مجاور یا بافت همبند ملتهب (فاشیا) ایجاد میشود که معمولاً با لیپوماتیک همراه است. بیماری درکوم به طور عمده در بزرگسالان رخ میدهد و در زنان شایعتر از مردان است. بعضی از افراد مبتلا ممکن است افزایش وزن، افسردگی، بی حالی یا گیجی را تجربه کنند.
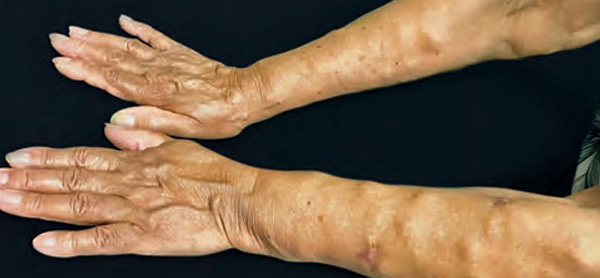
همانطور که گفته شد، مشخصه اصلی بیماری درکوم تشکیل نواحی متعدد و دردناک از تجمع بافت چربی (لیپوما) است که درست در زیر سطح پوست یا بخشهای درونی همراه با بافت همبند قرار دارد. لیپوماها میتوانند به اندازه یک نخود کوچک یا به به اندازه یک مشت دست بزرگ باشند. اگر در یک خانواده چند مورد مبتلا به درکوم وجود داشته باشد، لیپوماتوز چندگانه خانوادگی (نوع FML) گفته میشود که ممکن است به دلیل آنژیولیپوما ایجاد شود که دردناک است.
گاهی به علت اختلال در بهبود التهاب، لیوپوماهایی به صورت منتشر در نقاط مختلف بافت چربی زیر پوستی به ویژه در قسمت دندهها و اطراف مفاصل دیده میشوند. در تشخیص لکوم، درد خفیف تا شدید باید حداقل سه ماه تداوم داشته باشد. درد میتواند ساعتها طول بکشد و به طور مداوم ادامه یابد. در موارد شدید، درد ممکن است با حرکت بدتر شود.
بسیاری از افراد مبتلا به بیماری درکوم، درد را سوزناک توصیف میکنند که با تشدید علائمی مانند خستگی و مه مغزی همراه است. لیپوماهای مرتبط با بیماری درکوم، بافت پیوندی بیشتری نسبت به چربی بیماری غیر درکوم دارند. به عنوان مثال، بافت همبند موجود در چربی دارای حسگرهای درد بیشتری نسبت به عضله است و در صورت سفت یا ملتهب شدن، میتواند مانند فیبرومیالژیا باعث درد شود. فیبرومیالژیا در افراد مبتلا به بیماری درکوم غیر معمول نیست.
معرفی فیلم آموزش هیستولوژی و پاتولوژی پایه (آناتومی بدن)
شناخت بافتهای مختلف بدن، درک دقیقی از نحوه کارکرد اندامها و چگونگی هماهنگی آنها با یکدیگر را ایجاد میکند. چنین دانشی برای مطالعه همه گرایشهای علوم زیستی و تربیت بدنی گرایش فیزیولوژی، جزو پایهایترین دروس و برای شاخههای مختلف علوم پزشکی مبحثی ضروری است.
با استفاده از این آموزش که به صورت فیلم و متن ارائه شده است، دانشجویان فهم بیولوژی بدن انسان و همچنین بافت چربی را از طریق واحدهای سازنده آن درک میکنند و میتوانند به کمک آن به تحلیل وقایع بدن، تحلیل و تعریف دقیقتر پروژههای پایانی خود، تعریف سوال برای تدوین پایاننامه و تحلیل دادههای میکروسکوپی بپردازند و منشأ آسیبهای بدن را درک کنند.
این آموزش فرادرس توسط مهندس فتاح حایری دانشجوی کارشناسی ارشد مهندسی پزشکی گرایش مهندسی بافت و به صورت ۱۳ فصل شامل سیتوپلاسم، هسته سلول، بافت اپیتلیال، بافت همبند، بافت چربی، غضروف، استخوان، بافت عصبی، بافت عضلانی، خون، آسیبشناسی عمومی و آسیبشناسی سیستمیک است.
- برای مشاهده فیلم آموزش هیستولوژی و پاتولوژی پایه (آناتومی بدن) + اینجا کلیک کنید.










ممنون. عالی بود.
مرسی از مطالب مفید تون