فعالیت ارادی و فعالیت غیر ارادی چیست؟ (مثال و جواب سوال های مهم)
فعالیت ارادی یا عملگرا تقریباً تمام کارهایی است که ما انجام میدهیم، اما برخی از اعمال ما را میتوان فعالیت غیر ارادی یا برخی از آنها را رفلکس نامید. برخی از عملکردها به طور غیرارادی انجام میشوند، مانند تنفس، هضم غذا، ضربان قلب، رفلکسهای چشم و غیره. اعمال غیر ارادی اعمالی هستند که بدون آگاهی یا تمایل فرد صورت میگیرند. در این مقاله به تعریف و بررسی فعالیت ارادی و فعالیت غیر ارادی و سیستم تنظیم کننده آن و بررسی مثالهایی درباره آنها نیز میپردازیم.


فعالیت ارادی چیست؟
هنگامی که یک عمل با دخالت افکار تولید میشود، به آنها عمل ارادی میگویند. اقدامات داوطلبانه تحت کنترل بخش جلویی مغز (Forebrain) است. این اقدامات در مقایسه با اقدامات غیرارادی (به ویژه غیر ارادی بازتابی) کند هستند.
مغز از طریق نخاع با نورونها و در نهایت نورونهای حرکتی، تکانههایی را به عوامل مؤثر (عضلات یا غدد) میفرستد. این عمل تحت کنترل اراده است بنابراین به عنوان یک عمل اختیاری شناخته میشود. بازی کردن، کتاب خواندن، صحبت کردن، راه رفتن، پریدن، غذا خوردن، خوابیدن، نمونههایی از فعالیت ارادی هستند. عمل ارادی اساساً عملی است که توسط بخش خودآگاه و با تصمیمگیری ما آغاز میشود. رفتارهای داوطلبانه در محیط ما عمل میکنند و توسط عوامل محیط ما یاد گرفته و حفظ میشوند.

مرحله عمل ارادی کدام است؟
قشر مغز شما از طریق نخاع با نورونهای رابط و در نهایت یک نورون حرکتی، تکانههایی را از آن به عوامل مؤثر (عضلات یا غدد) میفرستد. این عمل تحت کنترل اراده است بنابراین به عنوان یک عمل اختیاری شناخته میشود.
چه اتفاقی باید بیفتد تا پاسخ ارادی انجام شود؟
پاسخهای ارادی - ارادی باید به مغز بروند و بیشتر طول بکشند. هر چه فکر بیشتری لازم باشد زمان واکنش کندتر میشود.
تفاوت اصلی بین یک عمل ارادی و یک عمل انعکاسی چیست؟
اعمال ارادی شامل فکر آگاهانه (زمان تفکر) است. اعمال رفلکس شامل فکر آگاهانه (زمان تفکر) نمیشود و برای جلوگیری از آسیب غیر ضروری به بدن بسیار سریع اتفاق میافتد.
آیا خوابیدن یک عمل ارادی است؟
خواب یک حالت طبیعی عودکننده ذهن و بدن است که با تغییر هوشیاری، فعالیت حسی نسبتاً مهار میشود، فعالیت ماهیچهای کاهش مییابد و در طول خواب (REM) تقریباً تمام ماهیچههای ارادی حرکات سریع چشم مهار میشود و تعاملات با محیط اطراف کاهش مییابد.
صحبت کردن ارادی است یا غیر ارادی؟
همانطور که بیان شد حرکات ارادی به حرکاتی گفته شده که مستقیماً بر اراده فرد کنترل میشود. اینها توسط ماهیچههای اسکلتی کنترل میشوند. به عنوان مثال راه رفتن، صحبت کردن، رقصیدن و غیره حرکات غیر ارادی حرکاتی هستند که تحت کنترل فرد هستند.

مثال هایی از استفاده ارادی از عضلات چیست؟
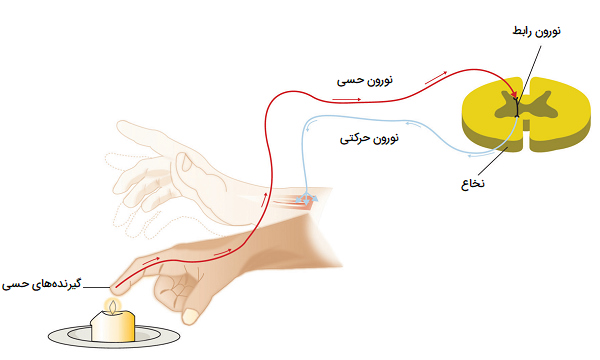
ماهیچههایی که به میل خود فرد (ارادی) قابل کنترل هستند، ماهیچههای ارادی نامیده میشوند. آنهایی که ارادی نیستند به عنوان عضلات غیر ارادی نامیده میشوند. بر خلاف ماهیچههای صاف و قلبی که غیر ارادی هستند، ماهیچههای اسکلتی ارادی محسوب میشوند. در ادامه مثالی از مسیرهای پیام عصبی برای برداشتن تلفن پس از زنگ خوردن (فعالیت ارادی) را به ترتیب ذکر کردهایم.
- گیرندههای صوتی موجود در گوش شما صدای زنگ تلفن را میگیرند.
- گیرندهها باعث تحریک تکانههای عصبی در نورونهای حسی میشوند.
- تکانههای عصبی به نورونهای داخلی مغز منتقل میشوند.
- مغز شما تکانههای بسیاری از نورونهای داخلی را تفسیر میکند و متوجه میشوید که تلفن در حال زنگ زدن است. مغز شما نیز تصمیم میگیرد که باید به تلفن پاسخ دهید.
- ایمپالسها در امتداد نورونهای حرکتی به سمت عضلات دست حرکت میکنند.
- عضلات بازو و انگشتان پاسخ را انجام میدهند و شما دست خود را حرکت میدهید تا تلفن را بردارید.
فعالیت غیر ارادی چیست؟
اعمالی که بدون آگاهی یا تمایل فرد صورت میگیرد، اعمال غیر ارادی نامیده میشوند. هضم غذا، ضربان قلب، عطسه و غیره نمونههای کمی از اعمال غیر ارادی هستند. هر دو اعمال غیر ارادی و ارادی توسط قسمتهای مشابهی از مغز کنترل میشوند. مغز عقبی و مغز میانی اعمال غیر ارادی مانند ترشح بزاق، استفراغ و غیره را کنترل میکند. این عملکردهای غیرارادی اساساً توسط مراکز مغز میانی مراقبت میشوند، اما از آنجایی که توسط قشر مغز نیز کنترل میشوند، کنترل ارادی نیز دارند. تمام اعمال ارادی بدن توسط قشر حرکتی در لوب فرونتال مخ کنترل میشود.

فعالیت غیر ارادی بازتابی چیست؟
عمل رفلکس یا بازتابی یک عمل غیرارادی در پاسخ به یک محرک است. این یک اقدام خودجوش و بدون تفکر است. به عنوان مثال، وقتی در معرض نور شدید قرار میگیریم، نور ورودی به چشمان ما خودبه خود تنظیم میشود. سیستم عصبی محیطی (PNS) شامل بخشی از اعصاب است که سیستم عصبی مرکزی (CNS) (شامل مغز و نخاع) را با سایر قسمتهای بدن متصل میکند. عمل رفلکس نتیجه هماهنگی نخاع و سیستم عصبی محیطی است، این عمل مغز را درگیر نمیکند. مسیری که در آن تکانهها در طول عمل بازتابی حرکت میکنند، قوس بازتابی نامیده میشود.
تفاوت فعالیت غیرارادی با غیر ارادی بازتابی چیست؟
اعمال غیر ارادی بدون انتخاب آگاهانه موجود زنده صورت میگیرد. اعمال رفلکس یا اعمال بازتابی آن دسته از اعمالی هستند که همراه با محرکها انجام میشوند. فعالیت غیر ارادی توسط بصل النخاع و مغز میانی کنترل میشود اما اعمال انعکاسی توسط نخاع کنترل میشود. سرعت اعمال غیر ارادی عادی نسبتاً کمتر است اما اعمال بازتابی بسیار سریع رخ میدهند. اعمال غیر ارادی مانند ضربان قلب و اعمال غیر ارادی بازتابی مانند رفلکس زانو که تحت محرک (ضربه زدن با چکش پزشکی) انجام میگیرد. همه اعمال بازتابی ماهیتی غیر ارادی دارند اما همه اعمال غیر ارادی بازتابی نیستند.
یک عمل غیر ارادی بازتابی ممکن است هر ماهیچه یا غدهای را درگیر کند مثلا وقتی دستمان را روی یک جسم داغ کنار میکشیم، اما اعمال غیرارادی فقط شامل عضلات غیرارادی یعنی صاف یا قلبی میشوند. اعصاب و سیستم عصبی خودمختار میتوانند میزان اعمال غیرارادی را افزایش یا کاهش دهند، اما اعمال انعکاسی معمولاً قابل کنترل نیستند. اقدامات انعکاسی برای رویارویی با شرایط اضطراری انجام میشود که در آن به عنوان یک اقدام غیرارادی ممکن است فقط برای ملاقات با یک موقعیت اضطراری باشد یا نباشد اما انواع فعالیت غیر ارادی ممکن است یک فرآیند مهم زندگی مانند گردش خون، بلع غذا، حرکت غذا در لوله گوارش و غیره باشد.
کدام سیستم عصبی در اعمال غیر ارادی بدن نقش دارد؟
سیستم عصبی سمپاتیک بخشی از سیستم عصبی خودمختار را تشکیل میدهد، به عنوان سیستم عصبی غیر ارادی نیز شناخته میشود. بدون جهتگیری آگاهانه، سیستم عصبی خودمختار عملکردهای مهم بدن مانند ضربان قلب، فشار خون، گشاد شدن مردمک چشم، دمای بدن، تعریق و هضم را تنظیم میکند. تحقیقات نشان میدهد که انواع سلولهای عصبی، به نام نورونها، این واکنشهای فیزیکی مختلف را با هدایت عملکرد ماهیچههای اسکلتی، ماهیچههای قلبی و ترشح غدد کنترل میکنند. این سیستم همچنین به حیوانات اجازه میدهد تا تنظیمات داخلی سریع انجام داده و بدون نیاز به فکر کردن در مورد آن واکنش نشان دهند. سیستم عصبی سمپاتیک واکنش غیرارادی سریع بدن را به موقعیتهای خطرناک یا استرسزا هدایت میکند.
سیل ناگهانی هورمونها هوشیاری بدن و ضربان قلب را افزایش میدهد و خون اضافی را به ماهیچهها میفرستد. تنفس سریع میشود، اکسیژن تازه به مغز میرسد و گلوکز به جریان خون برای افزایش سریع انرژی تزریق میشود. به عنوان مثال، شخصی ممکن است از مسیر درختی که در حال سقوط است بپرد قبل از اینکه کاملاً ثبت کند که درخت به سمت او واژگون میشود. وقتی درخت قطع شود یا خطر برطرف شود، سیستم عصبی سمپاتیک بدن را بیحال نمیکند. یکی دیگر از اجزای سیستم عصبی خودمختار، سیستم عصبی پاراسمپاتیک است که برای آرام کردن بدن کار میکند. برای مقابله با پاسخ جنگ یا گریز، این سیستم بدن را به استراحت و هضم تشویق میکند. فشار خون، سرعت تنفس و جریان هورمون با قرار گرفتن مجدد بدن در هموستاز یا تعادل، به سطح طبیعی بازمیگردند.
تفاوت فعالیت ارادی و غیر ارادی چیست؟
اندامهایی که واکنشها را کنترل میکنند نیز در دستهبندی واکنشها به ارادی و غیرارادی کمک میکنند. عمل ارادی توسط بخش پیشین مغز کنترل میشود در حالی که عملکرد غیر ارادی توسط بخش پسین مغز و نخاع کنترل میشود. تمام اعمال ارادی منجر به یک عمل عضلانی میشود در حالی که اعمال غیر ارادی منجر به یک عمل عضلانی یا ترشح از برخی غدد میشود. در جدول زیر به طور کامل فعالیتهای ارادی و غیر ارادی مقایسه شدهاند.
جدول تفاوت های فعالیت ارادی و فعالیت غیر ارادی
جدول زیر تمام تفاوتهای فغالیت ارادی و غیرارادی توضیح داده شده است.
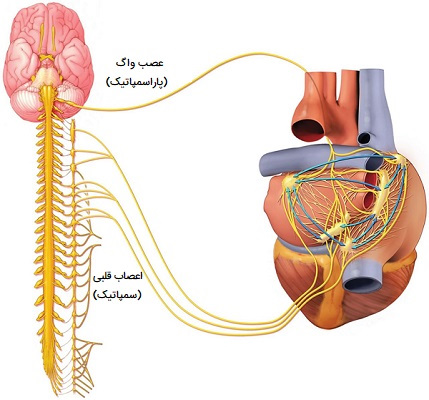
سیستم عصبی خودمختار و اعمال غیر ارادی
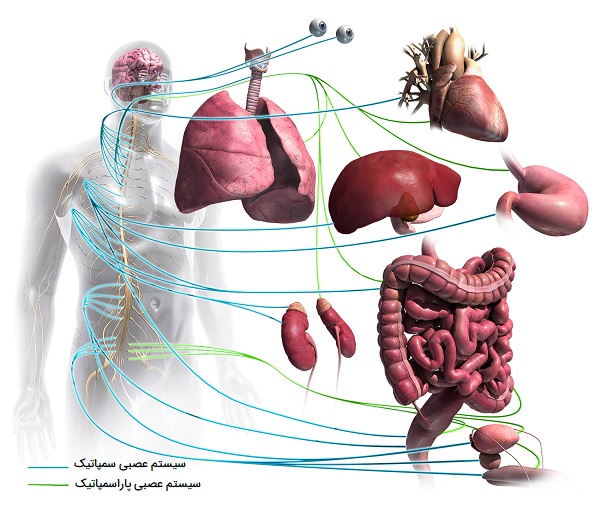
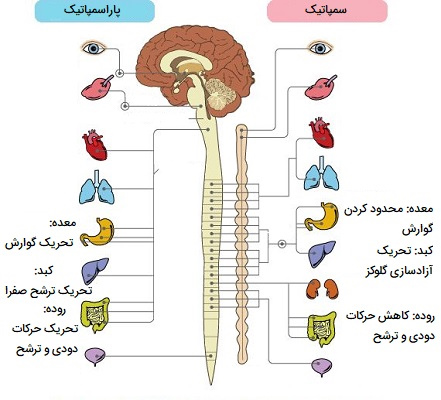
سیستم عصبی خودمختار فرآیندهای خاص بدن مانند فشار خون و سرعت تنفس را تنظیم کرده و به طور خودمختار (خودکار) بدون تلاش آگاهانه شخص کار میکند. سیستم عصبی خودمختار بخشی از سیستم عصبی است که اندامهای داخلی از جمله رگهای خونی، معده، روده، کبد، کلیهها، مثانه، اندام تناسلی، ریهها، مردمکها، قلب و عروق، ترشح بزاق و غدد گوارشی را تنظیم میکند. در مهرهداران، سیستم عصبی خودمختار اندامهای داخلی را بدون هیچ گونه تشخیص یا تلاش آگاهانه ارگانیسم کنترل و تنظیم میکند. سیستم عصبی خودمختار دو بخش اصلی دارد که شامل موارد زیر هستند:
- سمپاتیک: بدن را برای موقعیتهای استرسزا یا اضطراری مانند جنگ یا فرار آماده میکند. بنابراین، تقسیم سمپاتیک ضربان قلب و نیروی انقباضات قلب را افزایش میدهد و راههای هوایی را گشاد میکند تا تنفس راحتتر شود. باعث میشود بدن انرژی ذخیره شده را آزاد کند. این تقسیمبندی همچنین باعث تعریق کف دست، گشاد شدن مردمکها و سیخ شدن موها میشود. فرآیندهای بدن را که در مواقع اضطراری اهمیت کمتری دارند، مانند هضم و دفع ادرار، کند میکند.
- پاراسمپاتیک: فرآیند بدن را در موقعیتهای معمولی کنترل میکند. به طور کلی، اعمال پاراسمپاتیک حفظ و بازیابی میشود. این بخش ضربان قلب را کند کرده و فشار خون را کاهش میدهد. دستگاه گوارش را برای پردازش غذا و دفع مواد زائد تحریک میکند. انرژی حاصل از غذای فرآوری شده برای بازسازی و ساخت بافتها استفاده میشود.
پس از اینکه سیستم عصبی خودمختار اطلاعاتی در مورد بدن و محیط خارجی دریافت کرد، با تحریک فرآیندهای بدن، معمولاً از طریق تقسیم سمپاتیک، یا مهار آنها، معمولاً از طریق تقسیم پاراسمپاتیک، پاسخ میدهد. یک مسیر عصبی اتونوم یا خودمختار شامل دو سلول عصبی است. یک سلول در ساقه مغز یا نخاع قرار دارد. این سلول توسط رشتههای عصبی به سلول دیگر متصل میشود که در دستهای از سلولهای عصبی (به نام گانگلیون اتونوم) قرار دارد. رشتههای عصبی از طریق این گرهها به اندامهای داخلی متصل میشوند. بیشتر گانگلیونهای بخش سمپاتیک درست خارج از نخاع در دو طرف آن قرار دارند. گانگلیونهای تقسیم پاراسمپاتیک در نزدیکی یا در داخل اندامهایی قرار دارند که با آنها ارتباط برقرار میکنند. دو پیام رسان شیمیایی (انتقالدهندههای عصبی) برای برقراری ارتباط در سیستم عصبی خودمختار استفاده میشود که شامل موارد زیر هستند:
- استیل کولین
- نوراپینفرین
رشتههای عصبی که استیلکولین را ترشح میکنند به فیبرهای کولینرژیک معروف بوده و فیبرهایی که نوراپی نفرین ترشح میکنند، فیبرهای آدرنرژیک نامیده میشوند. به طور کلی، استیلکولین دارای اثرات پاراسمپاتیک (بازدارنده) و نوراپی نفرین دارای اثرات سمپاتیک (تحریک کننده) است. با این حال، استیلکولین دارای برخی اثرات سمپاتیک نیز است. به عنوان مثال، گاهی اوقات عرق کردن را تحریک کرده یا مو را سیخ میکند. در ادامه بیشتر در مورد بخشهای مختلفی که در اعمال غیر ارادی درگیر هستند (سیستم عصبی سمپاتیک و پاراسمپاتیک) توضیح دادهایم.
سیستم عصبی سمپاتیک چیست؟
سیستم عصبی سمپاتیک، تقسیم سیستم عصبی که برای ایجاد تنظیمات موضعی (مانند تعریق در پاسخ به افزایش دما) و تنظیم رفلکس سیستم قلبی عروقی عمل میکند. تحت شرایط استرس، کل سیستم عصبی سمپاتیک فعال میشود و یک واکنش گسترده فوری به نام پاسخ جنگ یا گریز ایجاد میکند. این پاسخ با آزاد شدن مقادیر زیادی اپی نفرین از غده فوق کلیوی و افزایش ضربان قلب، افزایش برون ده قلبی، اتساع عروق ماهیچههای اسکلتی، انقباض عروق پوستی و گوارشی، اتساع مردمک، اتساع برونش و «پیلو ارکشن» (Piloerection) یا سیخ شدن موهای بدن مشخص میشود. اثر کلی این اعمال به این صورت است که فرد را برای خطر قریب الوقوع آماده میکند.
اعمال سیستم عصبی سمپاتیک در هماهنگی با سایر پاسخهای عصبی یا هورمونی به استرس، از جمله افزایش ترشح کورتیکوتروپین و کورتیزول رخ میدهد. در انسان، استرس مزمن منجر به تحریک طولانیمدت پاسخ جنگ یا گریز میشود که منجر به تولید و ترشح مداوم کاتکولامینها (مثلاً اپی نفرین) و هورمونهایی مانند کورتیزول میشود. ترشح طولانی مدت این مواد ناشی از استرس با پیامدهای فیزیولوژیکی مختلفی از جمله هایپرگلایسمی (سطح بالای گلوکز خون) همراه است که میتواند منجر به دیابت نوع 2 و «فشار خون بالا» (hypertension) و در نتیجه بیماریهای قلبی - عروقی شود.
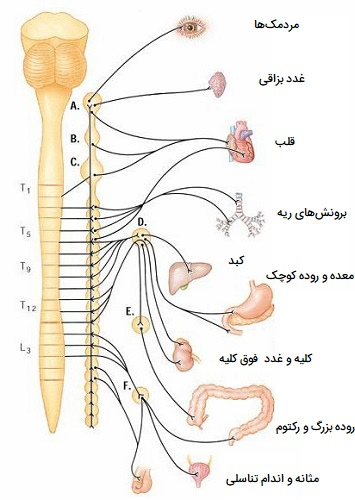
آناتومی سیستم عصبی سمپاتیک
از نظر تشریحی، نورونهای پیش گانگلیونی سمپاتیک، که جسم سلولی آنها در داخل سیستم عصبی مرکزی قرار دارد، از شاخهای جانبی 12 عصب قفسه سینه و 2 یا 3 بخش اول کمری نخاع منشا میگیرند. به همین دلیل گاهی اوقات سیستم سمپاتیک به «عنوان خروجی سینهای - کمری» (The thoracolumbar outflow) نامیده میشود. آکسونهای این نورونها از نخاع در ریشههای شکمی خارج میشوند و سپس روی سلولهای گانگلیونی سمپاتیک یا سلولهای تخصصی غده فوق کلیوی به نام سلولهای کرومافین سیناپس میشوند.
سیستم عصبی پاراسمپاتیک
سیستم عصبی پاراسمپاتیک، تقسیمی از سیستم عصبی که در درجه اول اندامهای احشایی مانند غدد را تعدیل میکند. سیستم پاراسمپاتیک یکی از دو مجموعه متضاد اعصاب سیستم عصبی خودمختار است. در حالی که این سیستم، کنترل مهم اعمال غیر ارادی بسیاری از بافتها را فراهم میکند، سیستم پاراسمپاتیک بر خلاف سیستم سمپاتیک، که به اصطلاح پاسخ جنگ یا گریز را فعال میکند، برای حفظ زندگی حیاتی نیست. رشتههای عصبی سیستم عصبی پاراسمپاتیک همانند سیستم سمپاتیک عبارتند از اعصاب جمجمهای، عمدتاً عصب واگ و اعصاب نخاعی کمری. هنگامی که این اعصاب تحریک میشوند، ترشحات گوارشی را افزایش داده و ضربان قلب را کاهش میدهند.
آناتومی سیستم عصبی پاراسمپاتیک
سیستم عصبی پاراسمپاتیک به شیوهای مشابه سیستم عصبی سمپاتیک سازماندهی شده است. جزء حرکتی آن از نورونهای پیش گانگلیونی و پس گانگلیونی تشکیل شده است. نورونهای پیش گانگلیونی در گروههای سلولی خاصی (که هسته نیز نامیده میشود) در ساقه مغز یا در شاخهای جانبی نخاع در سطوح خاجی قرار دارند.آکسونهای پیش گانگلیونی که از ساقه مغز بیرون میآیند به گانگلیونهای پاراسمپاتیک که در سر یا نزدیک قلب قرار دارند رسیده و در خود اندام انتهایی (مثلاً نای، برونشها و دستگاه گوارش یا در فاصله کمی از مثانه) به هم میرسند.
هم نورونهای قبل و هم بعد از گانگلیونی استیل کولین را به عنوان یک انتقالدهنده عصبی ترشح میکنند، اما مانند سلولهای گانگلیونی سمپاتیک، حاوی سایر عوامل شیمیایی عصبی فعال هستند که به عنوان انتقال دهندههای همزمان عمل میکنند. نمونههایی از غدد ترشحی که تحت کنترل پاراسمپاتیک هستند شامل غده اشکی است که اشک قرنیه چشم را تامین میکند و غدد مخاطی بینی که مخاط را در سراسر مجاری هوایی بینی ترشح میکنند.
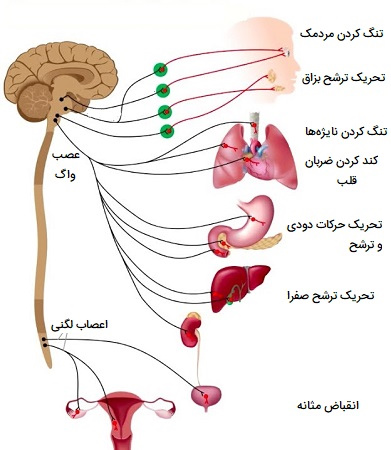
انواع فعالیت های غیر ارادی بدن
سیستم عصبی خودمختار فرآیندهای داخلی بدن مانند فشار خون، شدت ضربان قلب و تنفس، دمای بدن، گوارش، متابولیسم (در نتیجه بر وزن بدن تأثیر میگذارد)، تعادل آب و الکترولیتها (مانند سدیم و کلسیم)، تولید مایعات بدن (بزاق، عرق و اشک)، کنترل دفع ادرار و مدفوع و پاسخ جنسی را کنترل میکند. هر دو بخش سمپاتیک و پاراسمپاتیک در فعالیت جنسی دخیل هستند، همچنین بخشهایی از سیستم عصبی که اعمال ارادی را کنترل میکنند و حس را از پوست منتقل میکنند (سیستم عصبی جسمی).
این فعالیتها تحت تصمیمگیری و کنترل آگاهانه ما نیست به همین دلیل جزو اعمال غیر ارادی بدن محسوب میشوند بسیاری از اندامها عمدتاً توسط بخش سمپاتیک یا پاراسمپاتیک کنترل میشوند. گاهی اوقات این دو تقسیم اثرات متضادی روی یک اندام دارند. به عنوان مثال، تقسیم سمپاتیک باعث افزایش فشار خون شده و تقسیم پاراسمپاتیک آن را کاهش میدهد. به طور کلی، این دو بخش با هم کار میکنند تا اطمینان حاصل شود که بدن به طور مناسب به موقعیتهای مختلف پاسخ میدهد.
کنترل ضربان قلب
ضربان قلب توسط گره سینوسی - دهلیزی (SAN) یا ضربان ساز عضله قلب تعیین میشود. در غیاب هر گونه تأثیری، ضربان این گره 100 ضربان در دقیقه خواهد بود، با این حال، ضربان قلب و برونده قلبی باید بتوانند در پاسخ به نیازهای بدن متفاوت باشند. افراد نمیتوانند ضربان قلب خود را مستقیماً یعنی از روی میل کنترل کنند. ضربان قلب به کاری که در حال انجام آن هستید و موقعیتی که از آن عبور میکنید بستگی دارد. با تأثیرگذاری بر سلولهای گره سینوسی - دهلیزی، تکانههای عصبی و هورمونها میتوانند بر سرعتی که گره سینوسی - دهلیزی یک تکانه الکتریکی تولید میکند، تأثیر بگذارند. این بر ضربان قلب (یا کرنوتروفی) تأثیر میگذارد، که به نوبه خود بر برونده قلبی تأثیر میگذارد.
تاثیر اعصاب پاراسمپاتیک بر فعالیت غیر ارادی قلب
ورودی پاراسمپاتیک به قلب از طریق عصب واگ (CN X) است. عصب واگ با سلولهای پس گانگلیونی در گره سینوسی - دهلیزی وگره دهلیزی - بطنی (AVN) سیناپس تشکیل میدهد. هنگامی که ترشح استیل کولین تحریک میشود، به گیرندههای M2 متصل میشود، که باعث کاهش شیب پتانسیل ضربانساز میشود. این منجر به کاهش ضربان قلب میشود.
تاثیر اعصاب سمپاتیک بر فعالیت غیر ارادی قلب
ورودی سمپاتیک به قلب از طریق فیبرهای پسگانگلیونی از تنه سمپاتیک است که گره سینوسی - دهلیزی و دهلیزی - بطنی را عصبدهی میکند. فیبرهای پسگانگلیونی نورآدرنالین را آزاد میکنند که روی گیرندههای آدرنرژیک B1 برای افزایش شیب پتانسیل ضربان ساز عمل میکند. این باعث افزایش ضربان قلب و همچنین نیروی انقباض میشود. ورودی پاراسمپاتیک در گره سینوسی - دهلیزی در حالت استراحت غالب است و ضربان قلب طبیعی در حالت استراحت حدود 60 ضربه در دقیقه است. کاهش جریان خروجی پاراسمپاتیک منجر به افزایش اولیه ضربان قلب میشود که به بیش از 100 bmp میرسد. این بیشتر با افزایش خروجی سمپاتیک ایجاد میشود.
عواملی مانند استرس، کافئین و هیجان ممکن است به طور موقت ضربان قلب شما را تسریع کنند، در حالی که مدیتیشن یا تنفس آرام و عمیق ممکن است به کاهش ضربان قلب شما کمک کند. همانطور که شدیدتر ورزش میکنید، سیستم سمپاتیک به کار میافتد و ضربان قلب شما را بیشتر میکند. شرکت کردن منظم در ورزشهای قلبی عروقی در مدت زمان طولانی میتواند ضربان قلب در حالت استراحت را با افزایش اندازه قلب، قدرت انقباض و مدت زمانی که قلب پر از خون میشود، کاهش دهد. کاهش ضربان قلب ناشی از افزایش فعالیت سیستم عصبی پاراسمپاتیک و کاهش فعالیت سیستم عصبی سمپاتیک است.
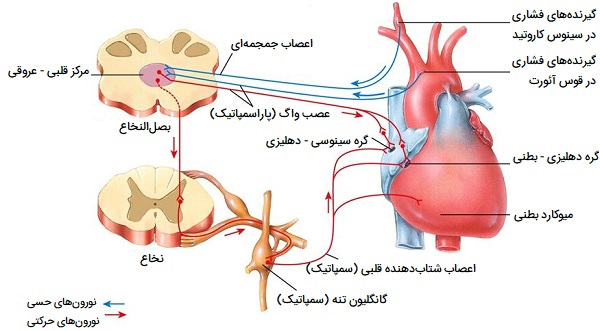
انعکاس گیرنده های فشاری
بارورسپتورها گیرندههای مکانیکی هستند که هم در سینوس کاروتید و هم در قوس آئورت قرار دارند. آنها به تغییرات کشش و فشار در دیواره شریان حساس هستند. علاوه بر این، آنها تغییرات فشار شریانی را تشخیص داده و آن را به بصلالنخاع (مدولا) در ساقه مغز منتقل میکنند. مراکز مدولاری در مغز مسئول خروجی کلی سیستم عصبی خودمختار هستند و از اطلاعات بازخورد شده از گیرندههای فشاری برای هماهنگ کردن پاسخ استفاده میکنند به این ترتیب که:
- اگر افزایش فشار شریانی تشخیص داده شود، مسیر پاراسمپاتیک برای کاهش ضربان قلب فعال میشود. این، همراه با افزایش گشاد شدن عروق، باعث کاهش فشار شریانی میشود.
- اگر کاهش فشار شریانی تشخیص داده شود، مسیر سمپاتیک برای افزایش ضربان قلب و انقباض قلب فعال میشود. این، همراه با افزایش انقباض عروق، باعث افزایش فشار شریانی میشود.
کنترل هورمونی ضربان قلب
هورمونها همچنین توانایی تأثیرگذاری بر ضربان قلب را دارند. به عنوان مثال، آدرنالین در زمان استرس از قسمت داخلی غده فوق کلیوی ترشح میشود. این منجر به تعدادی از اثراتی میشود که در طی یک پاسخ استرس مانند افزایش ضربان قلب رخ میدهد.
تنفس به عنوان فعالیت غیر ارادی
شما مجبور نیستید به تنفس فکر کنید زیرا سیستم عصبی خودمختار بدن شما آن را کنترل میکند، همانطور که بسیاری از عملکردهای دیگر را در بدن شما انجام میدهد. اگر سعی کنید نفس خود را حبس کنید، بدن شما بر عمل شما غلبه میکند و شما را مجبور میکند آن نفس را بیرون داده و دوباره شروع به تنفس کنید. مراکز تنفسی که سرعت تنفس شما را کنترل میکنند در ساقه مغز یا مدولا (بصلالنخاع) هستند. سلولهای عصبی که در این مراکز حضور دارند به طور خودکار سیگنالهایی را به دیافراگم و عضلات بین دندهای ارسال میکنند تا در فواصل منظم منقبض و شل شوند. با این حال، فعالیت مراکز تنفسی میتواند تحت تأثیر عوامل زیر باشد:
- اکسیژن: سلولهای عصبی تخصصی درون آئورت و شریانهای کاروتید به نام گیرندههای شیمیایی محیطی غلظت اکسیژن خون را کنترل میکنند و از مراکز تنفسی تغذیه میکنند. اگر غلظت اکسیژن در خون کاهش یابد، به مراکز تنفسی میگویند که سرعت و عمق تنفس را افزایش دهند.
- دی اکسید کربن: گیرندههای شیمیایی محیطی غلظت دیاکسیدکربن در خون را نیز کنترل میکنند. علاوه بر این، یک گیرنده شیمیایی مرکزی در بصل النخاع، بر غلظت دیاکسیدکربن در مایع مغزی - نخاعی (CSF) که مغز و نخاع را احاطه کرده است، نظارت میکند. دیاکسید کربن به راحتی از خون به مایع مغزی - نخاعی منتشر میشود. اگر غلظت دیاکسیدکربن خیلی زیاد شود، هر دو نوع گیرنده شیمیایی به مراکز تنفسی سیگنال میدهند تا سرعت و عمق تنفس را افزایش دهند. افزایش سرعت تنفس، غلظت دیاکسیدکربن را به حالت عادی برمیگرداند و سپس سرعت تنفس کاهش مییابد.
- یون هیدروژن (pH): گیرندههای شیمیایی محیطی و مرکزی نیز به pH خون و مایع مغزی - نخاعی حساس هستند. اگر غلظت یون هیدروژن افزایش یابد (یعنی اگر مایع اسیدیتر شود)، گیرندههای شیمیایی به مراکز تنفسی میگویند که سرعت خود را افزایش دهند. غلظت یون هیدروژن به شدت تحت تأثیر غلظت دیاکسیدکربن و غلظت بیکربنات در خون و مایع مغزی - نخاعی است.
- کشش: گیرندههای کششی در ریهها و دیواره قفسه سینه میزان کشش این اندامها را کنترل میکنند. اگر ریهها بیش از حد متورم شوند (بیش از حد کشیده شوند)، این گیرندهها به مراکز تنفسی سیگنال میدهند که بازدم انجام داده و دم را مهار کنند. این مکانیسم از آسیب به ریهها که در اثر تورم بیش از حد ایجاد میشود جلوگیری میکند.
- سیگنالهای مراکز بالاتر مغز: سلولهای عصبی در هیپوتالاموس و قشر مغز نیز بر فعالیت مراکز تنفسی تأثیر میگذارند. در هنگام درد یا احساسات شدید، هیپوتالاموس به مراکز تنفسی میگوید که سرعت خود را افزایش دهند. مراکز عصبی در قشر مغز میتوانند به طور داوطلبانه به مرکز تنفسی بگویند که سرعت خود را افزایش دهد، کاهش دهد یا حتی متوقف کند (نفس خود را حبس کند). با این حال، تأثیر آنها میتواند توسط عوامل شیمیایی (اکسیژن، دی اکسید کربن، pH) نادیده گرفته شود.
- محرکهای شیمیایی: سلولهای عصبی در مجاری هوایی وجود مواد ناخواسته مانند گرده، گرد و غبار، بخارات مضر، آب یا دود سیگار را در مجاری تنفسی احساس میکنند. سپس این سلولها به مراکز تنفسی سیگنال میدهند که ماهیچههای تنفسی را منقبض کنند و باعث عطسه یا سرفه (از اعمال غیر ارادی بازتابی بدن شما) شوند. سرفه و عطسه باعث بازدم سریع و شدید هوا از ریهها و مجاری تنفسی میشود و ماده مزاحم را از بین میبرد.

از میان این عوامل، قویترین تأثیر، غلظت دیاکسیدکربن در خون و مایع مغزی - نخاعی شما و سپس غلظت اکسیژن است. گاهی اوقات مراکز تنفسی موقتاً منحرف میشوند و تکانههای اضافی را به دیافراگم میفرستند. این تکانهها باعث انقباضات ناخواسته (سکسکه) میشوند. در کودکان متولد نشده نیز همین اتفاق میافتد. بسیاری از زنان باردار اغلب احساس سکسکه در نوزادان خود میکنند. این اتفاق به این دلیل رخ میدهد که مراکز تنفسی مغز کودک در حال رشد درست مانند مراکز تنفسی یک بزرگسال عمل میکند، حتی اگر آنها هنوز هوا را تنفس نکرده باشند.
تنفس در مقایسه با سایر عملکردهای احشایی (به عنوان مثال هضم، فعالیت غدد درونریز و عملکرد قلبی - عروقی) منحصر به فرد است، زیرا میتواند به طور داوطلبانه نیز تنظیم شود. کنترل رفتاری یا اختیاری تنفس در قشر مغز قرار دارد و جنبهای از تنفس با کنترل آگاهانه (رفتار ارادی) را توصیف میکند، مانند تغییر خود آغاز شده در تنفس قبل از یک حبس نفس زیاد. صحبت کردن، آواز خواندن و نواختن برخی سازها (مانند کلارینت، فلوت، ساکسیفون، ترومپت و غیره) نمونههای خوبی از کنترل ارادی تنفس و مداخلات کوتاه مدتی هستند. همچنین، کنترل رفتاری تنفس شامل تغییرات سازگار در تنفس مانند تغییرات ناشی از استرس و محرکهای عاطفی است. تمایز بین تنفس ارادی و خودکار (متابولیک) در این است که تنفس خودکار (فعالیت غیر ارادی) نیازی به توجه ندارد، در حالی که تنفس ارادی شامل مقدار مشخصی تمرکز است.
فعالیت غیر ارادی گوارش و هضم غذا
سیستم عصبی رودهای (ENS) زیرمجموعهای از سیستم عصبی خودمختار (ANS) است که مستقیماً سیستم گوارشی را کنترل میکند. سیستم گوارشی (GI) سیستم عصبی خاص خود را دارد که سیستم عصبی روده (ENS) است. سیستم عصبی رودهای قادر به انجام عملکردهای مستقل مانند هماهنگی رفلکسها است. اگرچه عصب قابل توجهی از سیستم عصبی خودمختار دریافت میکند، اما میتواند مستقل از مغز و نخاع عمل کند و کار انجام دهد. ENS از حدود 100 میلیون نورون تشکیل شده است که یک هزارم تعداد نورونهای مغز و حدود یک دهم تعداد نورونهای نخاع است. سیستم عصبی رودهای از دو شبکه زیر مخاطی و میانتریک تشکیل شده است.
- شبکه میانتریک: حرکات رودهای و سرعت و شدت انقباضات را افزایش میدهد.
- شبکه زیر مخاطی: با شرایط موضعی درگیر است و ترشح موضعی، جذب و حرکات ماهیچهای را کنترل میکند.
در حالی که سیستم عصبی روده به عنوان مغز دوم توصیف میشود، معمولاً از طریق سیستم عصبی پاراسمپاتیک (به عنوان مثال از طریق عصب واگ) و سمپاتیک (مثلاً از طریق گانگلیونهای پیش مهرهای) با سیستم عصبی مرکزی (CNS) ارتباط برقرار میکند اما در صورت قطع عصب واگ همچنان میتواند کار کند. سیستم عصبی رودهای شامل نورونهای وابران، نورونهای آوران و نورونهای داخلی است که همگی باعث میشوند ENS قادر به حمل رفلکسها و عمل به عنوان یک مرکز یکپارچهکننده در غیاب سیگنالهای ورودی سیستم عصبی مرکزی باشد. به عنوان مثال، نورونهای حسی شرایط مکانیکی و شیمیایی را گزارش میکنند، در حالی که نورونهای حرکتی تکان خوردن محتویات روده را از طریق ماهیچههای روده کنترل میکنند. سایر نورونها ترشح آنزیمهای گوارشی را کنترل میکنند.
سیستم عصبی رودهای توانایی تغییر پاسخ خود را بسته به عواملی مانند حجم و ترکیب مواد مغذی دارد. علاوه بر این، ENS حاوی سلولهای پشتیبان است که شبیه به آستروگلیا مغز هستند و همچنین یک سد انتشار در اطراف مویرگهایی که گانگلیون را احاطه کردهاند، که شبیه به سد خونی - مغزی در مغز است.
رفلکس های بلند و کوتاه دستگاه گوارش
رفلکسهای طولانی به سیستم گوارش شامل یک نورون حسی است که اطلاعات را به مغز میفرستد. این اطلاعات حسی میتواند از داخل دستگاه گوارش یا خارج از بدن به شکل واکنش عاطفی، خطر یا واکنش به غذا باشد. این پاسخهای حسی جایگزین از خارج از دستگاه گوارش به عنوان رفلکسهای پیشران نیز شناخته میشوند. پاسخهای احساسی همچنین میتوانند پاسخهای سیستم گوارش مانند دلپیچه در معده هنگام عصبی شدن یا استرس را تحریک کنند.
کنترل سیستم گوارش نیز توسط سیستم عصبی رودهای (ENS) حفظ میشود، که میتوان آن را به عنوان یک مغز گوارشی در نظر گرفت که به تنظیم حرکت، ترشح و رشد کمک میکند. سیستم عصبی روده میتواند به عنوان یک واکنش سریع و درونی به محرکهای گوارشی عمل کند. هنگامی که این اتفاق میافتد، به آن رفلکس کوتاه میگویند. انواع رفلکسهای اصلی لوله گوارش در ادامه توضیح داده شدهاند.
- «رفلکس رودهای - معدهای» (The Enterogastric Reflex): رفلکس انتروگاستریک با حضور سطوح اسید (pH) ۳ تا ۴ در دوازدهه یا در معده با (pH) 1/5 تحریک میشود. هنگامی که این رفلکس تحریک میشود، آزادسازی گاسترین از سلولهای G در آنتروم معده (ناحیه کمی بالاتر از پیلور) قطع میشود. این به نوبه خود، حرکت معده و ترشح اسید معده (HCl) را مهار میکند. فعال شدن رفلکس معده باعث کاهش تحرک میشود.
- «رفلکس گاستروکولیک» (The Gastrocolic Reflex): رفلکس گاستروکولیک، رفلکس فیزیولوژیکی است که حرکات دودی دستگاه گوارش (پریستالیس) را کنترل میکند. این شامل افزایش تحرک روده بزرگ در پاسخ به کشش در معده و محصولات جانبی هضم در روده کوچک است. بنابراین، این رفلکس مسئول میل به دفع مدفوع بعد از غذا است. روده کوچک نیز پاسخ حرکتی مشابهی را نشان میدهد. رفلکس گاستروکولیک همچنین به ایجاد فضایی برای غذا در معده کمک میکند.
- «رفلکس گاستروایلیال» (The Gastroileal Reflex): رفلکس گاستروایلیال نوع سوم رفلکس گوارشی است. با رفلکس گاستروکولیک کار کرده و میل به دفع مدفوع را تحریک میکند. این تمایل با باز شدن دریچه ایلئوسکال (محل اتصال روده کوچک به روده بزرگ) و حرکت محتویات هضم شده از ایلئوم روده کوچک به روده بزرگ برای فشرده شدن تحریک میشود.
پپتیدهای سیستم گوارش مولکولهای سیگنالی هستند که توسط خود سلولهای دستگاه گوارش در خون آزاد میشوند، این پپتیدها به سیگنالهای گوارشی کمک میکنند. آنها بر روی بافتهای مختلفی از جمله مغز، اندامهای کمکی گوارشی و دستگاه گوارش عمل میکنند. این اثرات از اثرات تحریکی یا بازدارنده بر تحرک و ترشح تا احساس سیری یا گرسنگی در هنگام عمل بر روی مغز متغیر است. این هورمونها به سه دسته اصلی تقسیم میشوند:
- خانواده گاسترین
- خانواده سکرتین
- خانواده سومی از هورمونهایی تشکیل شده است که در هیچ یک از این دو خانواده نمیگنجد.
فعالیت غیر ارادی تنظیم مایعات بدن
پستانداران و انسان حجم و اسمولالیته مایعات بدن خود را از محرکهایی که از هر دو قسمت مایع درون سلولی و خارج سلولی ناشی میشوند، کنترل میکنند. این محرکها توسط دو نوع گیرنده حس میشوند: گیرندههای اسمزی سدیم (osmoreceptor-Na+) و گیرندههای حجم یا فشار. این اطلاعات به نواحی خاصی از سیستم عصبی مرکزی که مسئول یک پاسخ یکپارچه هستند، منتقل میشود. سیستم همکاری هیپوتالاموس و هیپوفیز (هیپوتالاموس - نوروهیپوفیزیال) با ترشح وازوپرسین و اکسیتوسین در پاسخ به محرکهای اسمزی و غیر اسمزی نقش اساسی در حفظ هموستاز مایعات بدن ایفا میکند، اینگونه اعمال بدون اطلاع و تصمیمگیری ما در بدن رخ میدهند در نتیجه فعالیت غیر ارادی بدن محسوب میشوند.
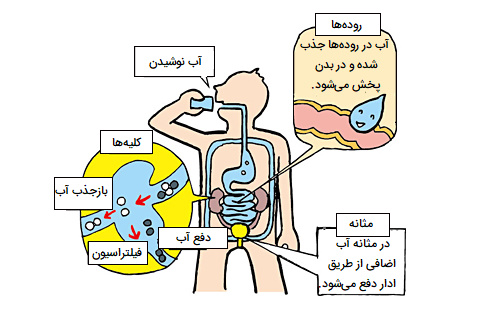
انواع مکانیسم های تنظیم فشار خون و مایعات بدن
هورمونهای اصلی مؤثر بر کل آب بدن عبارتند از ADH، آلدوسترون و ANH. شرایطی که منجر به کاهش مایعات در بدن میشود شامل از دست دادن خون و کم آبی است. هومئوستاز مستلزم حفظ حجم و اسمولاریته است. حجم خون در حفظ فشار خون کافی مهم است و مکانیسمهای غیرکلیوی در حفظ آن نقش دارند، از جمله انقباض عروق، که میتواند در عرض چند ثانیه پس از افت فشار خون عمل کند. مکانیسمهای تشنگی نیز برای ترویج مصرف آب از دست رفته از طریق تنفس، تبخیر یا ادرار فعال میشوند. مکانیسمهای هورمونی برای بازیابی حجم و در عین حال حفظ یک محیط اسمزی طبیعی فعال میشوند. این مکانیسمها عمدتاً روی کلیهها عمل میکنند. در ادامه انواع مکانیسمهای فعالیت غیر ارادی تنظیم مایعات بدن را بررسی کردهایم.
مکانیسم های سنجش حجم و فشار خون
بدن نمیتواند به طور مستقیم حجم خون را اندازهگیری کند، اما فشار خون را میتوان اندازهگیری کرد. فشار خون اغلب حجم خون را منعکس میکند و توسط بارورسپتورهای موجود در آئورت و سینوسهای کاروتید اندازهگیری میشود. هنگامی که فشار خون افزایش مییابد، بارورسپتورها (گیرندههای فشاری) پتانسیلهای عمل مکرر را به سیستم عصبی مرکزی میفرستند که منجر به اتساع گسترده عروق میشود. در این اتساع عروق، شریانهای آوران تامینکننده گلومرول گنجانده شده است، که منجر به افزایش فیلتراسیون گلومرولی کلیه و از دست دادن آب توسط کلیهها میشود.
کاهش فشار خون نیز توسط سلولهای گرانولار (دانهای) در شریان آوران احساس میشود. در پاسخ به این کاهش، آنزیم رنین آزاد میشود. فعالیت رنین منجر به افزایش تقریباً فوری فشار خون میشود زیرا آنژیوتانسین II فعال شده باعث انقباض عروق میشود. افزایش فشار توسط اثرات آلدوسترون آغاز شده توسط آنژیوتانسین II حفظ میشود. این شامل افزایش احتباس Na+ و حجم آب است. علاوه بر این، در اواخر چرخه قاعدگی، پروژسترون تأثیر متوسطی بر احتباس آب دارد. پروژسترون به دلیل شباهت ساختاری آن به آلدوسترون، به گیرنده آلدوسترون در مجرای جمعآوری کلیه متصل میشود و همین اثر، هرچند ضعیفتر، روی سدیم+ اثر گذاشته و احتباس آب را ایجاد میکند.

سلولهای ماهیچهای قلبی دهلیزها نیز با ترشح ANH به کشش بیشتر (با افزایش فشار خون) پاسخ میدهند. ANH با مهار بازجذب Na+ توسط لوله خمیده دور (DCT) و مجاری جمعآوری، با عملکرد آلدوسترون مخالفت میکند. Na+ بیشتری از دست میرود و به دنبال آب، حجم کل خون و فشار خون کاهش مییابد. ترشح غیرعادی بالای ADH یا وازوپرسین، این هورمون باعث انقباض عروق میشود. بعدها خواص ضد ادراری آن مشخص شد. ADH مصنوعی هنوز هم گاهی اوقات برای جلوگیری از خونریزی مری تهدیدکننده زندگی در افراد الکلی استفاده میشود.
هنگامی که حجم خون 5 تا 10 درصد کاهش مییابد و باعث کاهش فشار خون میشود، افزایش سریع و قابل توجهی در انتشار ADH از هیپوفیز خلفی ایجاد میشود. انقباض فوری عروق برای افزایش فشار خون نتیجه آن است. ADH همچنین باعث فعال شدن کانالهای آکواپورین در مجاری جمعآوری میشود تا بر بازجذب آب برای کمک به بازیابی حجم عروقی تأثیر بگذارد.
تأثیر دیورتیک ها بر حجم مایعات
دیورتیک ترکیبی است که حجم ادرار را افزایش میدهد. سه نوشیدنی آشنای قهوه، چای و الکل حاوی ترکیبات ادرارآور هستند. کافئین موجود در قهوه و چای با افزایش گشاد شدن عروق در نفرون عمل میکند که باعث افزایش فیلتراسیون گلومرولی در کلیهها میشود. الکل با مهار انتشار ADH از هیپوفیز خلفی فیلتراسیون گلومرولی را افزایش میدهد و در نتیجه آب کمتری توسط مجرای جمع کننده بازجذب میشود. در موارد فشار خون بالا، ممکن است داروهای ادرارآور برای کاهش حجم خون و در نتیجه کاهش فشار خون تجویز شود. متداولترین دیورتیک ضد فشار خون که تجویز میشود هیدروکلروتیازید است. این ماده انتقالدهنده Na+/Cl در لوله خمیده دور و مجرای جمع کننده را مهار میکند. نتیجه آن از دست دادن غیرفعال Na+ با آب به دنبال اسمز است.
دیورتیکهای اسمزی باعث از دست دادن آب توسط اسمز میشوند. به عنوان مثال مانیتول قند غیرقابل هضم است که اغلب برای کاهش تورم مغز پس از آسیب سر تجویز میشود. با این حال، این تنها قندی نیست که میتواند اثر ادرار آور ایجاد کند. در موارد دیابت شیرین که به خوبی کنترل نمیشود، سطح گلوکز از ظرفیت انتقالدهندههای گلوکز لولهای فراتر میرود و در نتیجه گلوکز در ادرار ایجاد میشود. گلوکز بازجذب نشده به یک دیورتیک اسمزی قوی تبدیل میشود.
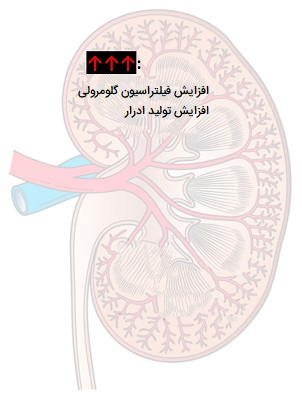
تنظیم Na+ خارج سلولی
سدیم اثر اسمزی بسیار قوی دارد و آب را جذب میکند. نقش مهمتری در اسمولاریته پلاسما نسبت به سایر اجزای در گردش خون دارد. اگر Na+ بیش از حد وجود داشته باشد، چه به دلیل کنترل ضعیف یا مصرف بیش از حد رژیم غذایی، یک سری مشکلات متابولیک ایجاد میشود. در این شرایط افزایش حجم کل آب وجود دارد که منجر به فشار خون بالا میشود. در طی یک دوره طولانی، این امر خطر عوارض جدی مانند حملات قلبی، سکته مغزی و آنوریسم را افزایش میدهد. همچنین میتواند به اِدِم (تورم) در کل سیستم منجر شود.
مکانیسمهای تنظیم غلظت Na+ شامل سیستم رنین-آنژیوتانسین-آلدوسترون و ADH است. آلدوسترون جذب Na+ را در غشای سلولی آپیکال در سلولهای لوله خمیده دور و مجاری جمعآوری کننده تحریک میکند، در حالی که ADH به تنظیم غیرمستقیم غلظت Na+ با تنظیم بازجذب آب کمک میکند. تنظیم سدیم یک فعالیت غیر ارادی بوده که بدون اطلاع و آگاهی ما در بدن انجام میشود.
تنظیم K + خارج سلولی
پتاسیم در داخل سلول 30 برابر بیشتر از خارج از سلول وجود دارد. میتوان تعمیم داد که غلظت یونهای K+ و Na+ در جهت مخالف حرکت میکند. وقتی Na+ بیشتر جذب شود، پتاسیم بیشتری ترشح میشود. هنگامی که Na+ کمتری بازجذب میشود (که منجر به دفع توسط کلیه میشود)، پتاسیم بیشتری حفظ میشود. هنگامی که آلدوسترون باعث بازیابی Na+ در نفرون میشود، یک گرادیان الکتریکی منفی ایجاد میشود که باعث ترشح K+ و Cl– در لومن میشود.
تنظیم یون کلر
کلرید در تعادل اسید و باز در فضای خارج سلولی مهم است و عملکردهای دیگری دارد، به عنوان مثال معده، جایی است که یون کلر با یونهای هیدروژن در مجرای معده ترکیب میشود و اسید کلریدریک (HCL) تشکیل میدهد و به هضم کمک میکند. ارتباط نزدیک آن با Na+ در محیط خارج سلولی، آن را به آنیون غالب این بخش تبدیل میکند و تنظیم آن دقیقاً منعکس کننده Na+ است.
تنظیم کلسیم ++ و فسفات
غدد پاراتیروئید سطوح گردشی Ca++ در خون را کنترل میکنند و به آن پاسخ میدهند. هنگامی که سطوح خیلی پایین میآیند، هورمون پاراتیروئید (PTH) برای تحریک لوله خمیده دور برای بازجذب Ca++ از ادرار تشکیلدهنده آزاد میشود. وقتی سطوح کافی یا بالا باشد، PTH کمتری آزاد میشود و کلسیم بیشتری در ادرار تشکیلدهنده باقی میماند تا از دست برود. سطح فسفات در جهت مخالف حرکت میکند به این ترتیب که وقتی سطح Ca++ پایین است، هورمون پاراتیروئیدی بازجذب HPO4-۲ را مهار میکند به طوری که سطح خونی آن کاهش مییابد و اجازه میدهد سطح Ca++ افزایش یابد. هورمون پاراتیروئیدی همچنین تبدیل کلیوی کلسیدیول به کلسیتریول، شکل فعال ویتامین D را تحریک میکند. سپس کلسیتریول رودهها را تحریک میکند تا کلسیم بیشتری را از رژیم غذایی جذب کنند.
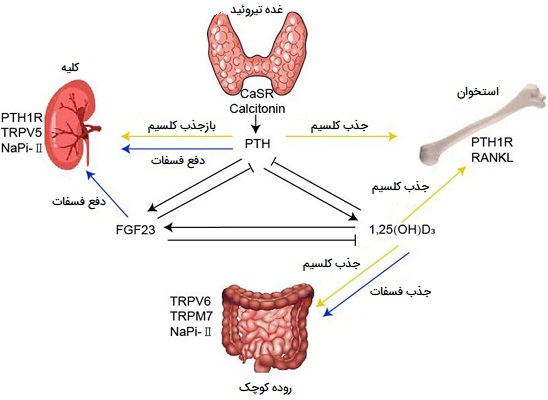
تنظیم H+، بی کربنات و pH
هموستاز اسید و باز بدن تابعی از بافرهای شیمیایی و بافر فیزیولوژیکی است که توسط ریهها و کلیهها ارائه میشود. بافرها به ویژه پروتئینها، بیکربنات دو بار منفی و آمونیاک، ظرفیت بسیار زیادی برای جذب یا آزاد کردن H+ در صورت نیاز برای مقاومت در برابر تغییر pH دارند. آنها میتوانند در کسری از ثانیه عمل کنند. ریهها میتوانند از طریق تبدیل HCO3 منفی به CO2، که سپس بازدم میشود، بدن را از شر اسید اضافی به سرعت (چند ثانیه تا دقیقه) خلاص کنند. این حالت سریع است اما ظرفیت محدودی در مواجهه با چالش قابل توجه اسید دارد.
کلیهها میتوانند بدن را از شر اسید و باز خلاص کنند. ظرفیت کلیه بزرگ اما کند است (دقیقه تا ساعت ممکن است طول بکشد). سلولهای لوله خمیده نزدیک به طور فعال H+ را در ادرار تشکیل دهنده ترشح میکنند، زیرا Na+ دوباره جذب میشود. بدن خود را از شر H+ اضافی خلاص میکند و pH خون را افزایش میدهد. در مجاری جمعکننده ادراری، سطوح آپیکال سلولهای بینابینی دارای پمپهای پروتون هستند که به طور فعال H+ را به مجرای مجرا ترشح میکنند و ادرار را برای خارج کردن آن از بدن تشکیل میدهند.
همانطور که یونهای هیدروژن به داخل ادرار در حال تشکیل پمپ میشوند، توسط بیکربنات (HCO3-)، H2PO4- (یون دی هیدروژن فسفات)، یا آمونیاک (تشکیل یون آمونیوم NH4+) تبدیل به بافر میشوند. pH ادرار معمولاً در یک محدوده طبیعی از 4/5 تا 8/0 متغیر است.
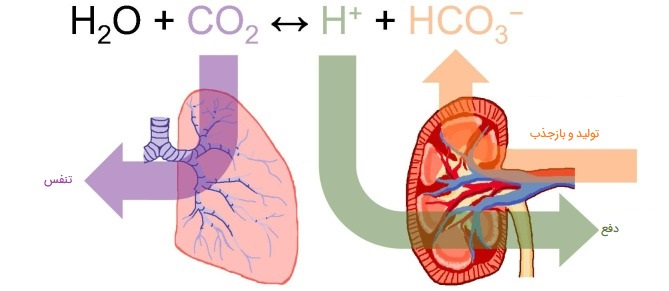
تنظیم اوره و ضایعات نیتروژنی
ضایعات نیتروژن با تجزیه پروتئینها در طول متابولیسم طبیعی تولید میشوند. پروتئینها به اسیدهای آمینه تجزیه میشوند که به نوبه خود با حذف گروههای نیتروژن آنها دِآمینه میشوند. دِآمیناسیون گروههای آمینه (NH2) را به آمونیاک (NH3)، یون آمونیوم (NH4+)، اوره یا اسید اوریک تبدیل میکند. آمونیاک بسیار سمی است، بنابراین بیشتر آن به سرعت در کبد به اوره تبدیل میشود. ضایعات ادراری انسان معمولاً حاوی اوره با مقادیر کمی آمونیوم و اسید اوریک بسیار کم است.
حذف داروها و هورمون ها
داروهای محلول در آب ممکن است از طریق ادرار دفع شوند و تحت تأثیر یک یا همه فرآیندهای زیر قرار میگیرند:
- فیلتراسیون گلومرولی
- ترشح لولهای یا بازجذب لولهای.
داروهایی که از نظر ساختاری کوچک هستند میتوانند توسط گلومرول فیلتر شوند. مولکولهای دارویی بزرگ مانند هپارین یا مولکولهایی که به پروتئینهای پلاسما متصل میشوند را نمیتوان فیلتر کرد و به راحتی از بین نمیرود. برخی از داروها را میتوان توسط پروتئینهای حاملی که ترشح دارو را در مجرای لولهها امکانپذیر میسازد، حذف کرد. حاملهای خاصی وجود دارند که داروهای پایه (مانند دوپامین یا هیستامین) یا اسیدی (مانند پنی سیلین یا ایندومتاسین) را حذف میکنند. مانند سایر مواد، داروها ممکن است هم فیلتر شوند و هم به صورت غیرفعال در امتداد گرادیان غلظت بازجذب شوند. حذف داروها و سایر مواد در بدن از فعالیتهای غیر ارادی بدن بوده که بدون کنترل آگاهانه ما صورت میگیرد.
آزمون سنجش یادگیری
۱. فعالیت ارادی چیست؟
رفتاری است که با خواست و آگاهی فرد انجام میشود و تحت کنترل Forebrain است.
حرکتی است که تنها توسط ستون فقرات کنترل میشود و بدون فکر رخ میدهد.
عملکردی است که فقط در هنگام خواب دیده میشود و وابسته به سیستم سمپاتیک است.
فرایندی است که دستگاه گوارش به طور خودکار و بدون اراده انجام میدهد.
فعالیت ارادی به رفتاری گفته میشود که با خواست و آگاهی فرد و از راه کنترل Forebrain (پیشمغز) صورت میگیرد. برخلاف «حرکتهایی که تنها توسط ستون فقرات کنترل میشوند و بدون فکر رخ میدهند» یا «فرایندهایی که دستگاه گوارش به طور خودکار انجام میدهد» یا «عملکردهایی که فقط در هنگام خواب دیده میشوند و وابسته به سیستم سمپاتیک هستند»، اعمال ارادی توسط تصمیمگیری فرد آغاز شده و مسیر عصبی آن از مغز تا عضلات یا غدد ادامه پیدا میکند. بنابراین، تعریف دقیق فعالیت ارادی ارتباط مستقیم با خواست فرد و کنترل مغزی دارد.
۲. کدام بخش مغز کنترل اصلی اعمال ارادی بدن را بر عهده دارد؟
Forebrain نقش اصلی در کنترل اعمال ارادی را دارد.
Brainstem مسئول کنترل حرکات ارادی است.
Midbrain کنترل اعمال ارادی را انجام میدهد.
Hindbrain مرکز اعمال ارادی بدن است.
"Forebrain" مسئول کنترل اصلی اعمال ارادی در بدن است، زیرا این بخش تصمیمگیری و اجرای رفتارهای آگاهانه مانند راه رفتن و صحبت کردن را بر عهده دارد. در حالی که "Midbrain" و "Hindbrain" بیشتر کنترل فعالیتهای غیر ارادی یا خودکار بدن را انجام میدهند و "Brainstem" عمدتا بر عملکردهای پایهای و غیر ارادی اثر میگذارد. بنابراین تنها گزینهای که مستقیما با اعمال ارادی مرتبط است، Forebrain میباشد.
۳. کدام یک مهمترین تفاوت عملکردی میان فعالیت ارادی و غیر ارادی است؟
فعالیت غیر ارادی تنها در پاسخ به استرس ظاهر میگردد.
فعالیت غیر ارادی فقط عضلات اسکلتی را درگیر میکند.
فعالیت ارادی تحت کنترل آگاهانه فرد و با اراده انجام میشود.
فعالیت ارادی همیشه توسط سیستم عصبی پاراسمپاتیک هدایت میشود
مهمترین تفاوت این است که فعالیت ارادی مانند راه رفتن یا صحبت کردن با خواست و آگاهی فرد صورت میگیرد و تحت کنترل Forebrain است. در حالی که فعالیت غیر ارادی مانند ضربان قلب یا هضم بدون کنترل آگاهانه و توسط مراکز مغزی و نخاعی تنظیم میشود. عبارت «فعالیت ارادی تحت کنترل آگاهانه فرد و با اراده انجام میشود» کاملا مطابق با متن است. «فعالیت غیر ارادی فقط عضلات اسکلتی را درگیر میکند» نادرست است؛ زیرا این فعالیتها میتوانند عضلات صاف و غدد را هم شامل شوند. «فعالیت ارادی همیشه توسط سیستم عصبی پاراسمپاتیک هدایت میشود» اشتباه است؛ چون اعمال ارادی ارتباطی با سیستم عصبی پاراسمپاتیک ندارند. همچنین، عبارت «فعالیت غیر ارادی تنها در پاسخ به استرس ظاهر میگردد» صحیح نیست چون بسیاری از عملکردهای غیر ارادی مانند نفس کشیدن یا ضربان قلب در نبود استرس هم رخ میدهند.
۴. سیستم عصبی پاراسمپاتیک چه نقشی در کنترل فعالیتهای غیر ارادی بدن ایفا میکند؟
افزایش ضربان قلب و آمادهسازی برای پاسخ به استرس
توقف کامل عملکرد عضلات اسکلتی هنگام استراحت
کاهش ضربان قلب و تقویت فرایندهای گوارشی
تشدید ترشح آدرنالین و افزایش فشار خون
سیستم عصبی پاراسمپاتیک مسئول بازگرداندن بدن به وضعیت تعادل و استراحت پس از واکنش به استرس است. این سیستم با کاهش ضربان قلب و تقویت عملکرد دستگاه گوارش، مانند افزایش ترشح غدد و حرکات روده، به حفظ آرامش بدن کمک میکند. در مقابل، پاسخهایی مانند «افزایش ضربان قلب و آمادهسازی برای پاسخ به استرس»، «تشدید ترشح آدرنالین و افزایش فشار خون» به عملکرد سیستم سمپاتیک تعلق دارند، نه پاراسمپاتیک. همچنین، پاراسمپاتیک موجب توقف کامل عملکرد عضلات اسکلتی نمیشود و تنها در تنظیم حرکات غیر ارادی نقش دارد.
۵. در هنگام روبرو شدن با شرایط استرس، سیستم عصبی سمپاتیک چه تاثیری بر بدن دارد؟
افزایش ضربان قلب و ترشح آدرنالین
کاهش فعالیت گوارشی و افزایش خواب
اکسیژنرسانی کمتر به عضلات اسکلتی
کاهش فشار خون و شل شدن عضلات
در هنگام استرس، سیستم عصبی سمپاتیک موجب «افزایش ضربان قلب و ترشح آدرنالین» میشود تا بدن سریعتر و قویتر واکنش دهد. این سیستم بدن را آماده شرایطی مانند فرار یا مقابله میکند. سایر گزینهها صحیح نیستند؛ مثلا «کاهش فعالیت گوارشی و افزایش خواب» ترکیبی نادرست است، زیرا خواب کاهش نمییابد. «اکسیژنرسانی کمتر به عضلات اسکلتی» برعکس اتفاق میافتد، چون عضلات اکسیژن بیشتری دریافت میکنند. همچنین، «کاهش فشار خون و شل شدن عضلات» برخلاف اثر سمپاتیک بوده و درواقع فشار خون و انقباض عضلات افزایش مییابد.
۶. در حالت استراحت بدن، کدام بخش از سیستم عصبی غیر ارادی کنترل اصلی ضربان قلب را بر عهده دارد و دلیل این امر چیست؟
سیستم عصبی پاراسمپاتیک باعث کاهش ضربان قلب در استراحت میشود
سیستم عصبی سمپاتیک باعث بالا رفتن ضربان قلب در استراحت میشود.
سیستم عصبی گوارشی تنظیم کندی ضربان قلب را انجام میدهد.
سیستم عصبی محیطی نقش اصلی در پایین آوردن ضربان قلب دارد.
در وضعیت استراحت، «سیستم عصبی پاراسمپاتیک» بیشترین کنترل را بر قلب دارد زیرا عملکرد آن کاهش سرعت ضربان و بازگرداندن بدن به حالت تعادل است. برعکس، «سیستم عصبی سمپاتیک» زمان استرس فعال میشود و ضربان قلب را بالا میبرد. «سیستم عصبی گوارشی» نقشی در کاهش ضربان قلب ندارد و «سیستم عصبی محیطی» مستقیما مسئول تنظیم این عمل نیست. بنابراین برتری پاراسمپاتیک باعث آرامش نسبی قلب در شرایط استراحت میشود.
۷. اگر عملکرد Autonomic Nervous System دچار اختلال شود، کدام مورد به احتمال زیاد به عنوان پیامد دیده میشود؟
ناتوانی در حرکت عضلات ارادی بدن
تنظیم فشار خون ناپایدار و افزایش ضربان قلب
اختلال مستقیم در ادراک حسی یا شنوایی
کاهش توانایی تصمیمگیری و یادگیری فعال
اختلال در Autonomic Nervous System معمولا باعث مشکلاتی مانند ناپایداری فشار خون و افزایش یا کاهش غیر طبیعی ضربان قلب میشود، زیرا این سیستم مسئول تنظیم عملکردهای غیر ارادی حیاتی است. حرکت عضلات ارادی عمدتا توسط Forebrain و مسیرهای حرکتی مخصوص کنترل میشود، نه ANS. ادراک حسی و شنوایی عمدتا تحت نظارت سیستم عصبی مرکزی و محیطی است و ارتباط مستقیمی با ANS ندارد. همچنین کاهش مهارت در تصمیمگیری و یادگیری بیشتر به اختلالات مغزی و بخشهای عصب شناختی ارادی مربوط است. بنابراین «تنظیم فشار خون ناپایدار و افزایش ضربان قلب» اصلیترین نتیجه اختلال ANS خواهد بود.
۸. مسیر عصبی و عضلانی لازم برای انجام عملی ارادی مثل برداشتن تلفن چگونه است؟
فعالیت ارادی فقط با تحریک مستقیم عضلات اسکلتی توسط گیرندههای حسی انجام میشود.
پیام عصبی از نخاع مستقیما به عضلات ارسال میشود و مغز نقشی ندارد.
مغز ابتدا پیام را به غدد درونریز میفرستد و سپس حرکت عضلات شروع میشود.
محرک ابتدا توسط گیرنده حسی دریافت میشود و پس از تفسیر در مغز، پیام توسط نورونهای حرکتی به عضلات میرسد.
در فرایند اعمال ارادی مثل برداشتن تلفن، محرک ابتدا توسط گیرندههای حسی دریافت شده و اطلاعات به مغز منتقل میشود. سپس در مغز تفسیر و تصمیمگیری انجام شده و پیام حرکتی از طریق نورونهای حرکتی به عضلات ارسال میشود تا عمل صورت بگیرد. «پیام عصبی از نخاع مستقیما به عضلات ارسال میشود» توصیف اعمال بازتابی است نه ارادی. «فعالیت ارادی فقط با تحریک مستقیم عضلات اسکلتی توسط گیرندههای حسی» اشتباه است چون مغز واسطه تصمیم است. متن «مغز ابتدا پیام را به غدد درونریز میفرستد و سپس حرکت عضلات شروع میشود» مکانیزم هورمونی را بیان میکند که در اعمال ارادی نقش کلیدی ندارد.
۹. کدام جمله درباره تفاوت سرعت پاسخدهی رفلکس نخاعی با دیگر اعمال غیر ارادی درست است؟
سرعت واکنش رفلکس نخاعی بیشتر از واکنشهای غیر ارادی دیگر است.
رفلکس نخاعی همیشه کندتر از سایر اعمال غیر ارادی عمل میکند.
رفلکس نخاعی فقط هنگام آسیب یا خطر فعال میشود و سرعتش کم است.
رفلکس نخاعی و اعمال غیر ارادی معمول هر دو به یک میزان سریع هستند.
پاسخ رفلکس نخاعی بسیار سریعتر از اعمال غیر ارادی معمول بدن اتفاق میافتد چون پیام عصبی فقط از نخاع عبور میکند و مغز درگیر نیست؛ بنابراین گزینه «سرعت واکنش رفلکس نخاعی بیشتر از واکنشهای غیر ارادی دیگر است» صحیح است. جملاتی مانند هم سرعت بودن این دو یا کندتر بودن رفلکس نخاعی از سایر اعمال مطابق توضیحات متن نیستند. همچنین فعالشدن رفلکس نخاعی فقط هنگام آسیب یا خطر و با سرعت کم، نادرست است زیرا سرعت بالای آن برای محافظت فوری بدن اهمیت دارد.
۱۰. در کنترل غیر ارادی ضربان قلب، کدام ساختارها یا مواد نقش دارند و عملکرد هر یک چگونه است؟
شبکه میانتریک دستگاه گوارش عامل اصلی افزایش ضربان قلب است.
غدد تیروئید مستقیما ضربان قلب را تنظیم میکنند و اکسیتوسین آن را افزایش میدهد.
هورمون انسولین سرعت ضربان قلب را کم میکند و استیل کولین سرعت را بالا میبرد.
عصب واگ (Vagus nerve) ضربان قلب را کاهش میدهد و فیبرهای سمپاتیک آن را افزایش میدهند.
«عصب واگ (Vagus nerve)» با تاثیر گذاری پاراسمپاتیک خود ضربان قلب را پایین میآورد و «فیبرهای سمپاتیک» با ترشح نورآدرنالین ضربان را افزایش میدهند. نقشی برای «هورمون انسولین» یا «استیل کولین» در افزایش مستقیم ضربان قلب بیان نشده و این مواد مربوط به دیگر عملکردهای بدن هستند. «غدد تیروئید» و «اکسیتوسین» به طور مستقیم در کنترل ضربان دخالتی ندارند. همچنین «شبکه میانتریک دستگاه گوارش» صرفا بر گوارش اثر میگذارد و نقش مستقیمی در ضربان قلب ندارد.
۱۱. در تنظیم مایعات بدن، وظیفه اصلی هیپوتالاموس و هیپوفیز چیست؟
تنظیم فشار خون تنها با اعمال سمپاتیک
تحریک جذب سدیم توسط کلیهها بدون دخالت هورمون
افزایش دفع مواد زائد از طریق ریه
کنترل میزان آب بدن با ترشح وازوپرسین (Vasopressin)
هیپوتالاموس و هیپوفیز با ترشح هورمون وازوپرسین نقش اساسی در حفظ تعادل حجم و اسمولاریته مایعات بدن دارند. عملکرد آنها موجب جذب بیشتر آب در کلیهها میشود و به این ترتیب بدن آب را نگه میدارد. عبارت «کنترل میزان آب بدن با ترشح وازوپرسین» صحیح است، زیرا هورمون وازوپرسین دلیل اصلی این روند است. «تحریک جذب سدیم توسط کلیهها بدون دخالت هورمون» اشتباه است، زیرا جذب سدیم بیشتر تحت تاثیر آلدوسترون و دیگر هورمونهاست. گزینه «افزایش دفع مواد زائد از طریق ریه» ربطی به نقش هیپوتالاموس و هیپوفیز ندارد. همچنین، «تنظیم فشار خون تنها با اعمال سمپاتیک» بیان نادرستی است؛ فشار خون توسط سازوکارهای متعدد و از جمله تاثیر هورمونهای هیپوفیز هم تنظیم میشود.
۱۲. در صورت آسیب دیدن نورونهای پیش گانگلیونی سیستم عصبی سمپاتیک، کدام وضعیت به احتمال زیاد در بدن رخ میدهد؟
افزایش فعالیت غدد گوارشی و تولید بزاق
کاهش پاسخ بدن به استرس و کاهش ترشح آدرنالین
افزایش ضربان قلب و فشار خون به طور مداوم
افزایش کنترل ارادی بر عضلات اسکلتی
آسیب به نورونهای پیش گانگلیونی سمپاتیک باعث میشود پیامهای عصبی لازم برای فعالسازی بخش سمپاتیک به اعضای هدف نرسد، در نتیجه بدن نمیتواند واکنش جنگ/گریز (fight or flight) را به خوبی نشان دهد و ترشح هورمونهایی مثل آدرنالین نیز کاهش مییابد. اما «افزایش کنترل ارادی بر عضلات اسکلتی» به بخش ارادی مرتبط است و به سمپاتیک ارتباطی ندارد، فعالیت غدد گوارشی و تولید بزاق بیشتر به کنترل پاراسمپاتیک مربوط میشود، و «افزایش ضربان قلب و فشار خون به طور مداوم» معمولا نتیجه تحریک زیاد سمپاتیک و نه آسیب آن است.
۱۳. چرا ممکن است فرد برای مدت کوتاهی بتواند الگوی تنفس را تغییر دهد یا نگه دارد؟
زیرا مراکز ارادی در مغز قادرند بر مراکز تنفس ساقه مغز تاثیر بگذارند
به دلیل مشارکت سیستم عصبی سمپاتیک و فشار خون بالا
چراکه گیرندههای فشاری مستقیما باعث توقف تنفس میشوند
چون سطح اکسیژن خون همیشه توسط مغز کنترل میشود
امکان تغییر موقت تنفس به این دلیل است که بخشهایی از مغز مثل قشر مغز میتوانند به طور مستقیم بر مراکز تنفس واقع در ساقه مغز (مدولا) تاثیر بگذارند. این کنترل ارادی، موقتی و محدود بوده و امکان حبس یا کنترل دم و بازدم هنگام صحبت یا فعالیتهای مشابه را ایجاد میکند. برخلاف این مورد، کنترل سطح اکسیژن توسط بدن خودکار است و ارتباطی با کنترل ارادی ندارد. سیستم عصبی سمپاتیک و فشار خون بالا معمولا روی سرعت ضربان قلب و واکنش به استرس اثر دارند نه توقف مستقیم تنفس. همچنین گیرندههای فشاری بر تنظیم فشار خون تاثیر میگذارند نه قطع تنفس.
۱۴. بارورسپتورها چگونه با همکاری سیستم عصبی فشار خون را کنترل میکنند؟
عملکرد بارورسپتورها مربوط به حرکت عضلات قلب بوده و در سیستم گوارشی بیشتر تاثیر دارند.
بارورسپتورها فقط پیامهای شیمیایی را به مغز میرسانند و نقشی در تنظیم عصبی ندارند.
بارورسپتورها با تحریک غدد فوق کلیوی باعث دفع آب و کاهش فشار خون میشوند.
بارورسپتورها تغییرات فشار را حس و پیام را به مدولا میفرستند تا سیستم عصبی سمپاتیک یا پاراسمپاتیک فعال شود.
وقتی بارورسپتورها تغییر فشار خون را حس میکنند، سیگنالهایی به مدولا (مدولا اوبلونگاتا) ارسال میکنند. این مرکز برای حفظ تعادل، سیستم عصبی سمپاتیک را فعال یا مهار میکند و با تحریک یا کاهش تحریک سیستم پاراسمپاتیک، فشار خون را کاهش یا افزایش میدهد. در گزینههای دیگر، اشاره به تحریک غدد فوق کلیوی یا ارتباط بارورسپتورها با حرکت عضلات قلب یا گوارش نادرست است و نقش اصلی بارورسپتورها همان تنظیم عصبی فشار خون از راه مدولا میباشد.
۱۵. در زمان فعالیت شدید ورزشی، چه تغییری در عملکرد سیستم عصبی اتونومیک (Autonomic Nervous System) و هورمونها رخ میدهد؟
کاهش اثر هورمونهای استرس و تثبیت تمام عملکردهای داخلی بدن
افزایش فعالیت بخش سمپاتیک و ترشح آدرنالین برای افزایش ضربان قلب و تحریک عضلات
افزایش غالب بخش پاراسمپاتیک و کاهش ضربان قلب و تنفس
فعال شدن سیستم رودهای و افزایش حرکات دستگاه گوارش
در هنگام فعالیت شدید جسمی، شاخه سمپاتیک سیستم عصبی اتونومیک فعالتر میشود که با افزایش ترشح آدرنالین (Adrenaline) همراه است. این موضوع باعث بالا رفتن ضربان قلب و آمادهسازی بدن برای واکنش سریع میگردد. برخلاف آن، غلبه پاراسمپاتیک و کاهش ضربان قلب مناسب شرایط استراحت و آرامش است، نه ورزش. فعال شدن سیستم عصبی رودهای و افزایش حرکات گوارش هنگام ورزش رخ نمیدهد بلکه معمولا کاهش مییابد. کاهش هورمونهای استرس نیز برخلاف شرایط واقعی ورزش شدید است و بدن در این شرایط پاسخ استرسی و آمادگی فوری را تقویت میکند.
۱۶. از نظر محل کنترل عصبی، تفاوت اصلی بین اعمال غیر ارادی و اعمال رفلکسی (بازتابی) در بدن چیست؟
هر دو نوع فعالیت فقط توسط Forebrain کنترل میشوند و تفاوتی ندارند.
اعمال رفلکسی و غیر ارادی هر دو توسط سیستم عصبی محیطی (PNS) به طور مستقل انجام میشوند.
هر دو نوع فعالیت فقط به کمک گیرندههای حسی ویژه و در غدد مدیریت میشوند.
اعمال غیر ارادی عمدتا توسط مغز میانی و ساقه مغز کنترل میشوند، اما اعمال رفلکسی اغلب توسط نخاع اداره میشوند.
اعمال غیر ارادی عمدتا تحت کنترل بخشهای میانی و پشتی مغز قرار دارند، در حالی که اعمال بازتابی مانند واکنش ناگهانی به درد یا لمس جسم داغ، مستقیما در نخاع اجرا میشوند و نیازمند دخالت مغز نیستند. بنابراین تفاوت اصلی در محل کنترل آنها است؛ بخشهای مغزی مسئول اعمال غیر ارادی طولانیتر و پیچیدهتر هستند، اما نخاع مرکز کنترل واکنشهای سریع و رفلکسی است. گزینههایی مانند «هر دو توسط Forebrain کنترل میشوند» یا «هر دو توسط سیستم عصبی محیطی» صحیح نیستند چون محلهای کنترل عصبی متفاوت است. همچنین مدیریت اختصاصی توسط گیرندههای حسی و غدد فقط بخشی از روند است و توضیح اصلی تفاوت را بیان نمیکند.
۱۷. کلیه در تنظیم یونهای بدن چه نقشی دارد و این تنظیم از چه نوع فعالیت به شمار میرود؟
کلیه یونها را به طور غیر ارادی و توسط سیستم اعصاب تنظیم میکند
کلیه فقط در هنگام ورزش یونها را تنظیم میکند
کلیه فقط هنگام خواب فرایند تنظیم یونها را انجام میدهد
کلیه یونها را به طور ارادی و با خواست شخص تنظیم میکند
تنظیم یونهای بدن توسط کلیه یک فرایند غیر ارادی است که خود به خود و بدون آگاهی یا کنترل شخص انجام میشود. این کار به کمک مسیرهای عصبی و هورمونی صورت میگیرد و نیازی به تصمیم یا اراده فرد ندارد. گزینهای که تنظیم یونها را به صورت ارادی یا محدود به شرایطی مانند ورزش یا خواب میداند صحیح نیست، زیرا این تنظیم در همه شرایط و به طور مداوم و خودکار انجام میشود.
۱۸. داروهای دیورتیک (Diuretic drugs) چه اثری بر تنظیم آب و فشار خون بدن دارند؟
محرک تولید اریتروپویتین بوده و بر فشار خون اثری ندارند
باعث افزایش دفع آب و کاهش فشار خون میشوند
ترشح آدرنالین را افزایش داده و فشار خون را بالاتر میبرند
باعث کاهش جذب آب و افزایش فشار خون میشوند
مصرف داروهای دیورتیک دفع آب از کلیه را افزایش میدهد و سبب کاهش حجم آب بدن شده و در نتیجه فشار خون پایین میآید. عبارت «باعث افزایش دفع آب و کاهش فشار خون میشوند» درستی دارد. گزینه «باعث کاهش جذب آب و افزایش فشار خون میشوند» نادرست است، زیرا دیورتیکها جذب آب را کم میکنند اما کاهش حجم آب موجب کاهش فشار خون میشود نه افزایش آن. گزینه «ترشح آدرنالین را افزایش داده و فشار خون را بالاتر میبرند» ارتباطی با عملکرد دیورتیک ندارد، زیرا عملکرد آنها به هورمونهای کلیوی و میزان دفع آب بستگی دارد. گزینه «محرک تولید اریتروپویتین بوده و بر فشار خون اثری ندارند» هم صحیح نیست، چرا که دیورتیک اثری بر تولید اریتروپویتین ندارد و کاهش فشار خون از ویژگیهای مهم آن است.







عالی بود. ممنون.
سلام وقت بخیر ممنون از وقتی که برای این مقاله ارزشمند گذاشتید.عالی بود
عالی بود. خسته نباشید 🙂