انواع استخوان از نظر بافت، شکل و ساختار – راهنمای کامل
انواع استخوان های مختلف بدن بسته به عملکرد خاص خود شکلهای متفاوتی دارند. اسکلت انسان چندین کارکرد مانند محافظت و تحمل وزن دارد. استخوان سخت است و بسیاری از عملکردهای آن به استحکام که مشخصه اصلی آن است بستگی دارد. در این مقاله انواع استخوانهای بدن انسان را از لحاظ بافتشناسی، شکل و ساختار آنها بررسی میکنیم. در رابطه با استخوانها و بافت استخوانی بدن در علوم تجربی پایه هشتم توضیحاتی داده شده است که این مقاله میتواند تکمیلکننده آن باشد.


استخوان چیست؟
استخوان بافت زندهای است که اسکلت بدن را میسازد. اسکلت انسان بالغ از ۲۰۶ استخوان تشکیل شده است. در بدو تولد، تقریباً ۲۷۰ استخوان وجود دارد که تعداد نهایی آن در بزرگسالان کاهش مییابد زیرا بخشی از این استخوانها در طول مراحل رشد و بلوغ اسکلتی به هم میپیوندند.
ویژگی های بافت استخوانی
استخوان یک بافت همبند فعال متابولیکی است که پشتیبانی ساختاری را فراهم، حرکت را تسهیل کرده و از اندامهای حیاتی محافظت میکند. نقش مهمی در تنظیم هومئوستاز تعادل مواد معدنی و اسیدی ایفا میکند. همچنین محیطی را برای خونسازی (تولید سلولهای خونی) در داخل مغز استخوان فراهم میکند. استخوان از یک ماتریکس خارج سلولی و سلولهای استخوانی (استئوسیتها) تشکیل شده است.
در شرایط مناسب، بافت استخوانی تحت یک فرآیند معدنیشدن قرار میگیرد که توسط ماتریکس کلاژن تشکیل شده و توسط کلسیم رسوبشده سخت میشود. بافت استخوانی با سایر بافتهای بدن تفاوت زیادی دارد. اسکلت از حدود ۸۰ درصد استخوان قشری و ۲۰ درصد استخوان ترابکولار تشکیل شده است که در ادامه در مورد آنها توضیح داده شده است.
بیشتر فعالیت سلولی در استخوان شامل برداشتن و جایگزینی در همان محل است، فرآیندی که به آن بازسازی میگویند. فرآیند بازسازی در طول زندگی اتفاق میافتد و زمانی که استخوان به اوج جرم خود میرسد (معمولاً در اوایل دهه ۲۰) غالب میشود. بازسازی در طول زندگی ادامه مییابد به طوری که اکثر اسکلت بزرگسالان تقریباً هر ۱۰ سال یکبار تعویض میشود.

تقریباً ۲۰ درصد از بافت استخوانهای طبیعی آب است. از توده استخوان خشک، ۶۰ تا ۷۰ درصد آن را مواد معدنی استخوان به شکل کریستالهای کوچک تشکیل داده و بقیه را کلاژن تشکیل میدهد. ترکیب ماده معدنی هیدروکسی آپاتیت Ca10(PO4)6OH2 است و کلاژن پروتئین فیبری اصلی بدن انسان است.
انواع سلول های استخوانی
به عنوان یک بافت همبند تخصصی، استخوان عمدتاً از رشتههای کلاژن نوع ۱ و نمکهای معدنی تشکیل شده است. کلاژن نوع ۱ یک ماتریکس غیر کلسیفیه (استوئید) است که برای مقاومت در برابر تنش ایجادشده توسط عملکردهای تحمل وزن استخوان طراحی شده است. این ماده از استئوبلاستها، جزء اصلی سلولی استخوان (استوئید، یک ماده ژلاتینی ساخته شده از کلاژن، یک پروتئین فیبری و موکوپلی ساکارید، یک چسب آلی) تشکیل میشود. به زودی پس از ریختن استوئید، نمکهای معدنی در آن رسوب میکنند تا مواد سختشده را تشکیل دهند که به عنوان استخوان معدنی شناخته میشود. سلولهای استخوانی حدود ۱۰ درصد از کل حجم استخوان را تشکیل میدهند. چهار نوع سلول وجود دارد که در ادامه آنها را توضیح دادهایم.
استئوبلاست ها
استئوبلاستها سلولهای مکعبیشکل هستند که در یک لایه فشرده در امتداد سطح استخوان قرار گرفتهاند. آنها ۴ تا ۶ درصد از کل سلولهای استخوانی را تشکیل میدهند و وظیفه اصلی آنها تشکیل بافت استخوانی جدید است. استئوبلاستها به طور ویژه و با داشتن شبکه آندوپلاسمی زبر فراوان و دستگاه گلژی بزرگ برای تولید پروتئین فراوان برای این نقش سازگار شدهاند. این سلولها مواد مختلفی از جمله کلاژن، پروتئینهای مختلف و نمکهای کلسیم ترشح میکنند. این مواد با هم ماتریکس استخوان را تشکیل میدهند، این چهارچوب پیچیده از ساختار استخوانها پشتیبانی میکند.
ماتریکس استخوان همچنین نقش کلیدی در هموئوستاز استخوان ایفا میکند، زیرا مولکولهایی را آزاد میکند که بر فعالیت سلولهای استخوانی و در نتیجه بازسازی بافت استخوانی تأثیر میگذارد. استئوبلاستها تقسیم نمیشوند. با گذشت زمان، ماتریکس استخوان در اطراف آنها رشد میکند و کلسیفیه میشود و سلولها را در وسط به دام میاندازد. این امر باعث میشود استئوبلاست ساختار خود را تغییر دهد و به یک سلول استخوانی بالغ به نام استئوسیت تبدیل شود.
استئوکلاست ها
استئوکلاستها سلولهای بزرگی هستند که وظیفه اصلی آنها حل کردن و بازجذب بافت استخوانی است. آنها در سطح بافت استخوانی یافت میشوند و از گلبولهای سفید خون (مونوسیتها و ماکروفاژها) به جای سایر سلولهای استخوانی منشأ میگیرند. استئوکلاستها به طور مداوم بافت استخوانی قدیمی را تجزیه کرده و دوباره جذب میکنند، در حالی که استئوبلاستها بافت استخوانی جدیدی را تشکیل میدهند. این دو سلول با هم، تغییر شکل تدریجی استخوانها را کنترل میکنند.
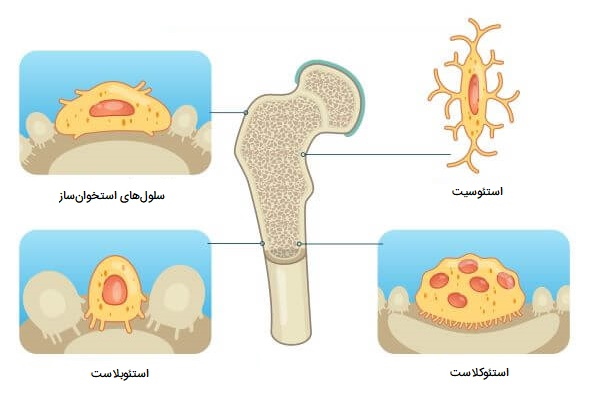
استئوسیت ها
اکثر سلولهای استخوانی استئوسیتها بوده و اساساً استئوبلاستهایی هستند که توسط موادی که ترشح میکنند احاطه شده و به دام افتادهاند. هر استئوسیت در یک فضای کوچک (به نام لاکونا) یافت میشود که توسط بافت استخوانی احاطه شده است. استئوسیتها ۹۰ تا ۹۵ درصد از سلولهای بافت استخوانی را تشکیل میدهند. آنها مانند استئوبلاستها تقسیم نمیشوند، اما عمر طولانی تا ۲۵ سال دارند.
استئوسیتها چندین عملکرد مهم در حفظ ترکیب معدنی بافت استخوان دارند. آنها قادر به رسوبگذاری و بازجذب استخوان هستند و در صورت آسیب حتی جزئی به استخوانها به سایر استئوسیتها سیگنال میدهند. آنها فعالیت استئوبلاستها و استئوکلاستها را تنظیم میکنند و مخزن کلسیم استخوان را مدیریت میکنند. بنابراین، استئوسیتها نقش اصلی را در بازسازی استخوان ایفا میکنند.
سلول های استخوان ساز
سلولهای استخوانساز (سلولهای استخوانی AKA) سلولهای بنیادی هستند که در بافت استخوان یافت میشوند. سلولهای استخوانی تخصصی (یعنی استئوبلاستها و استئوسیتها) از سلولهای پیشساز استخوان در مغز استخوان سرچشمه میگیرند. استئوکلاستها از سلولهای استخوانی ایجاد نمیشوند. در عوض، آنها از سلولهای بنیادی خون در مغز استخوان منشاء میگیرند.
انواع استخوان از نظر بافت چیست؟
دو نوع بافت استخوانی وجود دارد: فشرده و اسفنجی. این نامها نشان میدهد که این دو نوع از نظر تراکم یا اینکه چقدر بافت به هم چسبیده است متفاوت هستند. همانطور که بیان شد سه نوع سلول وجود دارد که به هومئوستاز استخوان کمک میکنند. استئوبلاستها سلولهای استخوانساز هستند، استئوکلاستها استخوان را جذب یا تجزیه میکنند و استئوسیتها سلولهای استخوانی بالغ هستند. تعادل بین استئوبلاستها و استئوکلاستها باعث حفظ بافت استخوانی میشود.
در ادامه انواع استخوان از نظر بافت را توضیح دادهایم.
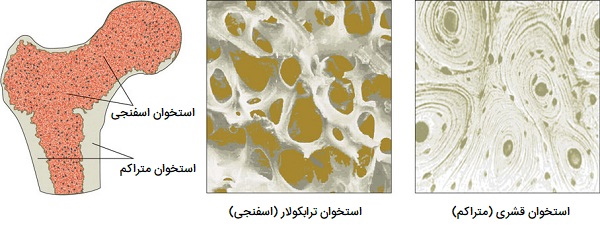
استخوان فشرده
استخوان فشرده از استئونها یا سیستمهای هارسین فشرده تشکیل شده است. استئون از یک کانال مرکزی به نام کانال استخوانی (هاورسین) تشکیل شده است که توسط حلقههای متحدالمرکز (لاملا) ماتریکس احاطه شده است. بین حلقههای ماتریکس، سلولهای استخوانی (استئوسیتها) در فضاهایی به نام حفره (لاکونا) قرار دارند. کانالهای کوچک (کانالیکولی) از لاکوناها به کانال استئونی (هاورسین) تابش میکنند تا گذرگاههایی را از طریق ماتریکس سخت فراهم کنند. در استخوان فشرده، سیستمهای هاورسین بهطور محکم در کنار هم قرار میگیرند تا تودهای جامد را تشکیل دهند. کانالهای استخوانی حاوی رگهای خونی موازی با محور طولانی استخوان هستند. این رگهای خونی از طریق کانالهای سوراخکننده، با عروق روی سطح استخوان به هم متصل میشوند.
استخوان اسفنجی
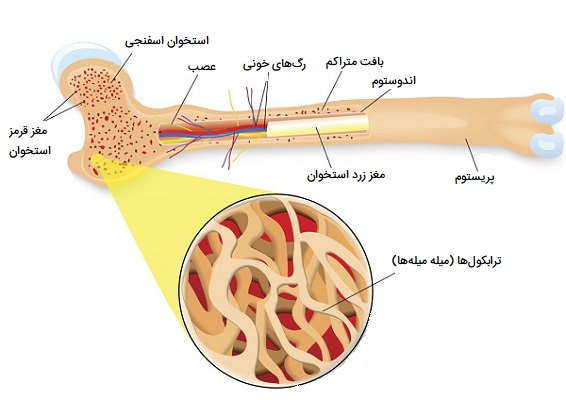
استخوان «اسفنجی» (Cancellous) سبکتر و چگالی کمتری نسبت به استخوان فشرده دارد. استخوان اسفنجی متشکل از صفحات (ترابکولا) و میلههای استخوانی در مجاورت حفرههای کوچک و نامنظم است که حاوی مغز استخوان قرمز است. کانالها به جای کانال هاورسین مرکزی به حفرههای مجاور متصل میشوند تا خون خود را دریافت کنند. ممکن است به نظر برسد که ترابکولاها به طور تصادفی چیده شدهاند، اما آنها طوری سازماندهی شدهاند که حداکثر استحکام را مشابه مهاربندیهایی که برای حمایت از ساختمان استفاده میشود، ارائه دهند.
بافت «ساب غضروفی» (Subchondral tissue) بافت صاف انتهای استخوانها که با نوع دیگری از بافت به نام غضروف پوشیده شده است. غضروف بافت همبند تخصصی و شنی است که در بزرگسالان وجود دارد. همچنین بافتی است که بیشتر استخوانها در کودکان از آن رشد میکنند. غشای خارجی سخت و نازک که استخوانها را میپوشاند، پریوستئوم نامیده میشود. در زیر پوسته بیرونی سخت پریوستوم، تونلها و کانالهایی وجود دارد که خون و رگهای لنفاوی از آنها عبور میکنند تا مواد غذایی را برای استخوان حمل کنند. ماهیچهها، رباطها و تاندونها ممکن است به پریوستوم بچسبند.
انواع استخوان از نظر شکل ظاهری
در این دستهبندی استخوانها بر اساس شکلشان طبقهبندی میشوند. آنها ممکن است بلند (مانند استخوان ران و ساعد)، کوتاه (مانند مچ دست و مچ پا)، صاف (مانند جمجمه) یا نامنظم (مانند ستون فقرات) باشند. در درجه اول به آنها بلند یا کوتاه گفته میشود. ۲۰۶ استخوان در اسکلت انسان وجود دارد. همانطور که اشاره شد پنج نوع استخوان در اسکلت وجود دارد: صاف، بلند، کوتاه، نامنظم و کنجدی. در ادامه هر کدام از این موارد را بررسی کردهایم.
استخوان های صاف
«استخوانهای صاف» (Flat Bones) از اندامهای داخلی محافظت میکنند. دو لایه استخوان فشرده فضای استخوان اسفنجی و فضای مغز استخوان، هر دو را میپوشاند. آنها با جایگزینی بافت همبند رشد میکنند. غضروف رشتهای سطوح مفصلی آنها را میپوشاند. عملکرد انواع استخوانهای صاف محافظت از اندامهای داخلی مانند مغز، قلب و اندامهای داخلی لگن است. استخوانهای صاف تا حدودی مسطح هستند و میتوانند مانند یک سپر محافظتکننده باشند. انواع استخوانهای صاف همچنین میتوانند نواحی بزرگی برای اتصال عضلات ایجاد کنند.
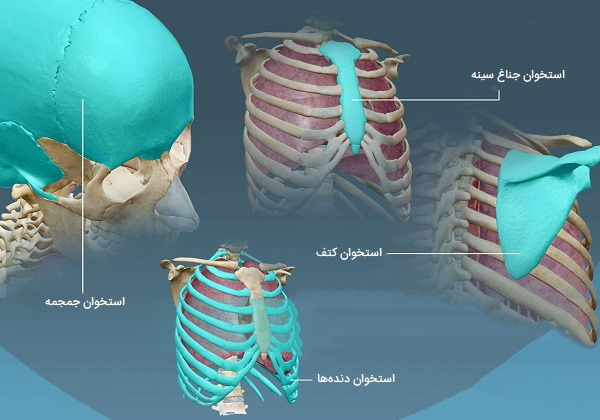
انواع استخوان های صاف
انواع استخوانهای صاف که از اندامهای مهم بدن محافظت میکنند شامل موارد زیر هستند:
- استخوانهای جمجمه
- استخوانهای دندهها
- استخوان جناغ سینه
- استخوان کتف
- استخوان لگن
استخوان های بلند
«استخوانهای بلند» (Long Bones) حمایت از وزن و تسهیل حرکت را بر عهده دارند. استخوانهای بلند، دارای طول بیشتری نسبت به پهنای خود هستند. این استخوانها شامل استخوان ران (طولانیترین استخوان بدن) و همچنین انواع استخوانهای نسبتاً کوچک در انگشتان میشود. این استخوانها از طریق استخوانسازی درون غضروفی رشد میکنند، فرآیندی که در آن صفحه غضروف هیالین به آرامی جایگزین میشود. یک شفت یا دیافیز دو انتهای معروف به اپیفیزها را به هم متصل میکند. حفره مغز استخوان توسط دیافیز محصور شده که استخوانی ضخیم و فشرده است. اپیفیز عمدتاً استخوان اسفنجی است و توسط یک لایه نازک از استخوان فشرده پوشیده شده است. انتهای مفصلی در مفاصل شرکت میکند.
انواع استخوان های بلند
متافیز در مرز دیافیز و اپیفیز در گردن استخوان قرار دارد و محل رشد در طول رشد است. انواع استخوانهای بلند شامل موارد زیر هستند:
- استخوان بازو
- استخوان زند زیرین
- استخوان زند زبرین
- استخوان نازکنی
- استخوان درشتنی
- استخوان ران
- استخوانهای انگشتان
- استخوانهای بند انگشتان
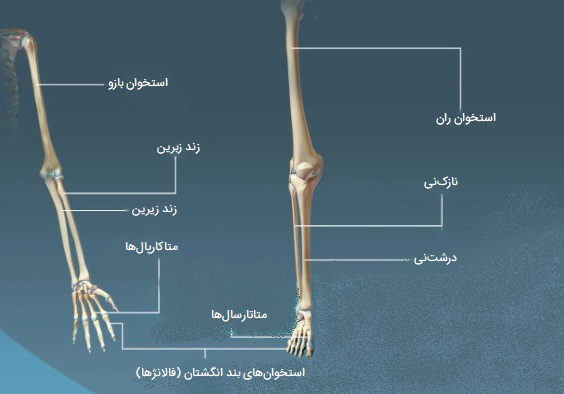
استخوان های کوتاه
«استخوانهای کوتاه» (Short Bones) تقریباً به اندازه طول خود پهنا دارند. یک لایه خارجی نازک از استخوان فشرده، ساختار این استخوان و مغز اسفنجی وسیعی را میپوشاند و شکلی کم و بیش مکعبی ایجاد میکند. انواع استخوانهای کوتاه که در مفاصل مچ دست و مچ پا قرار دارند، ثبات و حرکت محدودی را فراهم میکنند.
انواع استخوانهای کوتاه شامل استخوانهای مچ دست (کارپالها) در ناحیه مچ دست (اسکافوئید، قمری، تریکترال، هامات، نخودیشکل، رأسی، ذوزنقهای) و استخوانهای مچ پا (تارسالها) در ناحیه مچ پا (کالکانئوس، تالوس، ناویکولار، مکعبی، خط میخی جانبی، خط میخی میانی و خط میخی داخلی) هستند.

استخوان های کنجدی چیست؟
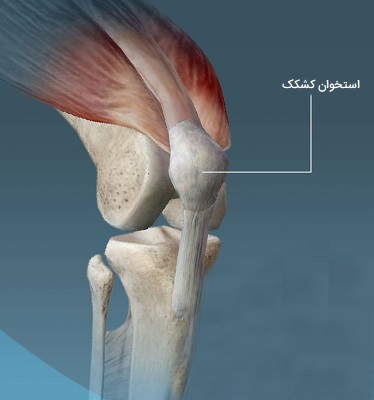
استخوانهای سزاموئید یا کنجدی استخوانهایی هستند که در تاندونها قرار گرفتهاند. نام آنها از کلمه عربی «دانه کنجد» (Sesame seed) گرفته شده است که نشاندهنده اندازه کوچک انواع استخوانهای کنجدی است. این استخوانهای کوچک و گرد معمولا در تاندونهای دست، زانو و پا یافت میشوند. استخوانهای کنجدی برای محافظت از تاندونها در برابر تنش و سایش عمل میکنند. کشکک بزرگترین استخوان کنجدی بدن است. سزاموئیدها مانند قرقره عمل میکنند و سطح صافی را برای لغزش تاندونها فراهم میکنند و توانایی تاندون برای انتقال نیروهای عضلانی را افزایش میدهند.
انواع استخوان های کنجدی
استخوانهای کنجدی را میتوان در مفاصل سرتاسر بدن یافت، در ادامه آنها را بیان کردهایم:
- در زانو، کشکک (در داخل تاندون چهارسر ران). این بزرگترین استخوان سزاموئید است.
- در دست، دو استخوان سزاموئید معمولاً در قسمتهای انتهایی اولین استخوان متاکارپال (در داخل تاندونهای اددکتور پولیسیس و فلکسور پولیسیس برویس) یافت میشود. همچنین معمولاً یک استخوان سزاموئید در قسمتهای انتهایی استخوان متاکارپال دوم وجود دارد.
- در مچ دست، پیزیفرم مچ یک استخوان سزاموئید است (در داخل تاندون فلکسور کارپی اولناریس). در کودکان ۹ تا ۱۲ ساله شروع به استخوانی شدن میکند.
- در پا، اولین استخوان متاتارس معمولاً دارای دو استخوان سزاموئید در محل اتصال خود به شست پا است (هر دو در داخل تاندون فلکسور هالوسیس برویس). یکی در سمت جانبی متاتارس اول و دیگری در سمت داخلی دیده میشود. در برخی افراد تنها یک سزاموئید در اولین استخوان متاتارس یافت میشود.
اختلالات مرتبط با استخوان های کنجدی
یک بیماری شایع پا در رقصندگان، سزاموئیدیت (التهاب استخوانهای سزاموئید زیر اولین مفصل متاتارسوفالانژیال انگشت شست پا) است. این نوعی تاندونیت است که از ملتهب یا تحریک شدن تاندونهای اطراف سزاموئید ناشی میشود. استخوانهای سزاموئید معمولاً دارای خون بسیار محدودی هستند و آنها را مستعد نکروز آواسکولار (مرگ استخوانی در اثر کمبود خون) میکند که درمان آن بسیار دشوار است.
استخوان های نامنظم
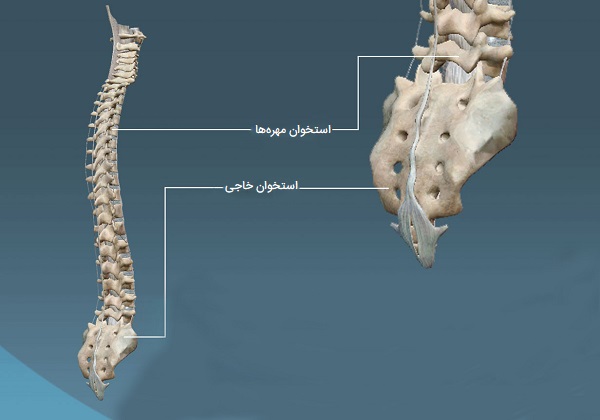
استخوانهای نامنظم از نظر شکل و ساختار متفاوت هستند و بنابراین در هیچ دسته دیگری (انواع استخوان مسطح، کوتاه، بلند یا کنجدی) قرار نمیگیرند. آنها اغلب شکل نسبتاً پیچیدهای دارند که به محافظت از اندامهای داخلی کمک میکند. به عنوان مثال، مهرهها، استخوانهای نامنظم ستون فقرات، از نخاع محافظت میکنند. انواع استخوانهای نامنظم لگن (پوبیس، ایلیوم و ایسکیوم) از اندامهای موجود در حفره لگن محافظت میکنند.
انواع استخوان سازی
اصطلاحات «استخوانسازی» (Osteogenesis) و «تشکیل استخوان» (Ossification) اغلب به صورت مترادف برای نشان دادن روند تشکیل استخوان استفاده میشود. بخشهایی از اسکلت انسان در چند هفته اول پس از لقاح تشکیل میشود. در پایان هفته هشتم پس از لقاح، الگوی اسکلتی در غضروف و غشای بافت همبند تشکیل شده و استخوانسازی آغاز میشود. رشد انواع استخوان در دوران بزرگسالی ادامه دارد. حتی پس از به دست آوردن قد بالغ، رشد استخوان برای ترمیم شکستگیها و بازسازی برای مطابقت با تغییر سبک زندگی ادامه مییابد. دو نوع استخوانبندی وجود دارد: داخل غشایی و درون غضروفی (اندوکندرال).
استخوان سازی داخل غشایی
استخوانسازی داخل غشایی شامل جایگزینی غشاهای بافت همبند ورقه مانند با بافت استخوانی است. انواع استخوانهایی که به این ترتیب تشکیل میشوند، «استخوانهای درون غشایی» (Intramembranous Bones) نامیده میشوند. در طی استخوانسازی داخل غشایی، استخوان فشرده و اسفنجی مستقیماً از ورقههای بافت همبند مزانشیمی (تمایز نشده) ایجاد میشود.
استخوانهای صاف صورت، بیشتر استخوانهای جمجمه و ترقوه از طریق استخوانسازی داخل غشایی تشکیل میشوند. این فرآیند زمانی آغاز میشود که سلولهای مزانشیمی در اسکلت جنینی با هم جمع شده و شروع به تمایز به سلولهای تخصصی میکنند. برخی از این سلولها به مویرگها تمایز مییابند، در حالی که برخی دیگر به سلولهای استخوانی و سپس استئوبلاست تبدیل میشوند. اگرچه آنها در نهایت با تشکیل بافت استخوانی پخش میشوند، استئوبلاستهای اولیه در خوشهای به نام مرکز استخوانسازی ظاهر میشوند.
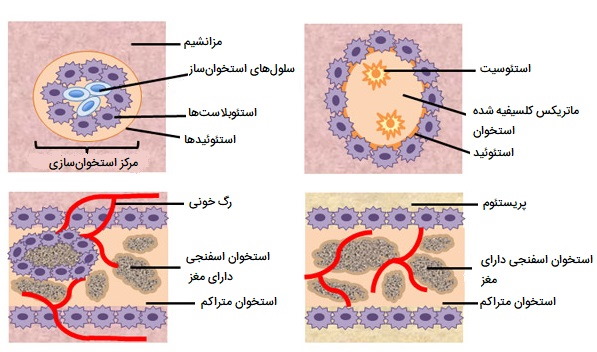
استئوبلاستها ماتریکس استئوئیدی و کلسیفیه نشده ترشح میکنند که در عرض چند روز با رسوب نمکهای معدنی روی آن کلسیفیه (سخت) میشود و در نتیجه استئوبلاستها را درون آن به دام میاندازد. هنگامی که استئوبلاستها به دام افتادند به استئوسیت تبدیل میشوند. همانطور که استئوبلاستها به استئوسیت تبدیل میشوند، سلولهای استخوانی در بافت همبند اطراف به استئوبلاستهای جدید تمایز مییابند. استوئید (ماتریکس استخوان غیر معدنی) ترشح شده در اطراف مویرگها منجر به ماتریکس ترابکولار (اسفنجی) میشود، در حالی که استئوبلاستهای سطح استخوان اسفنجی به پریوستوم (پوشش استخوان) تبدیل میشوند. استخوان ترابکولار رگهای خونی مجاور را جمع میکند که در نهایت به مغز قرمز متراکم میشود.
استخوانسازی داخل غشایی در دوران رشد جنین در رحم شروع میشود و تا نوجوانی ادامه مییابد. در بدو تولد، جمجمه و ترقوه به طور کامل استخوانبندی نشده و بخیههای جمجمه بسته نمیشوند. این ترتیب اجازه میدهد تا جمجمه و شانهها در طول عبور از کانال زایمان تغییر شکل دهند. آخرین استخوانهایی که از طریق استخوانسازی داخلغشایی استخوانی میشوند، استخوانهای صاف صورت هستند که در پایان جهش رشد نوجوانان به اندازه بزرگسالی خود میرسند.
استخوان سازی اندوکندرال
در «استخوانسازی اندوکندرال» (Endochondral Ossification)، استخوان با جایگزینی غضروف هیالین رشد میکند. غضروف تبدیل به استخوان نمیشود. در عوض، غضروف به عنوان الگویی برای جایگزینی کامل با استخوان جدید عمل میکند. استخوانسازی درون غشایی بسیار بیشتر از استخوانسازی اندوکندرال طول میکشد. استخوانهای قاعده جمجمه و استخوانهای بلند از طریق استخوانسازی اندوکندرال تشکیل میشوند. به عنوان مثال، در یک استخوان بلند، در حدود ۶ تا ۸ هفته پس از لقاح، برخی از سلولهای مزانشیمی به غضروفها (سلولهای غضروفی) تمایز مییابند که پیشساز اسکلتی غضروفی استخوانها را تشکیل میدهند. کمی بعد، پریکندریوم، غشایی که غضروف را میپوشاند، ظاهر میشود.
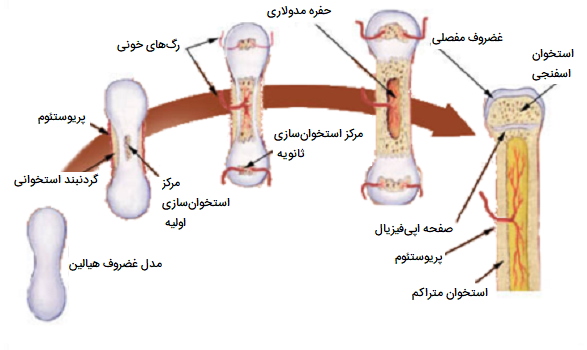
با تولید ماتریکس بیشتر، سلولهای غضروفی در مرکز مدل غضروفی بزرگ میشوند. همانطور که ماتریکس کلسیفیه میشود، مواد مغذی دیگر نمیتوانند به سلولهای غضروفی برسند. این منجر به مرگ آنها و متلاشی شدن غضروف اطراف میشود. عروق خونی به فضاهای حاصل حمله میکنند و نه تنها حفرهها را بزرگ میکنند بلکه سلولهای استخوانی را نیز با خود حمل میکنند که بسیاری از آنها تبدیل به استئوبلاست میشوند. این فضاهای در حال بزرگ شدن در نهایت با هم ترکیب شده و به حفره مدولاری تبدیل میشوند.
در حالی که این تغییرات عمیق رخ میدهد، کندروسیتها و غضروفها در انتهای استخوان به رشد خود ادامه میدهند (اپیفیزهای آینده)، که همزمان با جایگزینی غضروف در دیافیز، طول استخوان را افزایش میدهد. تا زمانی که اسکلت جنین به طور کامل تشکیل شود، غضروف فقط در سطح مفصل به عنوان غضروف مفصلی و بین دیافیز و اپیفیز به عنوان صفحه اپیفیزیال باقی میماند، که دومی مسئول رشد طولی استخوان است. پس از تولد، همین توالی رویدادها (معدنیسازی ماتریکس، مرگ سلولهای غضروفی، حمله به رگهای خونی از پریوستوم، و کاشت سلولهای استخوانی که تبدیل به استئوبلاست میشوند) در نواحی اپیفیزیال رخ میدهد و هر یک از این مراکز فعالیت به عنوان یک مرکز استخوانسازی ثانویه نامیده میشود.
رشد طولی استخوان چگونه است؟
صفحه اپیفیزیال ناحیه رشد در یک استخوان بلند است. این بخش لایهای از غضروف هیالین است که در آن استخوانسازی در استخوانهای نابالغ رخ میدهد. در سمت اپیفیزیال یا صفحه اپیفیزیال، غضروف تشکیل میشود. در سمت دیافیز، غضروف، استخوانی شده و دیافیز در طول رشد میکند. صفحه اپیفیزیال از چهار ناحیه سلولی و فعال تشکیل شده است. منطقه ذخیره نزدیکترین ناحیه به انتهای اپیفیزیال صفحه است و حاوی سلولهای کندروسیت کوچک در ماتریکس است. این کندروسیتها در رشد استخوان شرکت نمیکنند اما صفحه اپیفیزیال را به بافت استخوانی اپیفیز محکم میکنند.
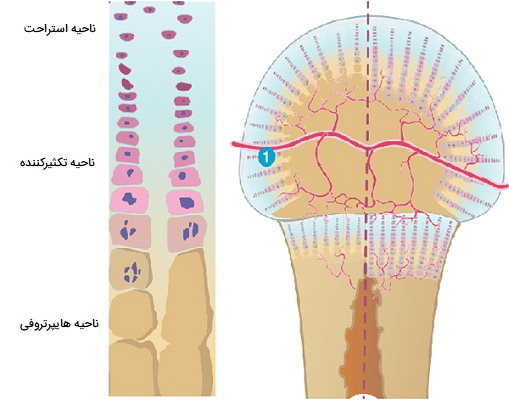
«منطقه تکثیرکننده» (The proliferative zone) لایه بعدی به سمت دیافیز است و حاوی تودههای غضروفی کمی بزرگتر است. کندروسیتهای جدید (از طریق میتوز) میسازد تا جایگزین آنهایی شوند که در انتهای دیافیز صفحهای میمیرند. کندروسیتها در لایه بعدی، یعنی ناحیه بلوغ و هایپرتروفی، مسنتر و بزرگتر از آنهایی هستند که در ناحیه تکثیرکننده هستند. سلولهای بالغتر نزدیکتر به انتهای دیافیز صفحهای قرار دارند. رشد طولی استخوان نتیجه تقسیم سلولی در ناحیه پرولیفراتیو و بلوغ سلولها در ناحیه بلوغ و هایپرتروفی است.
اکثر سلولهای غضروفی در ناحیه ماتریکس کلسیفیه، نزدیکترین ناحیه به دیافیز، مردهاند زیرا ماتریکس اطراف آنها کلسیفیه شده است. مویرگها و استئوبلاستها از دیافیز به این ناحیه نفوذ میکنند و استئوبلاستها بافت استخوانی را روی غضروف کلسیفیه باقیمانده ترشح میکنند. بنابراین، منطقه ماتریکس کلسیفیه صفحه اپیفیزیال را به دیافیز متصل میکند. زمانی که بافت استخوانی به دیافیز اضافه میشود، استخوان رشد میکند. رشد استخوانها تا اوایل بزرگسالی ادامه مییابد. سرعت رشد توسط هورمونها کنترل میشود.
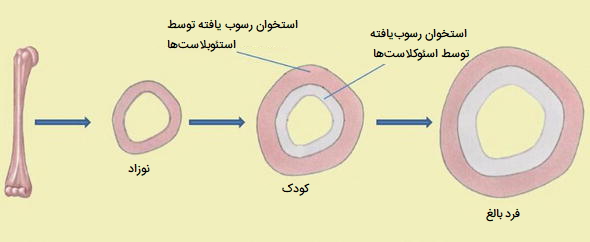
رشد قطری استخوان ها
در حالی که طول استخوانها زیاد میشود، قطر آنها نیز افزایش مییابد. رشد قطری میتواند حتی پس از توقف رشد طولی ادامه یابد. به این «رشد ظاهری» (Appositional Growth) میگویند. استئوکلاستها استخوان قدیمی که حفره مدولاری را میپوشاند جذب میکنند، در حالی که استئوبلاستها از طریق استخوانسازی داخل غشایی، بافت استخوانی جدیدی را در زیر پوشش استخوان تولید میکنند. فرسایش استخوان قدیمی در امتداد حفره مدولاری و رسوب استخوان جدید در زیر پریوستوم نه تنها قطر دیافیز را افزایش میدهد بلکه قطر حفره مدولاری را نیز افزایش میدهد. به این فرآیند مدلسازی میگویند.
بخش های مختلف اسکلت
اسکلت انسان بالغ معمولاً از ۲۰۶ استخوان تشکیل شده است. این استخوانها را میتوان به دو بخش تقسیم کرد: «اسکلت محوری» (Axial skeleton) و «اسکلت آپندیکولار» (Appendicular skeleton). ۸۰ استخوان اسکلت محوری، محور عمودی بدن را تشکیل میدهند. اسکلت آپاندیکولار از ۱۲۶ استخوان تشکیل شده و شامل زائدههای آزاد و اتصالات آنها به اسکلت محوری است. زائدههای آزاد اندامهای فوقانی و تحتانی یا اندامها و ضمائم آنها است که به آنها کمربند میگویند.
مثالهایی از ۲۰۶ استخوان بدن عبارتند از:
- ۸۰ استخوان «محوری» (Axial). این استخوانها شامل سر، صورت، هیوئید، شنوایی، تنه، دندهها و جناغ است.
- ۱۲۶ استخوان «زائدهای» (Appendicular). این موارد شامل بازوها، شانهها، مچ دست، دستها، ساق پا، باسن، مچ پا و کف پا میشود.
استخوانهای نامگذاری شده بدن در زیر بر اساس دستهبندی فهرست شدهاند.
انواع استخوان های محوری
این استخوانها در محور عمودی بدن برای محافظت از مغز، نخاع، قلب و ریهها عمل میکند. همچنین به عنوان محل اتصال برای عضلاتی که سر، گردن و پشت را حرکت میدهند و برای انواع عضلاتی که در سرتاسر مفاصل شانه و ران عمل میکنند تا اندامهای مربوطه خود را حرکت دهند، عمل میکند. اسکلت محوری انسان بالغ از ۸۰ استخوان شامل جمجمه، ستون مهرهها و قفس سینه تشکیل شده است.
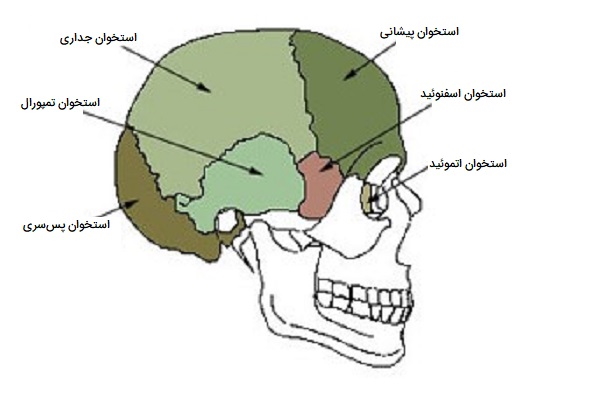
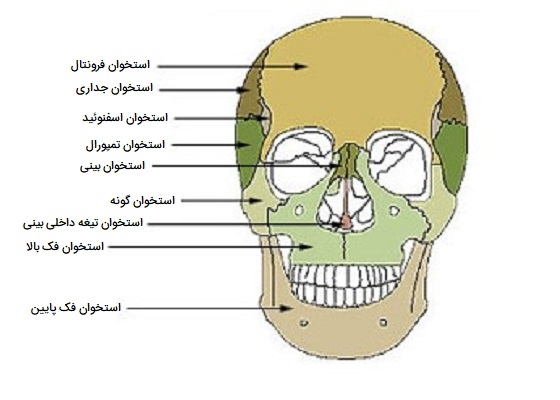
- جمجمه از ۲۲ استخوان تشکیل شده است. همچنین هفت استخوان اضافی، از جمله استخوان هیوئید و استخوانچههای گوش انسان (سه استخوان کوچک در هر گوش میانی یافت میشود) با سر مرتبط است. استخوانهای مربوط به سر و صورت شامل موارد زیر هستند:
- «استخوان جداری» (Parietal) ۲ عدد در هر طرف
- «استخوان تمپورال» (Temporal) ۲ عدد در هر طرف
- «استخوان پیشانی» (Frontal) ۱ عدد
- «استخوان پسسری» (Occipital) ۱ عدد
- «استخوان اتموئید» (Ethmoid) ۱ عدد
- «استخوان اسفنوئید» (Sphenoid) ۱ عدد
- استخوانهای صورت شامل موارد زیر هستند:
- «استخوان فک بالایی» (Maxilla) ۲ عدد در هر طرف
- «استخوانهای گونه» (Zygomatic) ۲ عدد در هر طرف
- «استخوان فک پایینی» (Mandible) ۱ عدد
- «استخوان بینی» (Nasal) ۲ عدد در هر طرف
- «استخوان پلاتین» (Platine) ۲ عدد در هر طرف
- «استخوان پایین بینی» (Inferior nasal concha) ۲ عدد در هر طرف
- «استخوان اشکی چشم انسان» (Lacrimal) ۲ عدد در هر طرف
- «استخوان تیغه داخلی بینی» (Vomer) ۱ عدد
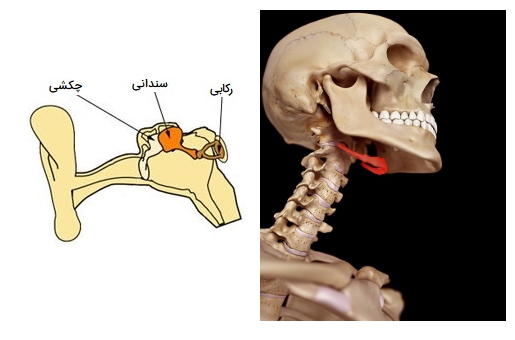
- استخوانچههای شنوایی شامل موارد زیر هستند:
- «استخوان چکشی» (Malleus) ۲ عدد در هر طرف
- «استخوان سندانی» (Incus) ۲ عدد در هر طرف
- «استخوان رکابی» (Stapes) ۲ عدد در هر طرف
- استخوان هیوئید
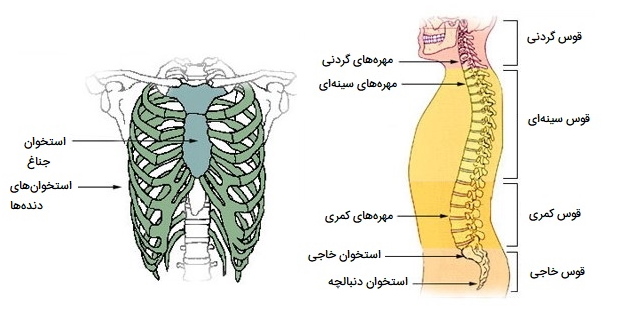
- استخوانهای ستون فقرات شامل موارد زیر هستند:
- «مهرههای گردنی» (Cervical vertebrae) ۷ عدد
- «مهره های سینهای» (Thoracic vertebrae) ۱۲ عدد
- «مهره های کمری» (Lumbar vertebrae) ۵ عدد
- «استخوان خاجی» (Sacrum) ۱ عدد
- «دنبالچه» (Coccyx) ۱ عدد
- استخوانهای قفسه سینه به جز ستون فقرات سینهای:
- «استخوان جناغ سینه» (Sternum) ۱ عدد
- «دندهها» (Ribs) ۲۴ عدد
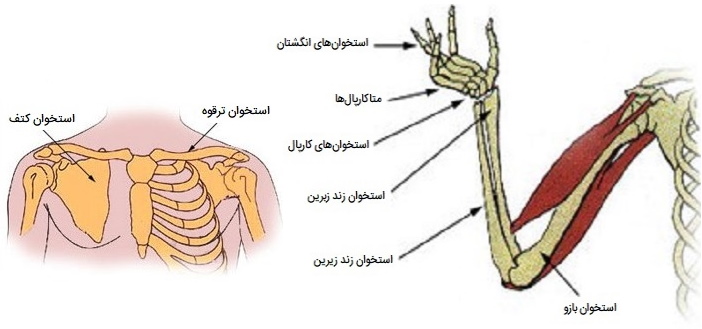
انواع استخوان های اپندیکولار
همانطور که گفته شد اسکلت آپاندیکولار شامل تمام استخوانهای اندام فوقانی و تحتانی به علاوه استخوانهایی است که هر اندام را به اسکلت محوری متصل میکند. تعداد این استخوانها در یک فرد بالغ ۱۲۶ عدد است که در ادامه به آنها میپردازیم.
- استخوانهای احاطه کننده سینهای:
- «استخوان ترقوه» (Clavicle) ۲ عدد در هر طرف
- «استخوان کتف» (Scapula) ۲ عدد در هر طرف
- استخوانهای اندام فوقانی:
- «استخوان بازو» (Humerus) ۲ عدد در هر طرف
- «استخوان زند زبرین» (Radius) ۲ عدد در هر طرف
- «استخوان زند زیرین» (Ulna) ۲ عدد در هر طرف
- «استخوانهای کارپال» (Carpals) ۱۶ عدد
- «استخوانهای متاکارپال» (Metacarpals) ۱۰ عدد
- «استخوانهای بند انگشت» (Phalanges) ۲۸ عدد
- انواع استخوانهای اندام تحتانی در ادامه نام برده شدهاند:
- «استخوانهای کوکسال» (Coxal)، یا لگنی (2)
- «استخوان ران» (Femur) ۲ عدد در هر طرف
- «استخوان درشتنی» (Tibia) ۲ عدد در هر طرف
- «استخوان نازکنی» (Fibula) ۲ عدد در هر طرف
- «استخوان کشکک» (Patella) ۲ عدد در هر طرف
- «استخوانهای قوزک پا» (Tarsals) ۱۴ عدد
- «استخوانهای متاتارسال» (Metatarsals) ۱۰ عدد
- «استخوانهای بند انگشتان پا» (Phalanges) ۲۸ عدد
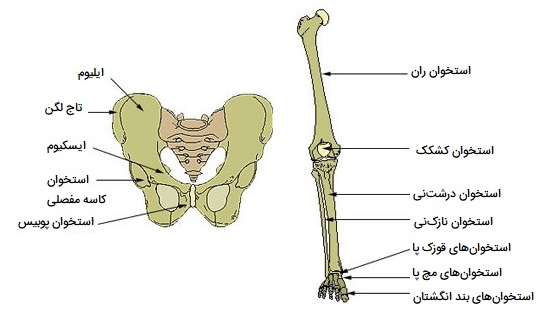
شکستگی استخوان چگونه است؟
«شکستگی» (Fracture) به حالت یک استخوان شکسته گفته میشود. چه پزشک آن را در موقعیت آناتومیک خود تنظیم مجدد کند یا نکند، استخوان بهبود مییابد. اگر استخوان به درستی تنظیم مجدد نشود، روند بهبود، استخوان را در وضعیت تغییر شکل نگه میدارد. جااندازی باز نیاز به جراحی برای آشکار شدن شکستگی و تنظیم مجدد استخوان دارد. در حالی که برخی از شکستگیها می توانند جزئی باشند، برخی دیگر کاملاً شدید هستند و منجر به عوارض جدی میشوند. به عنوان مثال، شکستگی دیافیز استخوان ران پتانسیل انتشار سلولهای چربی را در گردش خون دارد. اینها میتوانند در بسترهای مویرگی ریهها قرار گیرند و منجر به ناراحتی تنفسی و در صورت عدم درمان سریع، مرگ شوند.
انواع شکستگی
شکستگیها بر اساس پیچیدگی، مکان و سایر ویژگیها طبقهبندی میشوند. جدول زیر حالات رایج شکستگیهای انواع استخوان را نشان میدهد. برخی از شکستگیها ممکن است با استفاده از بیش از یک اصطلاح توصیف شوند، زیرا ممکن است ویژگیهای بیش از یک نوع را داشته باشند (به عنوان مثال، شکستگی عرضی باز).
| نوع شکستگی | توضیحات |
| شکستگی «عرضی» (Transverse) | مستقیماً در طول محور طولانی استخوان رخ میدهد. |
| شکستگی «مایل» (Oblique) | در زاویهای رخ میدهد که ۹۰ درجه نیست. |
| شکستگی «مارپیچ» (Spiral) | بخشهای استخوانی در نتیجه یک حرکت پیچشی از هم جدا میشوند. |
| شکستگی «خرد شده» (Comminuted) | چندین شکست باعث ایجاد قطعات کوچک زیادی بین دو بخش بزرگ میشود. |
| شکستگی «تحت فشار» (Impacted) | یک قطعه معمولاً در نتیجه فشردهسازی به سمت قطعه دیگر رانده میشود. |
| شکستگی «ترکهتری» (Green stick) | شکستگی جزئی که در آن فقط یک طرف استخوان شکسته است. |
| شکستگی «باز یا مرکب» (Open or compound) | شکستگی که در آن حداقل یک انتهای استخوان شکسته از طریق پوست پاره میشود. خطر عفونت بالایی دارد. |
| شکستگی «بسته یا ساده» (Closed or simple) | شکستگی که در آن پوست، دستنخورده باقی میماند. |
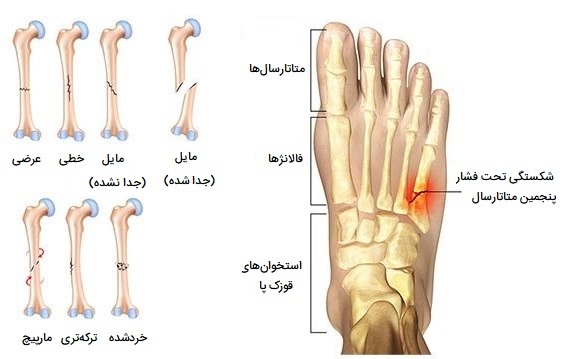
بازسازی و ترمیم استخوان چگونه است؟
فرآیندی که در آن ماتریکس در یک سطح از استخوان جذب میشود و روی سطح دیگری رسوب میکند، به عنوان «مدلسازی مجدد» (Remodeling) استخوان شناخته میشود. مدلسازی در درجه اول در طول رشد استخوان صورت میگیرد. با این حال، در زندگی بزرگسالی، استخوان تحت بازسازی قرار میگیرد. در این فرایند که در آن تحلیل استخوان قدیمی یا آسیبدیده در همان سطحی که استئوبلاستها استخوان جدید تولید میکنند انجام میشود تا جایگزین آن، استخوان جدید و سالم قرار گیرد. حتی بدون آسیب یا ورزش، سالانه حدود ۵ تا ۱۰ درصد از اسکلت فقط با از بین بردن استخوان قدیمی و تجدید آن با استخوان تازه بازسازی میشود.
ترمیم استخوان
هنگامی که یک استخوان میشکند، خون از هر رگ پارهشده در اثر شکستگی جریان مییابد. این عروق میتوانند در پوشش استخوان، استئونها یا حفره مدولاری باشند. خون شروع به لخته شدن میکند و حدود شش تا هشت ساعت پس از شکستگی، خون لخته شده یک هماتوم شکستگی ایجاد میکند. اختلال در جریان خون به استخوان منجر به مرگ سلولهای استخوانی اطراف شکستگی میشود. در عرض ۴۸ ساعت پس از شکستگی، سلولهای غضروفی از اندوستئوم یک پینه داخلی ایجاد میکنند. با ترشح یک ماتریکس غضروفی رشتهای بین دو انتهای استخوان شکسته، در حالی که غضروفها و استئوبلاستها یک کالوس خارجی از غضروف هیالین و استخوان را به ترتیب در اطراف قسمت بیرونی استخوان ایجاد میکنند. این حالت باعث تثبیت شکستگی میشود.
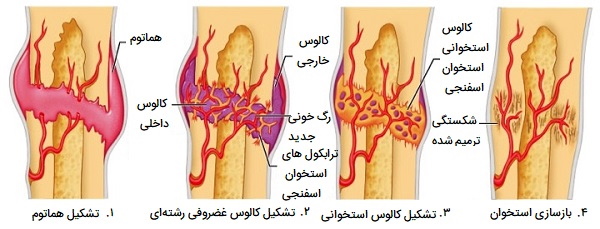
در طی چند هفته آینده، استئوکلاستها استخوان مرده را جذب میکنند. سلولهای استخوانی فعالشده، تقسیم میشوند و به استئوبلاستها «تمایز» مییابند. غضروف در کالوسها با استخوان ترابکولار از طریق استخوانسازی داخل غضروفی جایگزین میشود. در نهایت، کالوس داخلی و خارجی با هم متحد میشوند، استخوان فشرده جایگزین استخوان اسفنجی در حاشیه بیرونی شکستگی شده و بهبودی کامل میشود. ممکن است یک تورم خفیف در سطح خارجی استخوان باقی بماند، اما اغلب، آن ناحیه تحت بازسازی قرار میگیرد) و هیچ شواهد خارجی از شکستگی باقی نمیماند.
انواع نشانه های استخوان ها
«نشانههای استخوانی» (Bone Markings) برآمدگیها و فرورفتگیهایی هستند که روی انواع استخوانها یافت میشوند و به ما کمک میکنند تا مکان سایر ساختارهای بدن مانند ماهیچهها را شناسایی کنیم. اهمیت آنها زمانی آشکار میشود که به این ترتیب ما سعی میکنیم شکل استخوان را توصیف کنیم یا بفهمیم که عضلات، رباطها و سایر ساختارها چگونه روی انواع استخوان تأثیر میگذارند و بالعکس.
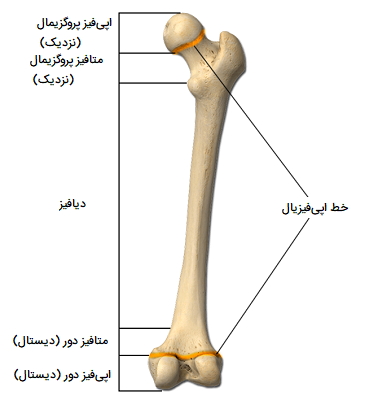
بخش های یک استخوان بلند
درک ترکیب و ساختار اساسی یک استخوان مهم است، زیرا در هنگام توصیف مکان نشانههای استخوانی، یک نقطه مرجع ارائه میدهد. انواع استخوانهای بلند از چهار قسمت مجزا تشکیل شدهاند: سر (اپیفیز)، گردن (متافیز)، بدن (دیافیز) و سطح مفصلی. در ادامه هر کدام را بیشتر توضیح میدهیم.
- سر یا اپیفیز استخوان به قسمت گردی که در دو انتهای استخوان یافت میشود اشاره دارد.
- گردن یا متافیز پهنترین قسمت یک استخوان بلند است.
- بدن یا دیافیز به شفت مرکزی که بین انتهای پروگزیمال و دیستال استخوان قرار دارد، اشاره میکند.
- سطح مفصلی (میتواند بیش از یک باشد) ناحیهای از استخوان است که در مجاورت استخوانهای همسایه قرار دارد.
انواع برجستگی های استخوان
نواحی استخوانی که بالای سطح استخوان بیرون میزند را میتوان در سطح جهانی به عنوان برجستگی نامید. آنها نقاط اتصال تاندونها و رباطها هستند و شکل و اندازه آنها نشاندهنده نیروی اعمالشده از طریق اتصال به انواع استخوان است. در زیر، انواع مختلف برآمدگیهای استخوانی در این دسته را بررسی میکنیم.
- «کوندیل» (Condyle): کوندیلها دستگیرههای گردی هستند که با استخوانهای دیگر ارتباط برقرار میکنند. آنها اغلب از سطح مفصلی حمایت ساختاری کرده و به جذب نیروی وارد شده به مفصل کمک میکنند. کوندیل جانبی استخوان ران یک نمونه است که به راحتی در زانو قابل لمس است.
- «اپیکوندیل» (Epicondyle): اپیکوندیل یک ناحیه استخوانی روی کندیل یا بالای کندیل است. عمدتاً به عنوان ناحیهای برای اتصال ماهیچه یا رباط عمل میکند. مثال: اپیکوندیل داخلی استخوان بازو.
- «زائده» (Process): یک زائده یا فرآیند یک برآمدگی استخوانی بیرونزده از یک استخوان بزرگتر است. یک مثال خوب فرآیند ماستوئید است که به راحتی از پشت گوش قابل لمس است و بسیاری از عضلات سر به آن متصل هستند.
- «برآمدگی» (Protuberance): برآمدگیها، مشابه فرآیندها، قسمتهای متورم، برآمده یا بیرونزده استخوان هستند. برآمدگی اکسیپیتال خارجی یک مثال است. از خط وسط سطح خارجی بیرون زده و از پشت سر قابل لمس است.
- «توبرکل و توبروزیتی» (Tubercle vs tuberosity): توبرکلها و توبروزیتها ساختارهای متفاوتی هستند که اغلب با هم اشتباه گرفته میشوند. توبرکل یک برجستگی گرد کوچک است که اغلب محل اتصال تاندون یا رباط است مانند توبرکل ادکتور استخوان ران. توبروزیتی بزرگتر است، در اشکال مختلف یافت میشود و اغلب در بافت خشن است. توبروزیت اولنار یک مثال است. هم توبرکلها و هم توبروزیتها اغلب نزدیک به محل اتصال تاندون یا رباط یافت میشوند.
- «تروکانتر» (Trochanter): این نشانه فقط در استخوان ران وجود دارد و به فرآیند بسیار بزرگ، صاف و نامنظم استخوان ران اشاره دارد که به عنوان نقطه اتصال عضلات و رباطها عمل میکند. روی استخوان ران یک تروکانتر بزرگتر و یک تروکانتر کمتر برجسته وجود دارد.
- «خار» (Spine):خار استخوانی یا فرآیند خاردار یک برآمدگی تیز و باریک از استخوان است که برای اتصال ماهیچهها یا رباطها مفید است. مثال: خار استخوان اسفنوئید.
- «شیار» (Linea): اصطلاح شیار به یک اثر ظریف، طولانی و باریک اشاره دارد که خود را از نظر ارتفاع، رنگ یا بافت از بافتهای اطراف متمایز میکند. شیار آسپر استخوان ران یک مثال است. در سطح خلفی یافت میشود و از لبهای داخلی و جانبی تشکیل شده است که در انتهای فوقانی و تحتانی آن واگرا میشوند.
- «فاست استخوان» (Facet): فاست یک ناحیه صاف و مسطح از استخوان است که به عنوان یک سطح مفصلی عمل میکند. مثال: وجه آکرومیال ترقوه.
- «تاجها و برآمدگیها» (Crests and ridges): تاجها را میتوان به عنوان لبههای برجسته استخوان توصیف کرد. آنها ضخامت متوسطی دارند و اغلب در محلهایی یافت میشوند که بافت همبند ماهیچه و استخوان را به هم متصل میکند.
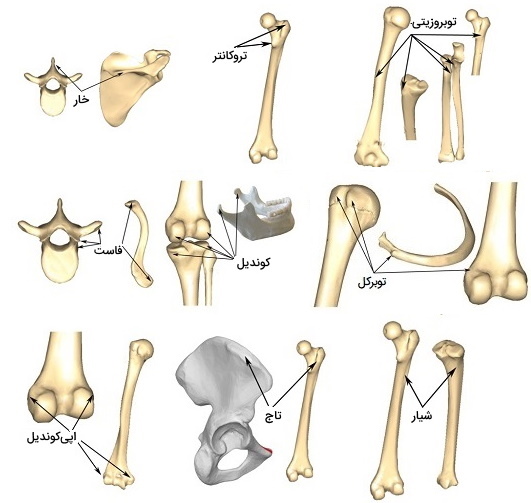
انواع فرورفتگی ها و حفرات استخوانی
علاوه بر برجستگیها، چندین علامت استخوان در دسته فرورفتگیها و منافذ قرار میگیرند. نشانههای استخوانی در این دسته گودیها، کانالها و سوراخهایی را تشکیل میدهند که اعصاب، عروق، تاندونها و ماهیچهها را در خود جای میدهند. در زیر به بررسی چند نمونه میپردازیم.
فورامن و شکاف
فورامنها سوراخها یا روزنههایی در استخوان هستند که معمولاً اعصاب و رگهای خونی از آن عبور میکنند. فورامن ژوگولار نمونهای است که سینوس پتروزال تحتانی، سینوس سیگموئید، گلوفارنکس، واگ و اعصاب جانبی از آن عبور میکند. «شکافها» (Fissure)، شیارها یا فرورفتگیهای باز در استخوان هستند که اغلب اعصاب و رگهای خونی را در خود جای میدهند. به عنوان مثال میتوان شکاف اوربیتال تحتانی را مثال زد. این شکاف کف را از دیواره جانبی جدا میکند و به ساختارهایی مانند عصب زیگوماتیک و شاخههای مداری گانگلیون Pterygopalatine میدهد.
مئاتوس
«مئاتوس» (Meatus) یک کانال لولهمانند کوتاه است که به داخل انواع استخوان کشیده میشود. میتواند عبور و محافظت از اعصاب و عروق را فراهم کند. به عنوان مثال مئاتوس آکوستیک خارجی، به عنوان کانال گوش شناخته میشود، که گوش میانی و خارجی را به هم متصل میکند.
فوسا و فووئا
«فوسا» (Fossa) یک فرورفتگی در سطح استخوان است که اغلب پهن و کمعمق است. ممکن است از ساختارهای مغز پشتیبانی کند یا استخوان مفصلی دیگری دریافت کند. فوسا تمپورال یک مثال است. این یکی از بزرگترین نشانههای روی جمجمه است که به عنوان محل منشاء عضله تمپورال عمل میکند. «فووئا» (Fovea) به یک گودال یا فرورفتگی اشاره دارد شبیه به یک حفره، اما به طور کلی بسیار کوچکتر از آن. به عنوان مثال فووئا سر استخوانی است که در مرکز سر استخوان ران یافت میشود.
بریدگی و شیار
«بریدگیها» (Notches) را میتوان به عنوان فرورفتگی در لبه سازه، مانند یک شکاف، تعریف کرد. بریدگی کتف، که یک فرورفتگی عمیق و مشخص را در امتداد مرز فوقالضربی کتف ایجاد میکند، یک نمونه است. «شکاف» (Sulcus) یک شیار یا شکاف است که معمولاً مختص سطح مغز و همچنین در انواع استخوانها و سایر اندامها است. هنگامی که به استخوانها اشاره میشود، شیارها اغلب به عنوان Sulcus نامیده میشوند. شیارها اغلب طول اعصاب یا عروق را نشان میدهند و فضایی را برای جلوگیری از فشرده شدن عضلات اطراف یا نیروهای خارجی فراهم میکنند. یک مثال شیار سینوس عرضی است.
سینوس استخوانی
سینوس یک حفره یا فضای توخالی است. سینوسهای پارانازال، گروهی متشکل از چهار سینوس جفت و دو طرفه در حفره بینی، نمونهای قابل توجه هستند.
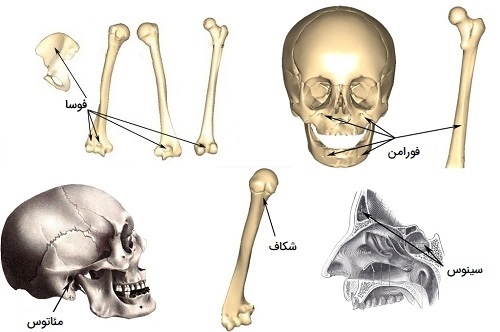
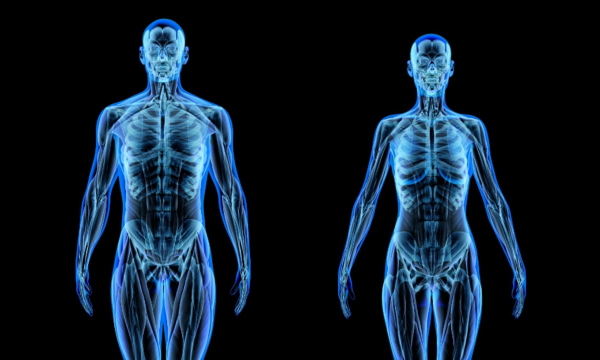
تفاوت انواع استخوان بندی در زنان و مردان
اندازه و استحکام استخوانها در اسکلت انسان بین جنسها متفاوت است. تفاوتهای ساختار استخوان از همان دوران کودکی شروع میشود. در اکثر جمعیتها، مردان دارای سطوح استخوانی و مفصلی بزرگتر و قویتر هستند و استخوانهای بیشتری در محلهای اتصال عضلانی دارند. با این حال، زنان به دلیل توانایی متمایز در حمل کودک و تجربه زایمان، لگن قویتری دارند. زنان اما در برابر برخی بیماریهای استخوانی مانند استئوآرتریت، پوکی استخوان و آرتریت التهابی آسیبپذیرتر هستند. برای اطلاع از تفاوتهای ساختار استخوان و خطر بیماری استخوان در مردان و زنان، ادامه مطلب را بخوانید.
تفاوت در رشد انواع استخوان ها
یکی از مهمترین تفاوتهای اسکلت مردانه و زنانه اندازه بدن و اندازه استخوان است. این تفاوتها در بدو تولد آشکار میشود و در دوران کودکی ادامه مییابد. با شروع بلوغ، تفاوتهای ساختار استخوانی بیشتر و مهمتر ظاهر میشود. بلوغ دوره تغییرات فیزیکی است که از طریق آن بدن کودک به یک بدن بالغ تبدیل میشود که قادر به تولید مثل است. الگوهای رشد انواع استخوان در دوران بلوغ در پسران با دختران متفاوت است. پسران قبل از بلوغ دو یا چند سال رشد دارند و یک جهش رشدی که در حدود چهار سال طول میکشد، در حالی که دختران یک دوره جهش رشد سه ساله دارند.
در دوران کودکی و نوجوانی، تشکیل انواع استخوان بیشتر از تحلیل آنها است. تحلیل استخوان فرآیندی است که در آن استئوکلاستها (سلولهای استخوانی که بافت استخوان را در طول رشد و بهبودی جذب میکنند) بافت استخوان را تجزیه کرده و مواد معدنی آزاد میکنند و در نتیجه کلسیم از انواع استخوانهای شما به جریان خون منتقل میشود. در اوایل دهه ۲۰، هر دو جنس به حداکثر توده استخوانی دست مییابند، این بیشترین مقدار توده استخوانی است که یک فرد میتواند به دست آورد.
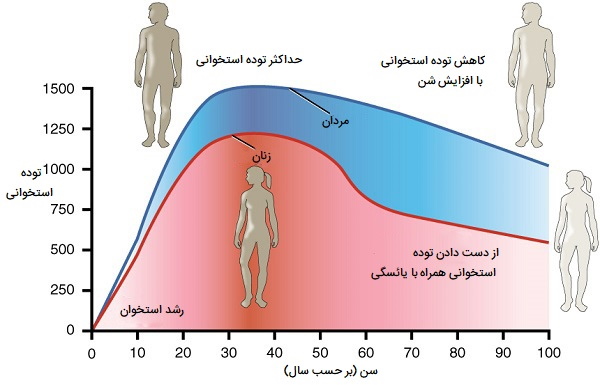
مقالهای در سال ۲۰۱۴ در مجله Endocrine Reviews در مورد یک مدل ریاضی با متغیرهای تجربی برای پیشبینی تأثیر اوج توده استخوانی، یائسگی، و از دست دادن استخوان مرتبط با افزایش سن در ایجاد پوکی استخوان، گزارشی منتشر کرد. وضعیتی که باعث میشود استخوانها ضعیف، شکننده و مستعد شکستگی شوند. مشخص شد که افزایش ۱۰ درصدی در اوج توده استخوانی، پوکی استخوان را تا ۱۳ سال به تاخیر میاندازد. این تجزیه و تحلیل نشان میدهد که حداکثر توده استخوانی بهدستآمده در نوجوانی مهمترین عامل برای پیشگیری از پوکی استخوان در مراحل بعدی زندگی است.
علت تفاوت توده استخوانی در زنان و مردان
حداکثر تفاوت توده استخوانی در پسران و دختران بیشتر توسط ژنتیک تعیین میشود. اما آنها همچنین میتوانند تحت تأثیر عوامل قابل تغییر مانند ورزش و رژیم غذایی منظم، از جمله مصرف منظم لبنیات، که منبع طبیعی کلسیم و ویتامین D هستند دو ماده مغذی حیاتی برای سلامت استخوانها، باشند. بیشتر دستاوردهای توده استخوانی که در نوجوانی حاصل میشود، به جای مواد معدنی استخوان، افزایش طول و اندازه انواع استخوان است. به همین دلیل است که شکستگیها در سنین نوجوانی شایعتر است. در این مدت، رشد توده استخوانی از طول استخوان عقب میماند و استخوان را به طور موقت ضعیف میکند.
اما به طور کلی پسران در مقایسه با دختران بیشتر در معرض خطر شکستگی قرار دارند. این خطر ارتباط زیادی با الگوهای رشد استخوان و تفاوتهای جنسیتی در فعالیت بدنی (به عنوان مثال ورزش) و ریسکپذیری دارد. یکی دیگر از ملاحظات رشد استخوان در پسران، تستوسترون (هورمون جنسی اصلی در مردان) است که به بهبود اندازه استخوان کمک میکند. از سوی دیگر، استروژن (هورمون جنسی اصلی در زنان) رشد استخوان را کاهش میدهد و در عین حال سطح مواد معدنی استخوان را تنظیم میکند.
تفاوت در تستوسترون و استروژن دلیلی منطقی برای این است که چرا پسران نسبت به دختران استخوانهای بزرگتری دارند و مقدار حداکثر توده استخوانی در آنها بالاتر است. این تفاوت هورمونی همچنین این مسئله را توضیح میدهد که چرا زنان بالغ بیشتر در معرض خطر شکستگی ناشی از اعمال هورمونها هستند تا آسیبهای ورزشی یا ریسکپذیری.
تفاوت های اسکلتی مردان و زنان
تفاوتهایی که در ساختار استخوان بین مردان و زنان وجود دارد اغلب برجسته است. به عنوان مثال، زنان کوتاهتر هستند و تفاوتهای قد وابسته به جنس در سراسر جهان رایج است. در سطح جهان و به صورت میانگین، زنان حدود ۱۲ سانتیمتر کوتاهتر از مردان هستند. علاوه بر تفاوت قد، مردان نسبت به زنان سر بزرگتر و دست و پاهای بلندتری دارند و این نسبت به اندازه بدن است. سایر تفاوتهای اسکلتی در مردان و زنان در جمجمه و در استخوانهای بلند، به ویژه استخوان ران و درشتنی است. در آرنجها، شانهها، انگشتان دست و استخوانهای ران نیز تفاوت وجود دارد.
زنان همچنین در مقایسه با مردان دارای لگن و تنه پهنتری هستند. در واقع، محققان میتوانند با اندازهگیری استخوانهای لگن به تنهایی تعیین کنند که آیا اسکلت متعلق به مرد است یا زن. شکل و اندازه لگن زنان به گونهای است که پتانسیل زایمان را دارد. به این صورت که پهنتر و طولانیتر است و توسط رباطهایی که در دوران بارداری شل میشوند به هم متصل میشوند تا به لگن اجازه گشاد شدن بدهد وگرنه لگن برای بارداری و زایمان خیلی باریک خواهد بود. علاوه بر این، نیمتنه زنان پهنتر است به طوری که بدن آنها میتواند اندامهای آنها را در دوران بارداری در خود جای دهد.
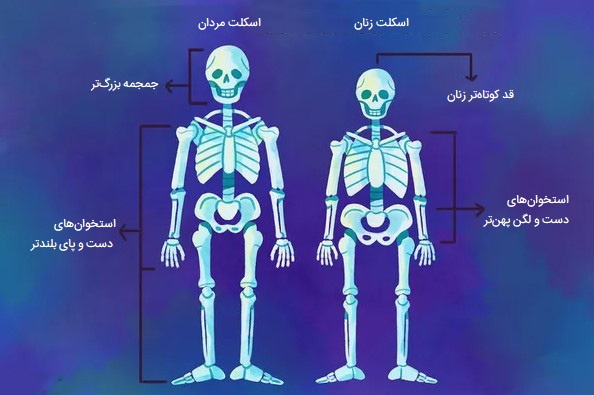
تفاوت استخوان های زنان و مردان در افزایش سن
پس از رسیدن به اوج توده استخوانی، هم مردان و هم زنان با افزایش سن شروع به از دست دادن بافت استخوانی میکنند. در زنان، از دست دادن استخوان مرتبط با افزایش سن از اوایل تا اواسط ۳۰ سالگی شروع میشود. این روند با کاهش سریع استروژن با ورود زنان به یائسگی تشدید میشود. از دست دادن تدریجی استخوان با افزایش سن غیرعادی نیست، اما زنان زمانی که شروع به از دست دادن استخوان میکنند، جوانتر هستند. علاوه بر این، استخوان را با سرعت بیشتری نسبت به مردان از دست میدهند. محققان همچنین بر این باورند که نشانگرهای خاص از دست دادن استخوان و تغییرات در پریوستوم (غشای فیبری که سطح استخوان را میپوشاند) ممکن است میزان از دست دادن استخوان بین دو جنس را توضیح دهد.
میزان از دست دادن استخوان در مردان در طول زندگی بسیار کمتر است و تحت تأثیر سطح استرادیول است. استرادیول شکلی از استروژن است که برای جنسیت مردانه ضروری است. یکی دیگر از عوامل موثر در کاهش سلامت استخوان زنان با افزایش سن، بارداری است. زیرا بارداری برای ساختن اسکلت جنین و در دوران شیردهی نیاز به کلسیم بدن زن را افزایش میدهد.
در طول بارداری، برخی از زنان تغییراتی را در تراکم استخوان خود تجربه میکنند نشان میدهد که توده استخوانی میتواند در طول بارداری بدتر شود. این تغییرات ممکن است با عواقب بلندمدت بالقوه در رشد اسکلتی عضلانی و کاهش توده استخوانی در مراحل بعدی زندگی، جنین را تحت تاثیر قرار دهد. برای جبران اثرات منفی از دست دادن کلسیم برای مادر و جنین در حال رشد، پزشکان مکملهای کلسیم و انواع ویتامین را برای مادران باردار تجویز میکنند.
تفاوت در خطر بیماری های استخوانی بین مردان و زنان
بیماریهای استخوانی که با افزایش سن به وجود میآیند شامل استئوپنی، پوکی استخوان و استئوآرتریت در زنان شایعتر است. علاوه بر این، آرتریت التهابی زنان را بیشتر از مردان تحت تاثیر قرار میدهد. و در حالی که آرتریت التهابی میتواند هر فردی را در هر سنی تحت تاثیر قرار دهد، اکثر زنان مبتلا به این بیماریها بین ۳۰ تا ۵۰ سال سن دارند.
استئوپنی و پوکی استخوان
استئوپنی زمانی رخ میدهد که فرد شروع به از دست دادن توده استخوانی میکند و استخوانها شروع به ضعیف شدن میکنند. علت این وضعیت از دست دادن کلسیم است که با افزایش سن میتواند شایع باشد. اما برای برخی افراد، این فرآیند بسیار سریعتر اتفاق میافتد و آنها را در معرض خطر پوکی استخوان قرار میدهد.
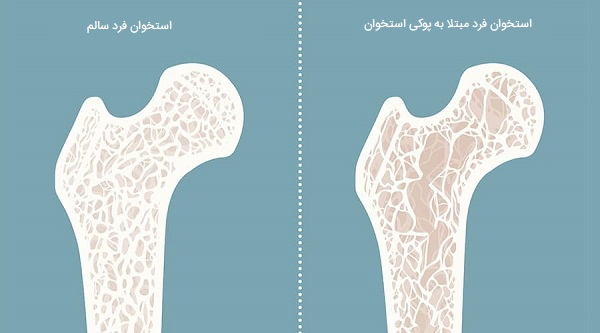
پوکی استخوان به مرور زمان باعث نازک شدن و ضعیف شدن استخوانها میشود و در مقابل شکستگی آسیبپذیر میشود. مانند استئوپنی، پوکی استخوان هم مردان و هم زنان را تحت تأثیر قرار میدهد. با این حال، تعداد زنانی که به استئوپنی، پوکی استخوان یا هر دو بیماری مبتلا میشوند، از نظر شیوع و شکستگیهای مرتبط با تراکم پایین استخوان، از مردان بیشتر است.
بر اساس یک بررسی در سال ۲۰۱۷ از مطالعات انجام شده در مجله تحقیقات پزشکی بالینی، پوکی استخوان در زنان ۵۰ ساله و بالاتر چهار برابر شایعتر است و پوکی استخوان در زنان دو برابر بیشتر از مردان هم سن آنها است. کمبود استروژن همچنین در ایجاد پوکی استخوان در زنان و در سنین پایینتر از مردان نقش دارد. بعد از ۵۰ سالگی، زنان به دلیل از دست دادن استخوان بیشتر از مردان دچار شکستگی خواهند شد، اما قبل از ۵۰ سالگی، مردان به دلیل فعالیتهای ورزشی و عوامل خطر بیشتر از زنان شکستگی دارند.
بر اساس گزارش بنیاد ملی پوکی استخوان، از هر ۴ مرد یک مرد دچار شکستگی استخوان میشود و سالانه حدود ۸۰۰۰۰ مرد در سراسر دنیا دچار شکستگی لگن میشوند. مردانی که دچار شکستگی لگن میشوند به دلیل مشکلاتی که بعد از استراحت رخ میدهد، مانند عفونت، احتمال مرگشان بیشتر است.
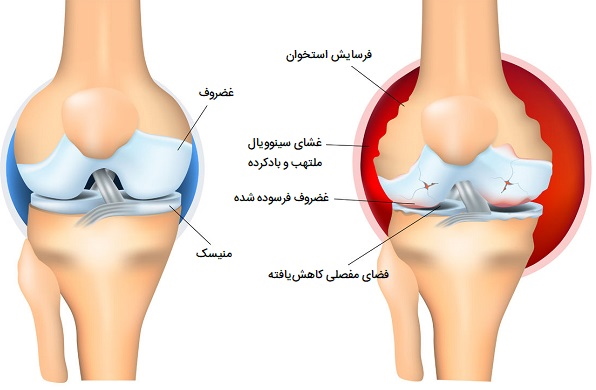
آرتروز
آرتروز یا استئوآرتریت (OA) در زنان مسن نسبت به مردان مسن شایعتر است، اما محققان واقعاً دلیل آن را نمیدانند. علاوه بر این، زنان در مقایسه با مردان احتمال درگیر شدن با آرتروز شدیدتری نسبت به مردان دارند. محققان حدس میزنند که زنان بیشتر به دلیل هورمونها و بیومکانیکها تحت تأثیر قرار میگیرند. از نظر هورمونی اعتقاد بر این است که، کاهش استروژن و تستوسترون در ایجاد استئوآرتریت در زنان نقش دارد. خطر استئوآرتریت در واقع بلافاصله پس از یائسگی افزایش مییابد.
از آنجایی که تستوسترون در تخمدانها تولید میشود، یائسگی به معنای کاهش سطح تستوسترون است. تستوسترون به طور کلی به ساخت ماهیچهها و تقویت آنها کمک میکند، بنابراین آنها بهتر میتوانند از استخوانها و مفاصل حمایت کنند. سطوح کاهشیافته بیشتر خطر ابتلا به استئوآرتریت را در زنان افزایش میدهد. ارتباط استئوآرتریت با بیومکانیک به عملکرد منحصر به فرد مفاصل زنان مرتبط است. باسن پهنتر، مفاصل انعطافپذیرتر، تحرک بیش از حد و اثرات زایمان، همگی در ایجاد استئوآرتریت و افزایش خطر ابتلا به این بیماری نقش دارند.
آرتریت التهابی
شرایط آرتریت التهابی در بیماریهای روماتیسمی مانند اسپوندیلیت آنکیلوزان، آرتریت پسوریاتیک و آرتریت روماتوئید (RA) مفاصل متعدد را تحت تأثیر قرار میدهند و به این دلیل ایجاد میشوند که سیستم ایمنی فرد بیش از حد فعال است و عملکرد نادرست دارد. شرایط آرتریت التهابی به عنوان بیماریهای خود ایمنی در نظر گرفته میشود و به دلیل ایجاد التهاب مزمن و مداوم که میتواند منجر به آسیب مفاصل و بافت در افراد مبتلا شود، شناخته شده است.
زنان بیشتر از مردان به آرتریت التهابی مبتلا میشوند. محققان فکر میکنند که این به هورمونهای جنسی و پاسخهای زنان به عفونتها، واکسیناسیونها و محرکهای محیطی مانند استرس، مسئولیتها و نحوه واکنش آنها به رویدادهای خارجی مرتبط است. سطوح بالای استروژن در زنان میتواند سیستم ایمنی بدن را مجبور به عملکرد نادرست کند و از طریق یک پاسخ نادرست به نام خودایمنی به بدن خود حمله کند. محققان همچنین میدانند که استروژن سلولهای B را افزایش میدهد سلولهایی که به دلیل ایجاد اختلال در عملکرد سیستم ایمنی شناخته میشوند.
علاوه بر این، استروژن میتواند تولید پروتئینهای التهابی خاصی را افزایش دهد که در شرایط عمومی و در سطوح متوسط با باکتریها، ویروسها و سایر مواد مضر مبارزه میکنند. ژنتیک ممکن است بتواند برخی از تفاوتهای خطر ابتلا به آرتریت التهابی را بین مردان و زنان توضیح دهد. مطالعهای که در سال ۲۰۱۲ در ژورنال Nature Genetics گزارش شد، نشان میدهد که کروموزومهای X در ایجاد بیماریهای خودایمنی نقش دارند و از آنجایی که زنان دارای دو کروموزوم X هستند پس خطر ابتلا به این نوع بیماریها در آنها دو برابر بیشتر از مردان است.







سلام خسته نباشید از عکس هاتون برای تحقیقم استفاده کردم در مدرسه پایه یازدهمم اشکال نداره؟
با سلام؛
برای استفاده از مطالب مجله فرادرس میتونید به شرایط استفاده در انتهای صفحه یا این لینک مراجعه کنید.
با تشکر از همراهی شما با مجله فرادرس
خیلی خوب بود ممنونم واقعا
متن مفیدی بود . در خصوص پوکی استخوان دنبال مطلبی بودم که کدام بافت بیشتر تخریب می شود ؟ فشرده یا اسفنجی ؟ متاسفانه جواب نگزففتم
عالی
با سلام؛
پوکی استخوان در تمام نقاط استخوان میتواند اتفاق بیافتد. بخش اسفنجی بالقوه دارای منافذ هستند در پوکی استخوان این منافذ بزرگتر میشوند و ممکن است شکستگی در این نقاط بیشتر اتفاق بیافتد.
با تشکر از همراهی شما با مجلعه فرادرس
عالی بود جامع و کاربردی سپاااااس