هپاتیت چیست؟ | تعریف، انواع، علل و علائم
هپاتیت یکی از بیماریهای التهابی کبد است که به طور معمول در اثر عفونت ویروسی ایجاد میشود اما دلایل دیگری هم برای ابتلا به آن وجود دارند. در ادامه به تعریف بیماری هپاتیت، انواع آن، علل ابتلا به هپاتیت، علائم و راههای تشخیص دقیق آن پرداختهایم.


تعریف بیماری هپاتیت
همانطور که گفته شد، هپاتیت، در اثر التهاب بافت کبدی ایجاد میشود. برخی افراد مبتلا هیچ علامتی ندارند در حالی که برخی دیگر دچار زردی پوست (Jaundice) و بافت ملتحمه چشم و بسیاری دیگر از علائم ظاهری میشوند.
انواع هپاتیت چه هستند؟
بیماری هپاتیت را میتوان از جنبههای مختلفی تقسیمبندی کرد که در ادامه توضیح دادهایم.
هپاتیت، از نظر شدت دو نوع دارد:
- هپاتیتِ حاد: طی ۶ ماه خود به خود بهبود پیدا میکند یا به هپاتیت مزمن تبدیل میشود.
- هپاتیتِ مزمن: بیش از ۶ ماه طول میکشد و ممکن است منجر به ایجاد اسکار در بافت کبد، نارسایی کبدی یا سرطان کبد شود.
هپاتیت، از نظر عامل ایجادکننده شامل دستههای زیر است:
- عفونت ویروسی: شایعترین عامل ایجاد هپاتیت است و به انواع زیر تقسیمبندی میشود:
- هپاتیت A
- هپاتیت B
- هپاتیت C
- هپاتیت D
- هپاتیت E
- انواع دیگر عفونت
- مصرف الکل
- سموم
- مصرف مواد مخدر
- استفاده از برخی داروها
- نقص خودایمنی
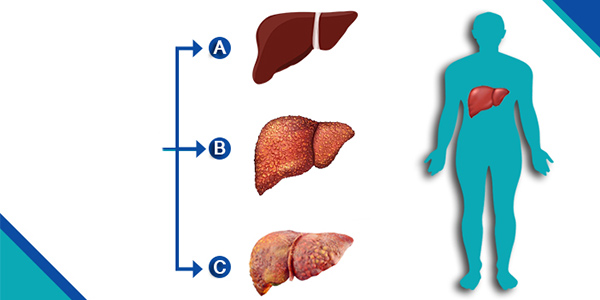
علائم هپاتیت چیست؟
هپاتیت، نشانههای متنوعی دارد اما ممکن است فرد مبتلا کاملا بدون علامت باشد. دو نوع هپاتیت حاد و مزمن از نظر شدت علائم و دوره بیماری با هم تفاوت دارند و با نشانههای متفاوتی همراه هستند.
علائم هپاتیت حاد
هپاتیت حاد معمولا به دلیل عفونت ویروسی ایجاد میشود و فازهای مشخصی دارد:
- در ابتدا علائم اختصاصی نیستند و شبیه به آنفولانزا به نظر میرسد که در بسیاری از عفونتهای حاد شایع هستند مانند خستگی مفرط، تهوع، استفراغ، کاهش اشتها، درد مفاصل و سردرد. تب در هپاتیت A و هپاتیت E شایع است. در مراحل نهایی این فاز، بیمار نشانههای مشکلات کبدی مانند تیره شدن ادرار و مدفوع قرمز مواجه دارد.
- ۱ الی ۲ هفته پس از آغاز مرحله قبل، زردی پوست و قسمتهای سفید چشم ایجاد میشوند و حدود ۴ هفته ادامه مییابند. علائم غیراختصاصی مرحله اول معمولا طی گذشت زمان از بین میروند اما کبد بزرگ میشود و فرد در قسمت بالا و سمت راست شکم درد و ناراحتی احساس میکند. ۱۰ تا ۲۰ درصد افراد نیز دچار بزرگی طحال و کاهش وزن میشوند.
- فاز بهبودی با کاهش علائم بالینی هپاتیت، پایداری علائم بزرگ شدن کبد و مقادیر بالای آنزیمهای کبدی همراه است. انتظار میرود که تمام موارد مبتلا به هپاتیت A و E پس از ۱ الی ۲ ماه بهبود یابند. بیشتر افراد مبتلا به هپاتیت B نیز خود به خود محدود میشوند و در ۳ الی ۴ ماه بهبود پیدا میکنند. موارد اندکی از هپاتیت C کامل درمان میشوند.
نشانههای هپاتیتِ ناشی از مواد مخدر و هپاتیتِ اتوایمیون میتوانند با تفاوتهای کم و بسیار شبیه به هپاتیتِ حاد ویروسی باشند.
علائم هپاتیت ناشی از مواد مخدر
این نوع از هپاتیت، با علائم سیستمیک واکنش حساسیتی همراه است:
- تب
- راشهای پوستی
- افزایش ائوزینوفیلهای خون (گروهی از گلبولهای سفید خون که در زمان واکنش به حساسیت، در بدن افزایش پیدا میکنند.)
- مهار فعالیت مغز استخوان
- سروزیت (التهاب غشای احشایی اطراف برخی اندامها)
علائم ﻫﭙﺎﺗﻴﺖ b ﺑﺮﻕ ﺁسا
ﻫﭙﺎﺗﻴﺖ B ﺑﺮﻕ ﺁﺳﺎ (Fulminant) نوع نادر و کشندهای از هپاتیتِ حاد است که در برخی مبتلایان به هپاتیت B ،D و E و هپاتیتِ ناشی از مواد مخدر و اتوایمیون مشاهده میشود. علاوه بر علائم هپاتیتِ حاد، مبتلایان نشانههای اختلال در انعقاد خون مانند کبودی، خونریزیهای مکرر و انسفالوپاتی شامل علائم گیجی و خوابآلودگی را نیز بروز میدهند. مرگ و میر ناشی از این نوع هپاتیت، به طور معمول نتیجه عوارض مختلفی از جمله اِدِم مغزی، خونریزی دستگاه گوارش، سپسیس (عفونت خون)، نارسایی سیستم تنفسی یا نارسایی کلیه است.
علائم هپاتیت مزمن
موارد حاد هپاتیت، اغلب طی ۶ ماه بهبود پیدا میکنند و اگر علائم بیش از این مدت طول بکشند، بیماری مزمن شده است. هپاتیتِ مزمن معمولا در فاز ابتدایی علامتی ندارد و فقط با عکس کبد یا سونوگرافی تشخیص داده میشود. با پیشروی التهاب، بیماران علائم شدید مشابه با هپاتیت حاد خواهند داشت مانند موارد زیر:
- خستگی مفرط
- تهوع
- استفراغ
- کاهش اشتها
- درد مفاصل
زردی هم محتمل است اما در فازهای انتهایی بیماری به وجود میآید و علامت هپاتیتِ پیشرفته است. هپاتیتِ مزمن منجر به اختلال در عملکرد هورمونی کبد و سبب ایجاد آکنه، افزایش ضخامت و رشد موهای زائد و به هم خوردن قاعدگی میشود. آسیب شدید و ایجاد اسکار کبدی که علائم سیروز هستند به مرور و با پیشرفت بیماری بروز میکنند. در این مرحله بافت کبد مرده است و فعالیتی ندارد و در نتیجه فرد دچار عوارض زیر میشود:
- زردی شدید
- کاهش وزن
- اختلال انعقاد خون
- تجع مایع در شکم
- ادم محیطی
- ورم پاها
سیروز کبدی میتواند عوارض کشندهای مانند موارد زیر را به وجود بیاورد:
- انسفالوپاتی کبدی (Hepatic Encephalopathy): علت این اختلال ناتوانی کبد در تولید و دفع اوره از آمونیاک است. آمونیاک بر سیستم عصبی مرکزی اثر تضعیفکنندهای دارد.
- واریس مری (Esophageal Varices): واریس مری شامل رگ های غیر طبیعی و بزرگ شده در مری است.
- سرطان کبد

علائم هپاتیت خود ایمنی
نشانهها و عوارض کلاسیک این نوع از هپاتیت، شامل موارد زیر هستند:
- آنمی یا کمخونی
- آکنه
- نفریتیس (Nephritis): التهاب نفرونها در کلیه
- خستگی مفرط
- بثورات ماکولوپاپولار: برآمدگیهای قرمز و کوگ روی پوست
- بیاشتهایی بیمارگونه (آنورکسیا)
- آمنوره: نوعی اختلال قاعدگی منجر به عدم خونریزی هنگام چرخه ماهانه در سنین باروری
هپاتیت اتوایمیون، ریسک سیروز و با گذشت هر سال از بیماری نیز ۱٪ ریسک سرطان را افزایش میدهد. بسیاری از افراد مبتلا به هپاتیت خودایمنی به بیماریهای خودایمنی دیگری نیز مبتلا هستند. نوع خودایمنی از سایر بیماریهای خود ایمنی کبدی مانند سیروز صفراوی اولیه و کلانژیت اسکلروزان اولیه متمایز است. با این حال همه این بیماریها میتوانند منجر به ایجاد زخم، فیبروز و سیروز کبدی شوند.
علل هپاتیت چه هستند؟
علل هپاتیت را میتوان به عواملی مانند موارد زیر تقسیمبندی کرد:
- عفونی: ناشی از باکتری، ویروس و انگل
- ژنتیکی: نقص یا کمبود برخی ژنها
- متابولیک: عامل آن سموم خصوصا الکل، برخی داروها، کبد چرب غیر الکلی هستند.
- اتوایمیون: حمله سیستم ایمنی بدن به سلولهای بافت کبد
- ایسکمی: مشکل عروق کبد که منجر به عدم خونرسانی و رسیدن اکسیژن به بافت کبدی میشود.
عوامل ژنتیکی و اتوایمیون، در واقع استعداد بیشتر فرد برای ابتلا را نشان میدهند و در جوامع خاصی مشاهده میشوند.
هپاتیت عفونی
هپاتیت عفونی میتواند در اثر رشد و تکثیر میکروارگانیسمهای زیر ایجاد شود:
- ویروسها
- انگلها
- باکتریها
- قارچها
از این بین، عفونت ویروسی شایعترین علت هپاتیت، در کل دنیا است.
هپاتیت ویروسی
هپاتیت ویروسی توسط پنج ویروس مختلف ایجاد میشود (هپاتیت A ،B ،C ،D و E). هپاتیتِ A و هپاتیتِ E روش انتقال مشابهی دارند: هر دو از طریق مدفوع و دهان انتقال مییابند و در جوامع در حال توسعه شیوع بالاتری دارند. این دو نوع هپاتیت معمولا خود به خود بهبود پیدا میکنند و به هپاتیت مزمن تبدیل نمیشوند.
هپاتیتِ B، C و D از طریق خون یا غشاهای مخاطی که در معرض خون یا سایر مایعات آلوده بدن مانند ترشحات جنسی انتقال پیدا میکنند. اجسام ویروسیِ عامل این سه نوع هپاتیت، در شیر انسان و آب دهان هم وجود دارند اما با بوسیدن، ظروف غذایی مشترک یا شیردهی منتقل نمیشوند مگر اینکه این مایعات از طریق یک زخمِ باز به خون راه پیدا کنند.
انواع B و C در هر دو مدل حاد و مزمن وجود دارند. هپاتیت D عفونت مشترک با هپاتیت B است و فقط همراه با هپاتیتِ B به وجود میآید. در واقع در صورتی که ویروس هپاتیت B تکثیر شده باشد قادر به زنده ماندن خواهد بود. در بزرگسالان، عفونت هپاتیتِ B شایعترین نوع هپاتیت است که بهبود مییابد. در کمتر از ۵٪ موارد به هپاتیت مزمن پیشرفت میکند و ۲۰ الی ۳۰٪ موارد مزمن آن منجر به سیروز یا سرطان کبد میشوند. با این حال، عفونت مکرر ناشی از این ویروس در نوزادان و کودکان منجر به مزمن شدن هپاتیت، خواهد شد.
برخلاف هپاتیتِ B، بیشتر موارد هپاتیتِ C منجر به عفونت مزمن میشوند. هپاتیتِ الکلی، اولین و هپاتیتِ C دومین عامل اصلی در ایجاد سیروز کبدی در آمریکا هستند. انتقال خونهای آلوده به ویروس هپاتیت C مهمترین علت شیوع ناگهانی این بیماری در دهه ۷۰ و ۸۰ میلادی بود. پس از انتشار این عفونت، بررسی دقیق خون و فراوردههای خونی در سال ۱۹۹۲ آغاز شد و در نتیجه خطر ابتلا به هپاتیتِ C از طریق انتقال خون، در حال حاضر از حدود 10٪ در دهه 1970 به 1 در 2 میلیون نفر کاهش یافته است.
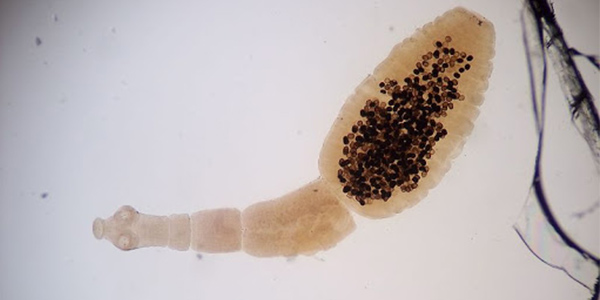
هپاتیت انگلی
انگلها هم می توانند کبد را آلوده کنند منجر به بروز پاسخ ایمنی شدید در بدن شوند که با ایجاد التهاب در بافت کبدی همراه خواهد بود. به دنبال پاسخ شدید ایمنی، علائم هپاتیت حاد بروز میکنند و IgE خون افزایش مییابد. از جمله عوامل انگلی که منجر به این بیماری میشوند، میتوان دستههای زیر را نام برد:
- پروتوزوآ: تریپانوزوما کروزی، گونههای لیشمانیا و گونههای پلاسمودیوم (عامل مالاریا)
- تکسلولیها: تک یاخته Entamoeba histolytica که باعث ایجاد هپاتیت، همراه با آبسههای مشخص کبدی میشود.
- کرمها: Cestode Echinococcus granulosus که به عنوان «کرم پهن سگ» شناخته میشود، کبد را آلوده کرده و «کیست هیداتید» (Hydatid Cyst Disease) ایجاد میکند. انواع دیگری از کرمهای انگلی مانند Fasciola hepatica و Clonorchis sinensis در مجاری صفراوی زندگی میکنند و باعث هپاتیتِ پیشرونده و فیبروز کبدی میشوند.
هپاتیت باکتریایی
عفونت باکتریایی کبد به طور معمول منجر به آبسه کبدی پیوژنیک، هپاتیتِ حاد یا بیماری کبدی گرانولوماتوز یا مزمن میشود. آبسههای پیوژنیک، معمولاً در اثر باکتریهای رودهای مانند اشریشیا کلی و کلبسیلا پنومونیه و در 50٪ از موارد از مجموعهای از انواع باکتریها ایجاد میشوند.
هپاتیت حاد ناشی از گونههای باکتریایی زیر است:
- «نایسریا مننژیتیدیس» (Neisseria meningitidis): یا مننگوکوک، باکتری عامل مننژیت
- «نایسریا گونوره آ» (Neisseria gonorrhoeae): عامل بیماری سوزاک
- Bartonella henselae: نوعی باکتریِ عامل بیماری خراش گربه
- «بورلیا بورگدورفری» Borrelia burgdorferi: عامل بیماری لایم که به وسیله نیش کنه به انسان منتقل میشود.
- گونههای سالمونلا: سالمونلا عامل یکی از شایعترین مسمومیتهای غذایی میباشد.
- گونههای Brucella: باکتریها انگلی هستند.
- گونههای Clostridium: عامل بوتولیسم هستند که منجر به فلج عضلات میشود.
هپاتیتِ مزمن یا گرانولوماتوز همراه با عفونت نیز ناشی از عفونت با گونههای زیر است:
- گونههای مایکوباکتریوم:
- Tropheryma whipplei: عامل «بیماری ویپل»، بیماری نادری است که معمولاً مردان مسن را مبتلا میسازد و با تب، درد شکمی، استئاتوره همراه با کاهش وزن، لنفادنوپاتی و آرتریت ارتباط داشته باشد.
- «ترپونما پالیدوم» (Treponema pallidum): ترپونما پالیدوم بیماریهای مختلفی را ایجاد میکند که مهمترین و معروفترین آنها سیفلیس است که یک بیماری تناسلی است و امروزه کمتر مشاهده میشود.
- «کوکسیلابورنتی» (Coxiella burnetii): عامل بیماری «تب کیو» (Q Fever) و انگل اجباری درون یاخته است.
- گونههای ریکتزیا: عامل بیماری تیفوس اپیدمیک و معروفترین انها Rickettsia prowazekii است.
هپاتیت ژنتیکی
دلایل ژنتیکی هپاتیت، عبارتند از:
- کمبود آلفا-1-آنتیتریپسین: جهش همزمان غالب در ژن آلفا-1-آنتیتریپسین منجر به تجمع غیر طبیعی پروتئین جهشیافته AAT در سلولهای کبدی و در نهایت بیماری کبدی خواهد شد. هموکروماتوز و بیماری ویلسون هر دو بیماریهای اتوزوم مغلوب هستند که در اثر ذخیره غیر طبیعی مواد معدنی به وجود میآیند.
- هموکروماتوز: مقادیر بیش از حد آهن در بخشهای مختلف بدن از جمله کبد تجمع می یابد و میتواند منجر به سیروز شود.
- بیماری ویلسون: مقادیر بیش از حد مس در کبد و مغز جمع شده و باعث سیروز و زوال عقل میشوند.
هنگامی که کبد درگیر باشد، کمبود آلفا-۱-آنتیتریپسین و بیماری ویلسون به عنوان هپاتیت نوزادی یا کودکی ظاهر میشوند. هموکروماتوز به طور معمول در بزرگسالی بروز می کند و علئم بیماری اغلب پس از 50 سالگی قابل مشاهده خواهند بود.
هپاتیت متابولیک
مصرف بیش از حد الکل شایعترین دلیل ایجاد هپاتیت و سیروز کبدی در آمریکا است. هپاتیتِ الکلی طیفی از انواع بیماریهای ناشی از مصرف الکل شامل استئاتوز الکلی شدید و برگشت پذیر (خفیفترین و برگشتپذیرترین نوع هپاتیت)، هپاتیتِ الکلی، سیروز و سرطان کبد (شدیدترین نوع) است. هپاتیت، معمولاً در طی سالها مصرف الکل ایجاد میشود و در 10 تا 20٪ افراد الکلی رخ میدهد.
مهمترین عوامل خطر برای ایجاد هپاتیتِ الکلی، مقدار و مدت زمان مصرف الکل است. مصرف طولانی مدت الکل بیش از 80 گرم در روز برای مردان و 40 گرم در روز برای زنان با ایجاد هپاتیتِ الکلی مرتبط هستند. این بیماری میتواند به صورت بدون علامت و هپاتومگالی (بزرگ شدن کبد)، علائم هپاتیتِ حاد، هپاتیتِ مزمن یا نارسایی کبدی متفاوت باشد.
هپاتیت اتوایمیون
هپاتیتِ اتوایمیون یا خودایمنی، یک بیماری مزمن است که در اثر پاسخ غیر طبیعی سیستم ایمنی و تولید آنتیبادی علیه سلولهای کبدی به وجود میآید. تصور میشود که این بیماری در اثر استعداد ژنتیکی رخ میدهد چون با برخی از آنتیژنهای لکوسیت انسانی درگیر در پاسخ ایمنی مرتبط است. همانند سایر بیماریهای خودایمنی، آنتی بادیها در گردش خون نیز ممکن است وجود داشته و در تشخیص مفید باشند. آنتیبادی موجود در خون بیماران مبتلا به این بیماری خودایمنی، شامل موارد زیر هستند:
- آنتیبادی ضد هستهای حساس و غیر اختصاصی (ANA)
- آنتیبادی عضله صاف (SMA)
- آنتیبادی سیتوپلاسمی ضد هسته
- آنتیبادی سیتوپلاسمی ضد نوتروفیل حاشیه هستهای (p-ANCA)
اتوآنتی بادیهای دیگری که کمتر شایع هستند اما بیشتر به هپاتیت خودایمنی اختصاص دارند عبارتند از:
- آنتیبادیهای میکروزومال کلیه کبدی (LKM1)
- آنتیژن محلول کبد (SLA)
هپاتیت خودایمنی می تواند در اثر موارد زیر نیز ایجاد شود:
- پس از پیوند کبد
- داروهایی مانند نیتروفورانتوئین، هیدرالازین و متیلدوپا
- در اثر برخی ویروسها مانند هپاتیت A، ویروسهای هرپس انسانی و سرخک
توضیح: اتوآنتیبادی، یک آنتیبادی است که توسط سیستم ایمنی بدن بر علیه پروتئین خودی ساخته میشود. بسیاری از بیماریهای خودایمنی همچون لوپوس اریتروماتوز به علت اتوآنتیبادیها ایجاد میشوند.
این مشکل میتواند انواع هپاتیت بدون علامت، هپاتیت حاد یا مزمن یا نارسایی کامل کبدی باشد. ۲۵ تا ۳۴ درصد از بیماران بدون علامت هستند و تشخیص بیماری آنها معمولا با عملکرد غیر طبیعی آنزیمهای کبدی صورت میگیرد. بیش از ۴۰٪ موارد، نشانه و علامت هپاتیت حاد دیده میشود. مانند دیگر بیماریهای خودایمنی، هپاتیت خودایمنی نیز به طور معمول زنان جوان را درگیر میکند.
هپاتیت ایسکمیک
هپاتیت ایسکمیک یا شوک کبدی (Shock Liver) از کاهش جریان خون به کبد، نارسایی قلبی یا نارسایی عروقی ناشی میشود. این بیماری غالباً با نارسایی قلبی همراه است اما میتواند در اثر شوک یا سپسیس نیز ایجاد شود. آزمایش خون در یک فرد مبتلا به نوع ایسکمیکِ هپاتیت، سطح بسیار بالایی از آنزیمهای ترانس آمیناز (AST و ALT) را نشان میدهد. این بیماری به ندرت باعث آسیب دائمی کبد می شود و بارفع علت زمینهای، این بیماری نیز اغلب از بین میرود.
هپاتیت سمی و ناشی از مواد مخدر
بسیاری از عوامل شیمیایی از جمله داروها، سموم صنعتی و مکملهای گیاهی و غذایی میتوانند باعث این بیماری شوند. آسیب کبدی ناشی از دارو، میتواند منجر به ایجاد طیفی از درجات بیماری شامل هپاتیتِ حاد یا مزمن تا نارسایی حاد کبدی متفاوت است. سموم و داروها می توانند از طریق مکانیسمهای مختلفی از جمله آسیب مستقیم به سلولهای کبدی، اختلال در متابولیسم سلولی و ایجاد تغییرات ساختاری منجر به آسیب کبدی شوند.
بعضی از داروها مانند پاراستامول آسیب کبدی وابسته به دوز را ایجاد میکنند. برخی دیگر از داروها مانند ایزونیازید، منجر به واکنشهای غیرقابل پیشبینی میشوند که در افراد متفاوت هستند. مکانیسم ایجاد آسیبهای کبدی و دوره تأخیری از زمان قرارگیری در معرض عامل هپاتیت تا بروز علائم بالینی وجود دارد.
انواع مختلفی از داروها می توانند باعث آسیب کبدی شوند که برخی از آنها عبارتند از:
- مصرف داروری ضدر درد پاراستامول
- آنتی بیوتیکهایی همچون ایزونیازید، نیتروفورانتوئین، آموکسی سیلین-کولولانات، اریترومایسین و تری ماتوپریم-سولفامتوکسازول
- داروهای ضد تشنج مانند والپروات و فنیتوئین
- استاتینهای کاهشدهنده کلسترول
- استروئیدها مانند داروهای ضدبارداری خوراکی و استروئیدهای آنابولیک
- درمان ضد رترو ویروسی که در درمان ایدز یا HIV استفاده میشود.
از این موارد، آموکسی سیلین-کولولانات شایعترین علت آسیب کبدی ناشی از دارو و سمیت با پاراستامول، شایعترین علل نارسایی حاد کبدی در آمریکا و اروپا هستند.
مصرف بیرویه داروهای گیاهی و مکمل های غذایی یکی دیگر از دلایل مهم هپاتیت و شایعترین علل هپاتیت ناشی از دارو در کره هستند. آسیب کبدی ناشی از دارو در آمریکا در بیش از 16 درصد موارد ناشی از مسمومیت کبدی با مکملهای گیاهی و غذایی است. در آمریکا مکملهای گیاهی و غذایی، برخلاف داروها، توسط سازمان غذا و دارو کنترل نمیشوند. با این حال، دیتابیس (پایگاه داده) LiverTox توسط موسسه ملی بهداشت نگهداری و کلیه ترکیبات شناخته شده نسخهای و غیر نسخهای مرتبط با آسیب کبدی مصرفکنندگان را ردیابی میکند.
قرار گرفتن تصادفی یا عمدی از طریق بلع، استنشاق و جذب پوستی در معرض سموم کبدی دیگری مانند سم صنعتی تتراکلریدِ کربن و قارچ وحشی Amanita phalloides مشهور به «کلاهک مرگی» می تواند منجر به هپاتیت، شوند. قارچ کلاهک مرگی، یکی از مرگآورترین انواع قارچ چتری است و در سرتاسر اروپا زیر درختان بلوط و کاج میروید و عمدهترین عامل مرگ و میر ناشی از مسمومیتهای قارچی است.
کبد چرب غیرالکلی
هپاتیتِ غیر الکلی از جمله بیماریهای کبدی غیرالکلی (NALD) است که از نظر شدت و برگشتپذیری از بیماری کبد چرب غیرالکلی (NAFLD) تا استئوهپاتیت غیر الکلی (NASH)، سیروز و سرطان کبد متفاوت است. کبد چرب غیر الکلی در افرادی رخ میدهد که سابقه مصرف الکل ندارند یا مصرف الکل آنها بسیار کم بوده است. اما این بیماری به شدت با اختلالات زیر مرتبط است:
- سندرم متابولیک (Metabolic Syndrome): مجموعهای از شرایط که عبارت هستند از: فشار خون بالا، افزایش انسولین خون، چربی انباشتهٔ اضافی در اطراف شکم و سطوح افزایش یافتهٔ چربی خون
- چاقی (Obesity)
- مقاومت به انسولین (Insulin Resistance)
- دیابت (Diabetes)
- هیپرتری گلیسریدمی (Hypertriglyceridemia): به معنای بالا بودن تریگلیسیردها در خون است.
با گذشت زمان، بیماری کبد چرب غیر الکلی میتواند به استئوهپاتیت غیر الکلی تبدیل شود، که شامل مرگ سلولهای کبدی، التهاب کبد و فیبروز بافت آن است. عوامل تسریع کننده پیشرفت از NAFLD به NASH موارد زیر هستند:
- چاقی
- سن بالا
- قومیت آمریکایی غیر آفریقایی تبار
- جنسیت زن
- دیابت شیرین
- فشار خون بالا
- سطح ALT یا AST بالا
- نسبت AST به ALT بالا
- پلاکت پایین
- نمره استئاتوز سونوگرافی
در مراحل اولیه (مانند NAFLD و NASH اولیه)، اکثر بیماران بدون علامت هستند و یا درد خفیفی در ربع فوقانی و راست شکم دارند. تشخیص این بیماری اغلب بر اساس جواب غیر طبیعی آزمایشهای کبد است. با پیشرفت بیماری، ممکن است علائم نوع مزمن هپاتیت، ایجاد شوند. تصویربرداری کبد چرب را نشان میدهد اما تشخیص التهاب و فیبروز که مشخصه NASH است، فقط با نمونهبرداری از کبد مشخص میشود. 9 تا 25 درصد از بیماران مبتلا به NASH دچار سیروز خواهند شد. NASH به عنوان سومین علت شایع بیماریهای کبدی در آمریکا شناخته شده است.
هپاتیت در نوزادان
هپاتیت، میتواند در نوزادان هم ایجاد شود که علل مختلفی دارد که اغلب آنها مختص نوزادان هستند و در بزرگسالان وجود ندارند مثلا عفونت مادرزادی یا پریناتال با ویروس های هپاتیت، توکسوپلاسما، سرخجه، سیتومگالوویروس و سفلیس میتوانند باعث هپاتیت نوزادی شوند. از جمله ناهنجاریهای ساختاری عامل آسیب کلستاتیک کبد و هپاتیت نوزادی میتوان آترزی صفراوی و کیستهای کلدوچال را نام برد. بیماریهای متابولیکی مانند اختلالات ذخیره گلیکوژن و اختلالات ذخیره لیزوزومی نیز در این امر دخیل هستند.
هپاتیت نوزادی میتواند ایدیوپاتیک (بدون علت مشخص) باشد و در چنین مواردی، نمونهبرداری، سلولهای با هسته بزرگ را در بافت کبد نشان میدهند که هپاتیت سلول غول پیکر نام دارد و ممکن است با عفونت ویروسی، اختلالات خودایمنی و سمیت دارویی نیز همراه باشد.

هپاتیت بارداری
انتقال عمودی با با ۳۵ تا ۵۰ درصد از موارد انتقال از مادر به نوزاد در کشورهای بومی، یک عامل قابل توجه در موارد جدید HBV است. انتقال عمودی عمدتا از طریق قرار گرفتن نوزاد در معرض خون مادر و ترشحات واژن در هنگام تولد اتفاق می افتد. در حالی که خطر پیشرفت به عفونت مزمن در بزرگسالانی که به ویروس مبتلا می شوند تقریباً 5٪ است، در نوزادان تحت انتقال عمودی به 95٪ می رسد.
خطر انتقال ویروس در صورت مثبت بودن خون مادر برای HBsAg تقریباً ۱۰ ای ۲۰ درصد و در صورت مثبت بودن HBeAg نیز تا 90 درصد است. با توجه به خطر بالای انتقال پری ناتال، CDC توصیه میکند که در تمام ویزیتهای قبل از تولد، زنان باردار از نظر HBV غربالگری شوند. دریافت واکسن HBV برای زنان باردار غیر ایمنی ایمن است. براساس شواهد موجود، انجمن آمریکایی برای مطالعه بیماریهای کبد (AASLD) درمان ضد ویروسی را در زنان بارداری که میزان ویروس در آنها بیش از 200000 IU/میلیلیتر است توصیه میکند. مجموعهای از شواهد در حال رشد نشان میدهد که درمان ضد ویروسی که در سه ماهه سوم بارداری آغاز شده است، انتقال به نوزاد را به طور قابل توجهی کاهش خواهد داد.
مکانیسم ایجاد هپاتیت چگونه است؟
مکانیسم ایجاد هپاتیت، انواع مختلفی دارد و به علت زمینهای آن مربوط است. به طور کلی، یک علت اولیه باعث آسیب کبدی و فعال شدن پاسخ التهابی میشود. این آسیب ممکن است مزمن و منجر به فیبروز پیشرونده و سیروز کبدی شود. مسیر ایجاد هپاتیت توسط ویروسها در مورد انواع B و C بهتر قابل درک است.
مکانیسم هپاتیت ویروسی
ویروسها مستقیماً باعث آپوپتوز (مرگ سلولی) نمیشوند اما با ایجاد عفونت در سلول های کبدی، سیستم ایمنی ذاتی و سازگار بدن، پاسخ التهابی را فعال میکنند که باعث آسیب سلولی و مرگ خواهد شد. براساس شدت پاسخ ایمنی، انواع سلولهای ایمنی درگیر میشوند و توانایی ویروس برای فرار از دفاع بدن افزایش مییابد. عفونت میتواند منجر به هپاتیت حاد یا در صورت تداوم بیماری مزمن شود.
فعالیت مزمن ویروس در سلولهای کبدی به چرخه مداوم التهاب و آسیب بافت کبد و سپس التیام زخم میشود که با گذشت زمان به ایجاد زخم یا فیبروز میانجامد و در کارسینوم (سرطان) کبد این عارضه به اوج خود میرسد. افرادی که پاسخ ایمنی آنها مختل شده است بیشتر در معرض خطر ابتلا به عفونت مزمن ویروس هپاتیت، هستند.
سلولهای کشنده طبیعی عامل اصلی پاسخ ایمنی ذاتی اولیه هستند که یک محیط سیتوکینی ایجاد میکنند و منجر به جذب سلولهای T سیتوتوکسیک CD4 و CD8 میشوند. اینترفرونهای نوع ۱ سیتوکینهایی هستند که پاسخ ضد ویروسی را تحریک میکنند. در هپاتیت B و C مزمن، عملکرد سلولهای کشنده طبیعی، مختل میشود.
مکانیسم ایجاد استئو هپاتیت
استئوهپاتیت الکلی (ASH) و استئوهپاتیت غیرالکلی (NASH) ناشی از وقایعی هستند که به ایجاد اسکار در کبد میانجامند. در مورد استئوهپاتیت غیر الکلی، این وقایع با تغییر در متابولیسم همراه با چاقی، مقاومت به انسولین و بینظمی چربی آغاز میشوند.
اگرچه شروع ایجاد این دو بیماری متفاوت است اما پیرفت هر دو مشابه است و با تجمع اسیدهای چرب آزاد (FFA) شروع میشوند و محصولات تجزیه آنها در سلولهای کبدی طی فرآیندی به نام استئاتوز تجمع پیدا میکنند. این روند برگشتپذیر توانایی سلولهای کبدی را برای حفظ هموستاز چربیها از بین میبرد و باعث سمیت ناشی از تجمع آنها هنگام استرس اکسیداتیو میشود زیرا در چنین شرایطی، کبد چربیها را به اسیدهای چرب تجزیه میکند.
با گذشت زمان، رسوب غیر طبیعی لیپیدها، باعث فعال شدن سیستم ایمنی بدن از طریق گیرندههایی مانند TLR4 میشود و منجر به تولید سیتوکینهای التهابی مانند TNF و آسیب سلولهای کبدی و مرگ سلولی میشود. این حوادث نشانه استئوهپاتیت هستند و در صورت آسیب مزمن، فیبروز سرانجام با وقایعی همراه است که منجر به سیروز و کارسینوم سلولهای کبدی می شوند. از نظر میکروسکوپی، تغییرات قابل مشاهده در استئو هپاتیت، شامل موارد زیر هستند:
- استئاتوز همراه با هپاتوسیتهای بزرگ و متورم
- شواهدی از آسیب و مرگ سلولی (آپوپتوز، نکروز)
- التهاب به ویژه در ناحیه 3 کبد
- درجات متغیر فیبروز (بیماری ورم انساج لیفی و سخت شدن بافتهای همبند است.)
- اجسام مالوری: دﺳﺘﻪﻫﺎي ﻓﯿﻼﻣﻨﺖیﻫﺎي ﺑﯿﻨﺎﺑﯿﻨﯽ اﺋﻮزﯾﻨﻮﻓﯿﻠﯿﮏ هستند. این اجسام در سلولﻫﺎ رﺳﻮب ﻣﯽ ﮐﻨﺪ و ﻓﻘﻂ اﺧﺘﺼﺎﺻﯽ ﺑﺮای ﻫﭙﺎﺗﯿﺖ اﻟﮑﻠﯽ ﻧﯿﺴﺖ و در بیﻤﺎری وﯾﻠﺴﻮن و ﺑﯿﻤﺎری ﻣﺠﺎری ﺻﻔﺮاوی نیز قابل مشاهده خواهد بود.












با عرض سلام و تشکر بابت مطالب آموزنده شما.
جسارتا coxiella burnetii باعث تب کیو می شود.
که شما تب کوفو ذکر کردید.
Q Fever
Query Fever
با تشکر
سلام و وقت بخیر؛
بله درست هست. متن اصلاح شد.
تشکر از همراهی شما با مجله فرادرس