مفصل چیست؟ – انواع مفاصل، آسیب ها و درمان آنها – هر آنچه باید بدانید
مفصل قسمتی از بدن است که دو یا چند استخوان در آن قرار میگیرند تا به بدن اجازه حرکت دهند. هر استخوان در بدن، به جز استخوان هیویید گلو، حداقل با یک استخوان دیگر در محل مفصل قرار میگیرد، شکل مفصل به عملکرد آن بستگی دارد. بسیاری از مفاصل امکان حرکت بین استخوانها را فراهم میکنند، در این محلها، سطوح مفصلی استخوانهای مجاور میتوانند به آرامی در برابر یکدیگر حرکت کنند. به طور کلی، هرچه حرکت بیشتری از طریق مفصل امکانپذیر باشد خطر آسیبدیدگی آن مفصل بیشتر است زیرا دامنه حرکتی بیشتر، باعث کاهش مقاومت مفصل میشود.
مفصل چیست؟
استخوانهای انسان برای تأمین نیازهای عملکردی سیستم اسکلتی - عضلانی به روشهای مختلف با هم میپیوندند. مفصل در آناتومی بدن انسان، ساختاری است که دو یا چند عنصر مجاور سیستم اسکلتی را از هم جدا میکند. بسته به نوع اتصال، عناصر موجود در مفصل ممکن است روی یکدیگر حرکت کنند یا بدون تحرک باشند.
مفصل به ویژه مفاصل لولایی مانند آرنج و زانو، ساختارهای پیچیدهای هستند و از استخوان، عضلات، مایع سینوویوم، غضروف و رباطها تشکیل شدهاند که برای تحمل وزن و حرکت بدن در فضا طراحی شدهاند. فعالیتهای بدن انسان به تعامل مؤثر بین مفاصل طبیعی و واحدهای عصبی - عضلانی بستگی دارند. همین عناصر همچنین برای توزیع تنشهای مکانیکی بین بافتهای مفصل به صورت انعکاسی تأثیر متقابل دارند.
مفاصل مختلف آسیبهای مربوط به خود را نیز دارند. هر آسیب هم درمان خواص خود را نیاز دارد. به منظور آشنایی ابتدایی با انواع مفاصل پیشنهاد میکنیم فیلم آموزشی رایگان زیر را تماشا کنید.
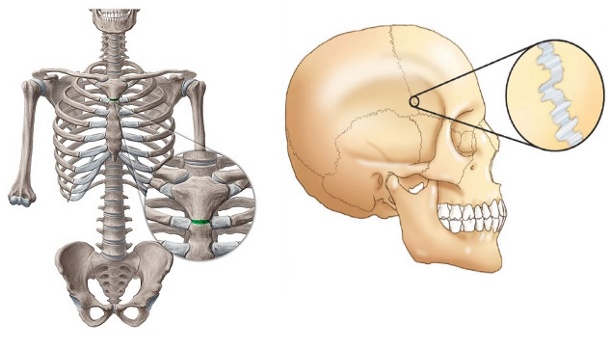
اتصالات مفصلی را میتوان از نظر بافتی و بر اساس نوع حرکت مجاز بر روی بافت همبند غالب طبقهبندی کرد. از نظر بافتشناسی، سه نوع مفصل در بدن شامل مفاصل رشتهای، غضروفی و سینوویال هستند. از نظر عملکردی سه نوع مفصل عبارتند از «سینارتروز» (Synarthrosis) یا غیر متحرک، «آمفیارتروز» (Amphiarthrosis) یا کمی متحرک و «دیارتروز» (Diarthrosis) یا کاملا متحرک.
دو حالت طبقهبندی با هم ارتباط دارند به این ترتیب که سینارتروزها رشتهای، آمفیاتروزها غضروفی و دیارتروزها سینوویال هستند. در پاسخ به این که چند مفصل در بدن انسان وجود دارد باید گفت که هیچ پاسخ مشخصی برای این سوال وجود نداشته و تعداد تخمینی مفاصل بین 250 تا 350 عدد است. تعداد مفاصل بدن انسان به متغیرهایی بستگی دارد که شامل موارد زیر هستند:
- تعریف مفصل. برخی مفصل را به عنوان نقطه اتصال دو استخوان تعریف میکنند. برخی دیگر معتقدند که این نقطهای است که استخوانها در آن به منظور حرکت اعضای بدن به هم متصل میشوند.
- حضور استخوانهای کنجدی. سزاموئیدها استخوانهایی هستند که در اطراف تاندونها قرار دارند، اما به استخوانهای دیگر متصل نیستند، استخوان کشکک (زانو) بزرگترین استخوان کنجدی است. تعداد این استخوانها از فردی به فرد دیگر متفاوت است.
- سن فرد. نوزادان با حدود 270 استخوان زندگی را شروع کرده که برخی از این استخوانها در هنگام رشد بهم میپیوندند. بزرگسالان حدود 206 استخوان مشخص دارند که 80 عدد از آنها در اسکلت محوری و 126 عدد از آنها به صورت زائدههای اسکلتی هستند. بنابراین با توجه به سن افراد تعداد مفاصل میتوانند در آنها متفاوت باشند.
مفاصل چگونه ساخته می شوند؟
مفاصل، متشکل از استخوان و بافت همبند، در دوره جنینی از مزانشیم گرفته میشوند. استخوانها یا مستقیماً از طریق استخوانسازی درون غشایی یا غیرمستقیم از طریق استخوانسازی اندوکندرال (درون غضروفی) رشد میکنند. در طی رشد جنین، سلولهای مزانشیمی به سلولهای تولیدکننده استخوان متمایز میشوند.
در طی رشد غیرمستقیم، سلولهای مزانشیمی ابتدا به غضروف هیالین متمایز شده سپس به تدریج توسط استخوان جابجا میشوند. بافت همبندِ مفصل از سلولهای مزانشیمی بین استخوانهای در حال رشد بوجود میآید. برای مفاصل سینوویالِ اندامها، فضای بین استخوانهای بلندِ در حال رشد را منطقه بین مفصلی مینامند.
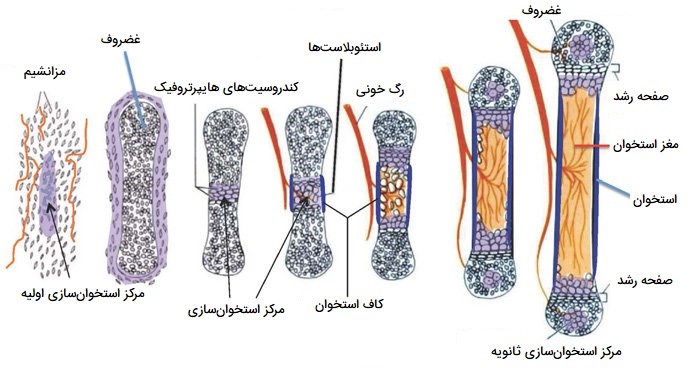
زمانی که یک تراکم سلولی مزودرم در هر دو طرف بدن، به نام «بلاستِما پاراکسیال» (Paraxial Blastema)، در هفته ششم رشد جنینی مشخص میشود، یک ناحیه بین منطقهای به وجود میآید و به مدلهای غضروف هیالین استخوانهای بلند تبدیل میشود. در هفته هشتم رشد جنینی، سلولهای مزانشیمی در حاشیه بین منطقهای به کپسول مفصلی تبدیل میشوند. مرگ سلولی در مرکز حفره، مفصل را تشکیل میدهد که با مایع مفصلی تولید شده توسط سلولهای مزانشیمی پر میشود. غضروف مفصلی بازمانده غضروف هیالین است که بین هفتههای شش و هشت بارداری از طریق استخوانسازی داخل غضروفی به استخوانهای بلند تبدیل شده است.
خون رسانی به مفصل
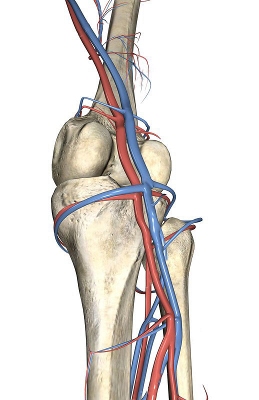
هر مفصل در بدن منبع خونی متفاوتی دارد، با این حال، الگوهایی بر اساس طبقهبندی بافتی مفاصل وجود دارند. شاخههای سوراخدار عروقِ نزدیک، معمولاً مفاصل فیبری را خونرسانی میکنند. به عنوان مثال، خونرسانی مفصل تیبیوفیبولار (زانو) توسط شاخههای شریان تیبیال قدامی (سرخرگ پیشین استخوان درشتنی) و همچنین شریان پرونئال (سرخرگ استخوان نازکنی) صورت میگیرد.
مفاصل غضروفی تأمین عروقی را از محیط پیرامونی دریافت میکنند زیرا غضروف خود یک بافت عروقی است. به عنوان مثال دیسکهای بین مهرهای ستون فقرات در حاشیه توسط مویرگهای اجسام مهرهای تأمین میشوند.
مفاصل سینوویال از طریق یک آناستوموز (پیوند بین عروق) غنی از عروق که از دو طرف مفصل گسترش یافتهاند، شبکه عروقی را دریافت میکنند و به آن شبکه رگ مفصلی میگویند. برخی عروق با نفوذ به کپسول رشتهای، یک شبکه غنی را در اعماق غشای سینوویال تشکیل میدهند. این شبکه تحت عنوان «سیرکول واسکولوزوس» (Circulus Vasculosus)، یک حلقه در اطراف حاشیه مفصلی ایجاد میکند که کپسول مفصل، غشای سینوویال و استخوان انتهایی را خونرسانی میکند. غضروف مفصلی، که غضروف هیالین آواسکولار است، توسط مایع سینوویال تغذیه میشود. سیستم لنفاوی هر مفصل از طریق رگهای لنفاوی بافت اطراف ایجاد میشود، در برخی از مفاصل مانند حفره زانو غدد لنفاوی پوپلیتئال، گرههای لنفاوی را در خود جای دادهاند.
عصب رسانی به مفصل چگونه است؟
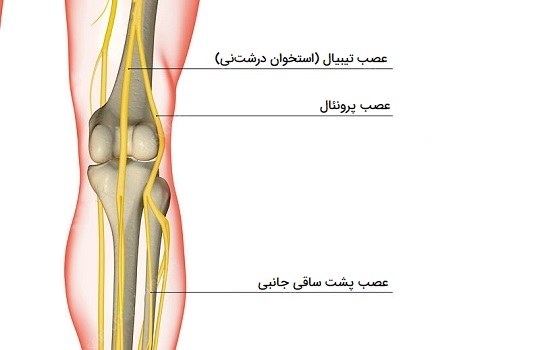
هر مفصل در بدن عصبدهی متفاوتی دارد، با این حال، عصب مفاصل سینوویال به طور گستردهای قابل درک است. دستگاه عصبی حسی و خودمختار مفاصل سینوویال را عصبرسانی میکنند. اعصاب خودمختار از نظر عملکرد حرکتی وازوموتور هستند به این معنی که در گشاد کردن یا انقباض رگهای خونی را نقش دارند. اعصاب حسی، کپسول مفصلی و رباطها (اعصاب مفصلی) پیام عصبی را از انتهای رافینی و جسمکهای پاچین (گیرندههای حسی پوست) انتقال میدهند. انتهای آزاد نورون، احساس درد را منتشر میکند که به صورت موضعی پراکنده و ضعیف است، همچنین غضروف مفصلی منبع عصبی ندارد.
دو اصل کلی برای عصبرسانی مفصلی وجود دارند: قانون هیلتون و قانون گاردنر. قانون هیلتون میگوید که اعصاب مفصلیِ تأمینکننده مفصل، شاخههایی از نورونهایی هستند که انواع ماهیچههای مسئول حرکت آن مفصل را عصبرسانی میکنند. بنابراین، تحریک اعصاب مفصلی باعث رفلکس در عضلات میشود که مفصل را در بهترین حالت راحتی قرار میدهند. این اعصاب همچنین پوست پوشاننده را تأمین کرده و مکانیسم انتقال درد از مفصل به پوست را فراهم میکنند. مشاهدات گاردنر نشان میدهند بخشی از کپسول مفصلی که با انقباض گروهی از عضلات سفت میشود، تأمین اعصاب را از همان نورونهایی دریافت میکند که عضلات مخالف را عصبرسانی میکنند. این رابطه باعث ایجاد رفلکسهای موضعی میشود که مفصل را تثبیت میکنند.
انواع مفاصل کدام ها هستند؟
همانطور که بیان شد انواع مفصل را میتوان از نظر ساختاری یا عملکردی طبقهبندی کرد. طبقهبندی ساختاری مفاصل بستگی به نحوه اتصال استخوانها به یکدیگر دارند. طبقهبندی عملکردی مفاصل با توجه به ماهیت و نوع حرکتی که مفاصل به انسان اجازه میدهند صورت میگیرد. درک رابطه بین ساختار و عملکرد مفصل به توضیح دلیل حضور مفصلهای خاص در مناطق ویژهای از بدن کمک خواهد کرد. در ادامه به بررسی انواع مفاصل بر اساس نوع بافت و همچنین بر اساس عملکرد میپردازیم.
طبقه بندی ساختاری مفاصل بدن
طبقهبندی ساختاری مفاصل بر اساس این است که آیا سطوح مفصلی استخوانهای مجاور به طور مستقیم توسط بافت پیوندی یا غضروف فیبری متصل میشوند، یا اینکه آیا سطوح مفصلی در یک حفره مفصلی پر از مایع با یکدیگر تماس میگیرند. این تفاوتها باعث تقسیم مفاصل بدن به سه حالت ساختاری رشتهای، غضروفی و سینوویال میشوند که در ادامه در مورد هر کدام توضیح داده شده است.
مفصل رشته ای
مفصل رشتهای یا فیبری جایی است که استخوانهای مجاور توسط بافت همبند فیبری به هم پیوند میخورند. هیچ حفره یا فضایی بین استخوانها وجود ندارد، بنابراین بیشتر مفاصل فیبری به هیچ وجه حرکت نمیکنند. سه نوع مفصل فیبری وجود دارند: «بخیه» (Sutures)، «سندوزموز» (Syndesmoses) و «گمفوز» (Gomphoses). تمام استخوانهای جمجمه به جز فک پایین توسط مفصل فیبری به نام «سوچور» (Suture) یا درز به یکدیگر متصل میشوند. بافت همبند فیبری موجود در یک درز یا شکاف، استخوانهای جمجمه مجاور را کاملا مستحکم و متحد کرده، بنابراین به محافظت از مغز و شکلگیری صورت کمک میکنند. در بزرگسالان، استخوانهای جمجمه به صورت مکمل هم مانند قطعات پازل قرار گرفته و بافت همبند فیبری، شکاف باریک بین استخوانها را پر میکند.
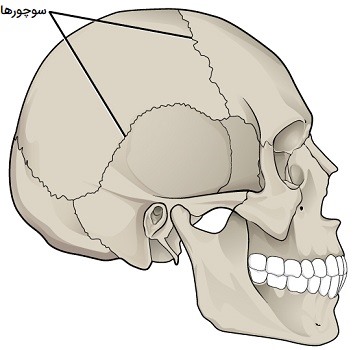
این بافت رشتهای موجود در مفاصل فیبری که عمدتا از کلاژن است در هم تنیده شده و یک پیوند محکم ایجاد میکند که از تحرک بین استخوانهای جمجمه جلوگیری میکند. بنابراین درزهای جمجمه از نظر عملکردی به عنوان سینارتروز طبقهبندی میشوند، اگرچه برخی از شکافها ممکن است حرکات جزئی بین استخوانهای جمجمه را امکانپذیر کنند. در بچههای تازه متولد شده و نوزادان یک ساله، بافت همبند بین استخوانها بسیار گستردهتر است، خصوصاً در نواحی بالا و کنارههای جمجمه که به شکافهای «ساژیتال» (Sagittal)، «تاجی» (Coronal)، «سنگفرشی» (Squamous) و پروانهای تبدیل میشوند. به این نواحی وسیع بافت همبند «فونتانل» (Fontanelles) گفته میشود.
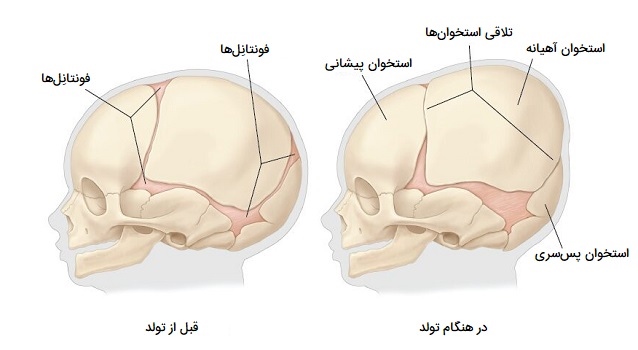
هنگام تولد، فونتانل انعطافپذیری جمجمه را فراهم کرده و به استخوانها اجازه میدهد تا به یکدیگر نزدیک شوند یا کمی روی هم قرار بگیرند، بنابراین به حرکت سر نوزاد از طریق کانال واژن و تولد نوزاد کمک میکند. پس از تولد، این مناطق گسترش یافته بافت همبند امکان رشد سریع جمجمه و بزرگ شدن مغز را فراهم میکنند. با بزرگ شدن جمجمه، فونتانلها به یک لایه باریک از بافت پیوندی فیبری، به نام «الیاف شارپی» (Sharpey’s fibers)، تقسیم میشوند که صفحات استخوانی را به هم بخیه میزند. در طول اولین سال پس از تولد با بزرگ شدن استخوانهای جمجمه، عرض حفرهها بسیار کاهش مییابند.
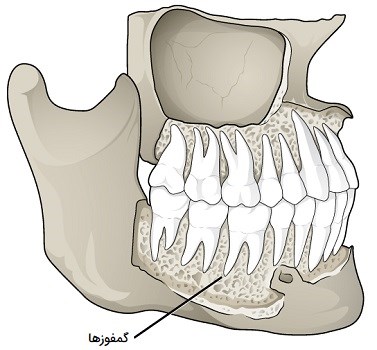
سندوزموز مفصلی است که در آن استخوانها توسط نواری از بافت همبند به هم متصل میشوند و امکان حرکت بیشتر از بخیه را دارند. یک نمونه از سندوزموز، مفصل استخوان درشتنی و مچ پا است. میزان حرکت در این نوع مفاصل با توجه به طول رشتههای بافت همبند تعیین میشود. گمفوزها بین دندانها و پریزهای (محل چفت شدن دندان) آنها رخ میدهد. دندان توسط یک بافت همبند به نام رباط پریودنتال به پریز خود متصل میشود. مفاصل فیبری طبقهبندی شده به عنوان سندسموز، یا ثابت، شامل بخیه، گمفوز و سندسموز هستند.
مفصل غضروفی
در یک مفصلِ غضروفی، استخوانها توسط «غضروف هیالین» (Hyaline cartilage) یا «غضروف رشتهای» (Fibrocartilage) پیوند میخورند. همانطور که از نام آن مشخص است، در یک مفصلِ غضروفی، استخوانهای مجاور توسط غضروف (یک نوع بافت همبند سخت اما انعطافپذیر) متحد میشوند. این نوع مفاصل فاقد حفره مفصلی هستند و استخوانهایی را درگیر میکنند که توسط غضروف هیالین یا غضروفهای رشتهای به یکدیگر متصل میشوند. دو نوع مفصل غضروفی وجود دارند که شامل موارد زیر هستند:
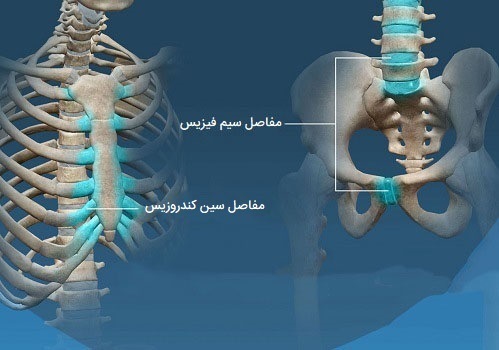
- یک مفصلِ «سین کندروزیس» (Synchondrosis) مفصلی غضروفی است که در آن استخوانها توسط غضروف هیالین مانند صفحه اپیفیز جمجمه به هم متصل میشوند. همچنین این ساختارها مکانهایی هستند که استخوان به یک غضروف متصل میشود، ناحیه بین انتهای قدامی دنده و غضروف جناغ قفس سینه، به عنوان مفاصل غضروفی سین کندروزیس طبقهبندی میشود. این مفاصل ممکن است کمی متحرک (آمفیارتروز) یا بیحرکت (سینارتروز) باشند.
- نوع دوم مفصلِ غضروفی، سیمفیزیس (رشد با هم) است، جایی که استخوانها توسط غضروف رشتهای به هم متصل میشوند. مفصلِ اتصالدهنده استخوانهای لگن و بین مهرهای از انواع مفاصل سیمفیزیس هستند.
مفصل سینوویال
در یک مفصل سینوویال، سطوح مفصلیِ استخوانها به طور مستقیم متصل نیستند، بلکه در عوض در یک حفره مفصلی که با مایع روانکننده پر شده است با یکدیگر در تماس هستند، این مایع توسط غشای سینوویال (سینوویوم) که کپسول مفصلی را پوشانده است، ترشح میشود. مفاصل سینوویال امکان حرکت آزادانه بین استخوانها را دارند و از معروفترین مفاصل بدن به شمار میروند. مفاصل سینوویال همچنین امکان حرکت نرم بین استخوانهای مجاور را فراهم میکنند. در این نوع مفصل سطوح استخوانها توسط لایه نازکی از غضروف هیالین پوشانده شدهاند، غضروف مفصلی و غشای سینوویال به هم پیوسته هستند. در برخی از مفاصل سینوویال، غضروف رشتهای به نام مینیسک ارتباط بین مفاصل استخوان را برقرار میکنند.
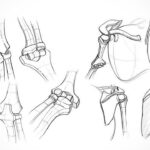
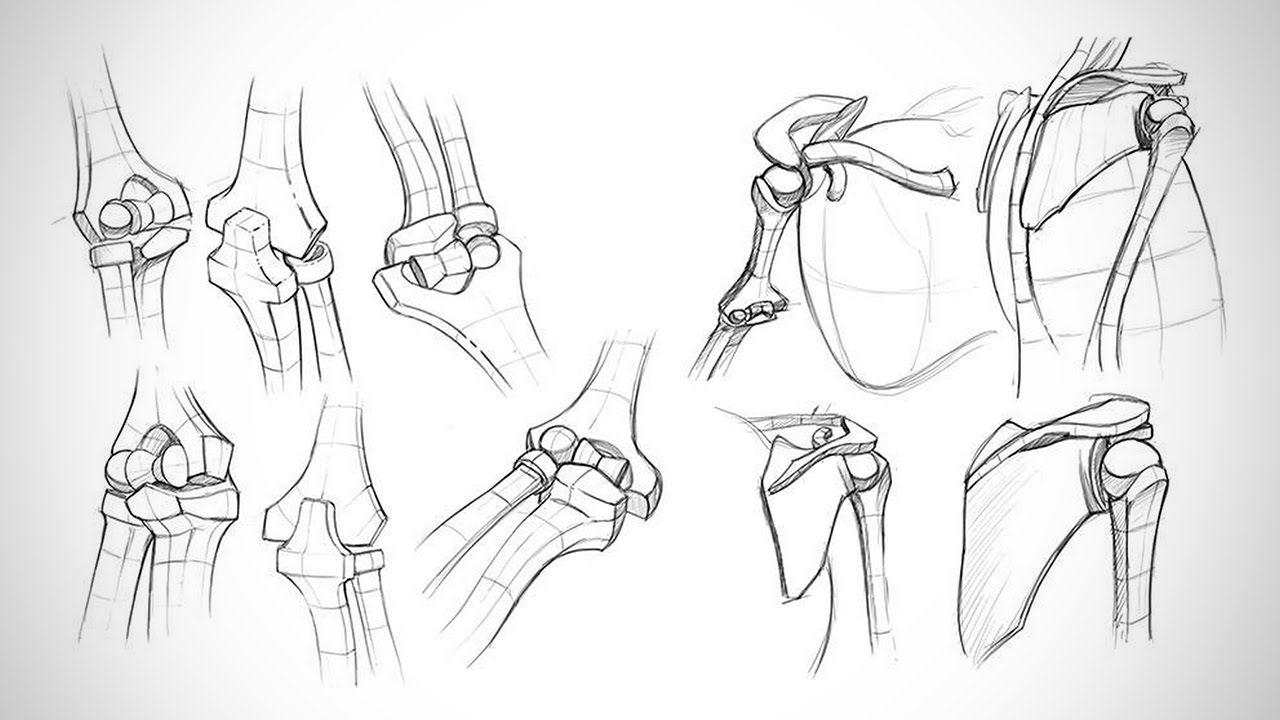
همچنین رباطها با در دست گرفتن استخوانها و مقاومت در برابر حرکات اضافی یا غیرطبیعی مفصل، از آن حمایت میکنند. مفاصل سینوویال اغلب بر اساس نوع حرکاتی که مجاز به انجام آنها هستند طبقهبندی میشوند. شش طبقهبندی از این دست وجود دارد شامل لولایی (مانند مفصل آرنج)، زینی (مفصل کارپومتاکارپال)، مسطح (مفصل آکرومیوکلاویکولار)، محوری (مفصل آتلانواکسیال)، کندیلوئید (مفصل متاکارپوفالانژیال) و گوی - کاسهای (مفصل ران).
طبقه بندی عملکردی مفاصل بدن
طبقهبندی عملکردی مفاصل با توجه به میزان تحرک موجود بین استخوانهای مجاور تعیین میشود. مفاصل از نظر عملکردی به عناوین مختلفی از جمله سینارتروز یا بیحرکت، آمفیارتروز یا کمی متحرک و دیارتروز یا کاملا متحرک طبقهبندی میشوند (arthroun = محکم شدن توسط یک مفصل). مفاصل رشتهای بسته به محل قرارگیری آنها و از نظر عملکردی به عنوان یک سینارتروز (مفصل بی حرکت) یا آمفیارتروز (مفصل کمی متحرک) طبقهبندی میشوند. مفاصل غضروفی نیز از لحاظ عملکردی به عنوان یک مفصل سینارتروز یا مفصل آمفیارتروز طبقهبندی میشوند. تمام مفاصل سینوویال از نظر عملکردی به عنوان مفصل دیارتروز در نظر گرفته میشوند.
مفاصل سینارتروز
مفصلِ بیحرکت یا تقریبا بیحرکت «سینارتروز» (Synarthrosis) نامیده میشود. طبیعت بیحرکت این مفاصل از طریق ایجاد یک اتصال قوی بین استخوانهای مفصلی است. این حالت در مکانهایی که استخوانها از اندامهای داخلی محافظت میکنند مهم است. به عنوان مثال میتوان به سوچور یا درزهای مفاصل فیبری بین استخوانهای جمجمه اشاره کرد که مغز را احاطه کرده و از آن محافظت میکنند. همچنین مانوبریواِسنترال یک مفصل غضروفی است و برای محافظت از قلب، مانوبریوم (قسمت بالایی استخوان جناغ) و بدنه جناغ را به هم پیوند میدهد.
مفاصل آمفیارتروز
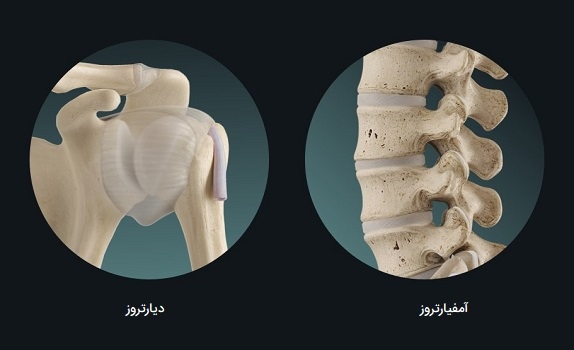
«آمفیارتروز» (Amphiarthrosis) مفصلی است که از نظر تحرک محدود است. نمونهای از این نوع مفصل، مفصلِ غضروفی است که اجسام مهرههای مجاور را متحد میکند. در پر کردن شکاف بین مهرهها یک لنت ضخیم از غضروف رشتهای حضور دارد که دیسک بین مهرهای نامیده میشود. هر دیسک بین مهرهای مهرهها را به شدت متحد میکند اما همچنان امکان حرکت محدودی را بین آنها فراهم میکند. با این حال، حرکات کوچک موجود بین مهرههای مجاور میتوانند در طول ستون مهرهها هماهنگ شده و دامنه وسیعی از حرکات بدن را فراهم کنند.
مثالی دیگر از آمفیارتروز، سمفیز ناحیه شرمگاهی در لگن است. این یک مفصل غضروفی است که در آن نواحی شرمگاهی استخوانهای لگنی راست و چپ با اتصال محکمی توسط غضروف رشتهای به یکدیگر متصل میشوند، این مفصل به طور معمول تحرک بسیار کمی دارد. قدرت سمفیز شرمگاهی در ایجاد ثبات به لگن در تحمل وزن بسیار مهم است.
مفاصل دیارتروز
مفاصل دارای تحرک کاملا آزادانه به عنوان «دیارتروز» (Diarthrosis) طبقهبندی میشوند. این حالت شامل کلیه مفاصل سینوویال بدن هستند که اکثر حرکات بدن را تأمین میکنند. بیشتر مفاصل دیارتروتیک در زائدههای اسکلتی وجود دارند و بنابراین دامنه حرکت وسیعی را به اندامها میبخشند.
مفاصل سینوویال
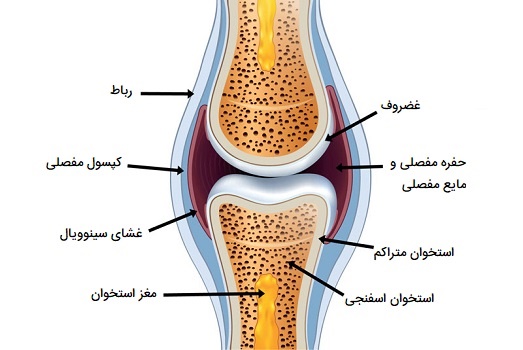
مفاصل سینوویال با وجود حفره مفصلی مشخص میشوند. دیوارههای این فضا توسط کپسول مفصلی، یک ساختار بافت پیوندی رشتهای، درست به خارج از ناحیه سطح مفصل استخوان، به هر استخوان متصل میشود. استخوانهای هر مفصل در حفره مفصلی با یکدیگر مرتبط میشوند.
با توجه به حضور یک لایه نازک از غضروف هیالین که کل سطح مفصلیِ هر استخوان را پوشانده از اصطکاک بین استخوانها در مفاصل سینوویال جلوگیری میشود. با این حال برخلاف مفاصل غضروفی، غضروفهای استخوانها در اینجا به هم پیوسته نیستند. در عوض، غضروف مفصلی مانند یک پوشش تفلون بر روی سطح استخوان عمل میکند و به استخوانهای مفصلی اجازه میدهد تا بدون آسیب رساندن به بافت استخوانی زیرین، به آرامی در مقابل یکدیگر حرکت کنند.
ساختارهای اصلی در مفاصل سینوویال
پوشش داخلی سطح کپسول مفصلی یک غشای سینوویال نازک است. سلولهای این غشا مایع مفصلی ترشح میکنند سینووویا (synovia = مایع غلیظ)، مایعی لزج و ضخیم است که روغنکاری انجام داده تا اصطکاک بین استخوانهای مفصل کاهش یابد. این مایع همچنین تغذیه غضروف مفصلی که فاقد رگهای خونی است را فراهم میکند. توانایی حرکت استخوانها در حفره مفصل به راحتی در برابر یکدیگر و آزادی حرکت مفصلی که این امر را فراهم میکند، به این معنی است که هر مفصل سینوویال از نظر عملکرد به عنوان دیارتروز طبقهبندی میشود. در خارج از سطوح مفصلیِ مفاصل سینوویال، استخوانها توسط رباطها (که نوارهای قوی از بافت همبند فیبری هستند) به هم متصل میشوند.
این رباطها با لنگر انداختن به استخوانها و جلوگیری از جدا شدن آنها، مفصل را تقویت و حمایت میکنند. رباطها حرکات طبیعی در مفصل را امکانپذیر کرده، اما دامنه این حرکات را محدود میکنند، بنابراین از حرکات بیش از حد یا غیرطبیعی مفصل جلوگیری میکنند. رباطها بر اساس ارتباط آنها با کپسول مفصلی فیبری طبقهبندی میشوند. یک «رباط خارجی» (Extrinsic Ligament) در خارج از کپسول مفصلی قرار دارد، یک «رباط ذاتی» (Intrinsic Ligament) در دیواره کپسول مفصلی، ذوب شده یا در آن قرار میگیرد و یک رباط «داخل کپسولی» (Intracapsular Ligament) در داخل کپسول مفصلی قرار دارد. در بسیاری از مفاصل سینوویال، حمایت اضافی توسط عضلات و تاندونهای آنها در سراسر مفصل وجود دارند.
تاندون، ساختار متراکم بافت همبند است که عضله را به استخوان متصل میکند. با افزایش نیروهایی که بر روی مفصل وارد میشوند، بدن به طور خودکار قدرت کلی انقباض عضلات عبور کننده از آن مفصل را افزایش میدهد، بنابراین به عضله و تاندون آن اجازه میدهد تا به عنوان بافت پویا برای مقاومت در برابر نیروها و حمایت از مفصل عمل کنند. این نوع حمایت غیرمستقیم توسط عضلات در مفصلِ سینوویال شانه (جایی که رباطها نسبتاً ضعیف هستند) بسیار مهم است.
ساختارهای فرعی در مفاصل سینوویال
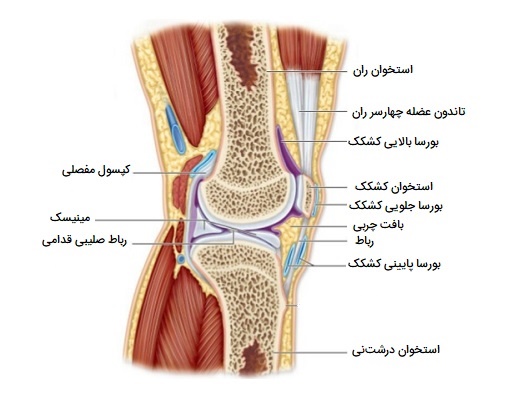
چند مفصلِ سینوویال بدن دارای ساختار غضروفی - رشتهای هستند که بین استخوانهای مفصلی قرار دارند. به این ساختارها دیسک مفصلی گفته میشود که به طور کلی کوچک و بیضی شکل هستند. ساختارهایی به نام مینیسک نیز از جنس غضروف رشتهای بوده اما بزرگتر و C شکل هستند. این ساختارها بسته به اتصال خاص میتوانند عملکردهای مختلفی را انجام دهند. در بعضی جاها، ممکن است مانند یک دیسک مفصلی عمل کرده و استخوانهای مفصل را به شدت به هم پیوند دهند. از جمله این موارد میتوان به دیسکهای مفصلی موجود در مفصل استرنوکلاویکولار (محل اتصال استخوان ترقوه به جناغ) یا بین انتهای دیستال زند زبرین و زند زیرین ساعد اشاره کرد.
در سایر مفاصل سینوویال، دیسک میتواند باعث جذب شوک و ایجاد خاصیت بالشتکی بین استخوانها شود، این عملکردِ هر منیسک در مفصل زانو است. همچنین یک دیسک مفصلی میتواند برای صاف کردن حرکات بین استخوانهای مفصلی، همانطور که در مفصل گیجگاهی فکی دیده میشود، عمل کند. برخی از مفاصل سینوویال دارای یک پد چربی نیز هستند که میتوانند به عنوان بالشتک بین استخوانها عمل کنند. ساختارهای اضافی در خارج از مفصل سینوویال برای جلوگیری از اصطکاک بین استخوانهای مفصل و تاندونهای عضلانی یا پوست فوقانی آن وجود دارند.
«بورسا» (Bursa) یک کیسه بافت همبند نازک است که با مایع روانکننده پر شده است. آنها در مناطقی معمولاً در نزدیکی مفاصلی در بدن واقع شدهاند که پوست، رباطها، عضلات یا تاندونهای عضلانی میتوانند بر روی یکدیگر ساییده شوند. بورسا ها با جدا كردن ساختارهای مجاور، اصطكاك را كاهش داده و از مالش مستقيم آنها بر روی همديگر جلوگيری میكنند. غلاف تاندون از نظر ساختار شبیه بورسا اما کوچکتر از آن است و یک کیسه بافت همبند است که تاندون عضله را در مکانهای عبور از مفصل احاطه میکند. این ماده حاوی مایعی روانکننده است که امکان حرکت صاف تاندون را هنگام انقباض عضلات و حرکات مفصل فراهم میکند.
انواع مفاصل سینوویال
مفاصل سینوویال بر اساس شکل سطوح مفصلی استخوانهایی که هر مفصل را تشکیل میدهند به انواع و حالتهای مختلفی تقسیم میشوند. شش نوع اتصالات سینوویال شامل مفصل محوری، لولایی، کندیلوئید یا لقمهای، زینی، صفحهای و اتصالات گوی - کاسهای هستند. در ادامه به توضیح هر کدام از حالات مفصلی سینوویال میپردازیم.
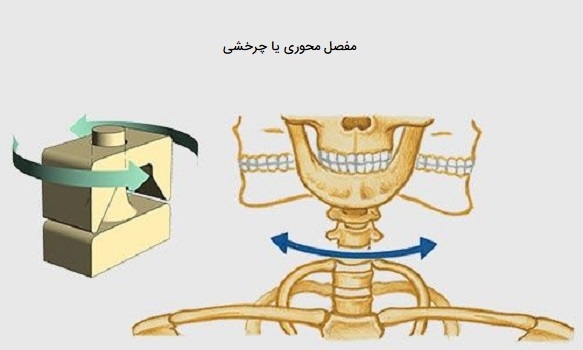
مفصل محوری
در یک «مفصل محوری یا چرخشی» (Pivot Joint)، یک قسمت از استخوان در یک حلقه محصور شده است که بخشی از آن با مفصل با استخوان دیگر و تا حدی توسط یک رباط تشکیل شده است، استخوان درون این حلقه میچرخد. از آنجا که چرخش در اطراف یک محور است، اتصالات محوری از لحاظ عملکردی به عنوان یک نوع مفصل دیارتروز تکمحوری طبقهبندی میشوند. یک مثال از مفصل محوری «مفصل آتلانواکسیال» (Atlantoaxial Joint) است که بین مهرههای C1 (اطلس) و C2 (محور) یافت میشود. در اینجا، حفرههای رو به بالای محور با بخش داخلی اطلس جایی که توسط یک رباط در محل نگه داشته میشود تشکیل مفصل میدهند. چرخش در این مفصل به شما امکان میدهد سر خود را از یک طرف به آن طرف بچرخانید.
مفصل محوری دوم در «مفصلِ رادیواولنار پروگزیمال» (Proximal Radioulnar Joint) یافت میشود. در اینجا، استخوان زند زبرین تا حد زیادی توسط یک رباط احاطه شده است که آن را در جای خود حفظ میکند زیرا با فرورفتگی زند زیرین تشکیل مفصل میدهد و با چرخش استخوان زند زیرین حرکات جلو بازو را امکان پذیر میکند.
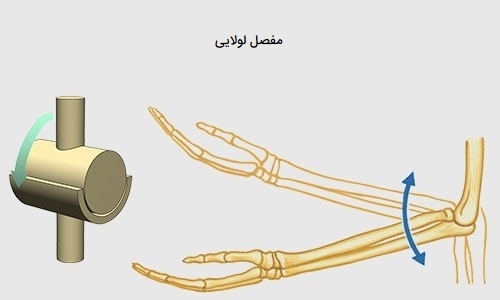
مفصل لولایی
در «مفصل لولایی» (Hinge Joint)، انتهای محدب یک استخوان با انتهای مقعر استخوان مجاور چفت میشود. این نوع اتصالات فقط حرکت خم و راست شدن را در امتداد یک محور واحد امکانپذیر میکنند و بنابراین اتصالات لولایی از نظر عملکرد به عنوان اتصالات تکمحوری طبقهبندی میشوند. یک مثال خوب برای این حالت در محل مفصل آرنج بین تروکلئای استخوان بازو و ناحیه فرورفته چرخشی استخوان زند زیرین ساعد وجود دارد. مفاصل لولایی دیگر بدن شامل زانو، مچ پا و مفاصل بین استخوانهای بند انگشتان استخوانهای دست و پا است.
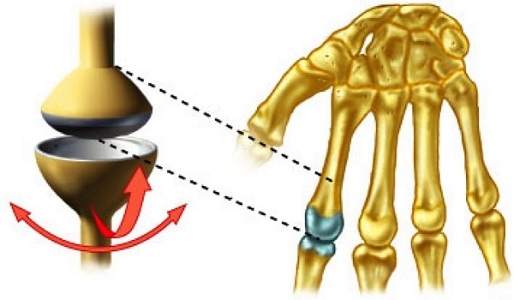
مفصل کندیلوئید
در «مفصل کندیلوئید یا بیضوی» (Condyloid Joint)، فرورفتگی کمعمق در انتهای یک استخوان با ساختار گردشده از یک استخوان مجاور تشکیل مفصل میدهد. مفاصل بند (متاکارپوفالانژیال) دست بین انتهای دیستال استخوان متاکارپال (ناحیه کف دست) و استخوان پروگزیمال فالانکس (ابتدای انگشتان از سمت مچ) مفاصل کندیلوئید هستند. (منظور مفاصلی است که هنگام مشت کردن دست به حالت ۹۰ درجه در میآیند). مثال دیگر مفصل رادیوکارپال مچ دست است، بین فرورفتگی کمعمق در انتهای دیستال استخوان زند زبرین ساعد و استخوانهای اسکافوئید، هلالی و سهحلقهای مچ دست قرار میگیرد. در این حالت، ناحیه مفصلی شکل بیضوی بیشتری دارد.
از نظر عملکردی، اتصالات کندیلوئید مفاصل دو محوره هستند که امکان حرکت دو صفحهای را فراهم میکنند. یک حرکت شامل خم و راست شدن انگشتان یا حرکات قدامی - خلفی دست است. حرکت دوم یک حرکت رو به رو است که به شما امکان میدهد انگشتان خود را از هم باز کرده و آنها را به هم نزدیک کنید یا دست خود را در جهت رفتن به صورت داخلی یا جانبی حرکت دهید.
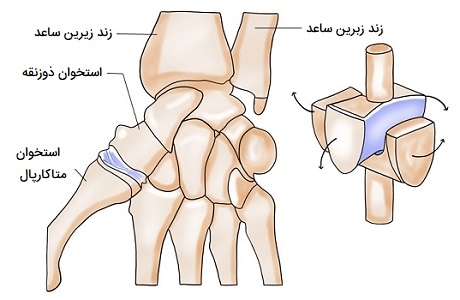
مفصل زینی
در یک «مفصل زینی» (Saddle Joint)، هر دو سطح مفصلی استخوانها شکل زین دارند که یک جهت آن مقعر و جهت دیگر محدب است. این حالت اجازه میدهد تا دو استخوان مانند سوار نشسته بر روی زین در کنار هم قرار بگیرند. اتصالات زین از نظر عملکردی به عنوان مفاصل دو محوره طبقهبندی میشوند. به عنوان مثال اولین مفصل کارپومتاکارپال، بین ذوزنقه (استخوان کارپال) و اولین استخوان متاکارپال در پایه انگشت شست قرار دارد.
این مفصل توانایی دور شدن از کف دست را در امتداد هر دو صفحه فراهم میکند. بنابراین، انگشت شست میتواند در همان صفحه کف دست حرکت کند یا می تواند از جلو و عمود بر کف دست خارج شود. این حرکت اولین مفصل کارپومتاکارپال همان چیزی است که انگشتان شست متمایزی را به انسان میدهد. مفصل استرنوکلاویکولار (اتصال استخوان ترقوه و جناغ) نیز به عنوان مفصل زینی طبقهبندی میشود.
مفصل صفحه ای
در یک «مفصل صفحهای یا کشویی» (Plane Joint)، سطوح مفصلی استخوانها صاف یا کمی خمیده و تقریباً به همان اندازه هستند که باعث میشود استخوانها روی هم بلغزنند. حرکت در این نوع مفصل معمولاً کم و محدود به رباطهای اطراف است. اتصالات صفحهای فقط بر اساس شکل آنها میتوانند حرکتهای مختلفی از جمله چرخش را امکانپذیر کنند. بنابراین اتصالات صفحهای میتوانند از نظر عملکردی به عنوان یک مفصل چند محوری طبقهبندی شوند. با این وجود، تمام این حرکات به دلیل محدودیتهایی که توسط رباطها یا استخوانهای همسایه، قابل انجام توسط هر مفصل صفحهای نیستند. بنابراین، بسته به جایگاه خاص در بدن، یک مفصلِ صفحهای ممکن است فقط یک نوع حرکت یا چندین حرکت را از خود نشان دهد.
مفاصل صفحهای بین استخوانهای مچ دست (مفاصل بین کارپال) یا استخوانهای تارسال پا (ناحیه میانی کف پا)، بین ترقوه و آکرومیون کتف (مفصل آکرومیوکلاویکولار) و بین فرایندهای مفصلی فوقانی و تحتانی مهرههای مجاور (مفاصل زیگاپوفیزیک) پیدا میشوند.
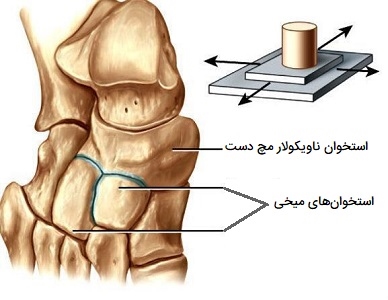
مفصل گوی - کاسه ای
«مفصلِ گوی کاسهای یا توپ و سوکت» (Ball-and-Socket Joint) اتصالی با بیشترین دامنه حرکت است. در این مفاصل، سر گرد شده یک استخوان (توپ) در قسمت فرو رفته استخوان مجاور قرار میگیرد. مفصل ران و مفصل گلنوهومرال (شانه) تنها مفاصل گوی - کاسهای بدن هستند. در مفصلِ ران، سر استخوان ران با استابولوم استخوان لگن متصل میشود و در مفصلِ شانه، سر استخوان بازو با حفره گلنوئید کتف مرتبط میشود.
اتصالات گوی - کاسهای از نظر عملکرد به عنوان اتصالات چند محوری طبقهبندی میشوند. استخوان ران و استخوان بازو قادر به حرکت در دو جهت قدامی - خلفی و داخلی - جانبی هستند و همچنین میتوانند به دور محور طولانی خود بچرخند. سوکت کم عمق که توسط حفره گلنوئید تشکیل شده است، به مفصل شانه دامنه حرکتی گستردهای را میدهد. در مقابل، شاخه عمیق استابولوم لگن و رباطهای محکم حمایتکننده مفصل ران برای محدود کردن حرکات استخوان ران عمل میکنند و این امر نشان دهنده نیاز به ثبات و توانایی تحمل وزن در مفصل ران است.
اختلالات مفاصل
طبق گزارش سازمان بهداشت جهانی، بیماری مفصل دژنراتیو یکی از ده بیماری ناتوانکننده در کشورهای پیشرفته است. بیماریهای مفاصل ممکن است به صورت کوتاه مدت یا بیش از حد مزمن، دردناک و یا فقط آزار دهنده و ناراحتکننده باشند. آنها ممکن است به یک مفصل محدود شوند و یا ممکن است بسیاری از قسمتهای مختلف اسکلت را تحت تأثیر قرار دهند. بیماریهای روماتیسمی و مفصلی مانند استئوآرتریت (آرتروز) و آرتریت روماتوئید (روماتیسم مفصلی)، از گستردهترین آسیبهای دردناک و ناتوانکننده در سراسر کره زمین هستند.
درد مفصلی چیست؟
درد مفصل یک مشکل بسیار رایج است، بسیاری از شرایط مختلف میتوانند منجر به درد مفاصل شوند، از جمله آرتروز، آرتریت روماتوئید، بورسیت، نقرس، کشیدگی، رگ به رگ شدن، عفونت و به ندرت میتواند دلیل سرطان مفصل باشد. در افراد مسن، درد مفصلی که بطور مداوم بدتر میشود و ممکن است فقط روی یک مفصل یا تعداد زیادی از آنها تأثیر بگذارد، معمولاً نشانه آرتروز است.
در میان مفاصل مختلف بدن درد زانو شایعترین بوده و بعد از آن به ترتیب درد شانه و مفصل ران شایع هستند. اما درد مفصل میتواند بر روی هر قسمت از بدن، از مچ پا و پاها گرفته تا شانهها و دستها تأثیر بگذارد. با افزایش سن، مفاصل دردناک به طور فزایندهای شایع میشوند. از درد مفصل به عنوان آرترالژیا نیز یاد میشود. بیماریهای مقاربتی کلامیدیا و سوزاک میتوانند منجر به درد مفاصل شوند. علائم و نشانههای مرتبط با درد مفصل میتوانند شامل موارد زیر باشند:
- قرمزی
- تورم
- نرمی بیش از حد مفصل
- ایجاد حرارت در محل مفصل
- لنگیدن ناشی از درد مفصلی
- قفل شدن مفاصل
- از دست دادن دامنه حرکتی مفصل
- سفتی یا ضعف مفصل
علت درد مفاصل
بسیاری از شرایط و عوامل میتوانند فرد را دچار درد مفصل کنند. اگر فردی در مفاصل متعدد درد داشته باشد، به عنوان پلیآرترالژیا شناخته میشود. معمولاً درد مفاصل نتیجه آسیب، عفونت، بیماری یا التهاب است. در ادامه برخی از دلایل شایع درد مفصل بیان شدهاند.
- آسیب. آسیب علت شایع درد مفاصل است. آسیب میتواند در اثر استفاده بیش از و فشار آمدن بر مفاصل یا در اثر ضربهای باشد که باعث شکستگی، پیچ خوردگی یا کشیدگی شود. به عنوان مثال، یک آسیبدیدگی شایع زانو آسیب به رباط صلیبی قدامی (ACL) است. افرادی که ورزشهای خاصی مانند فوتبال، بسکتبال یا راگبی انجام میدهند، بیشتر در معرض آسیبدیدگی رباط صلیبی قدامی و در نتیجه آسیب مفصلی هستند.
- عفونت ویروسی. برخی از عفونتها ممکن است منجر به درد مفصل شوند. به عنوان مثال، ویروس هپاتیت C میتواند عوارضی ایجاد کند که منجر به درد مفصلی شود. ابتلا به بیماریهای روماتیسمی در افراد مبتلا به هپاتیت C معمول است که میتواند مشکلاتی از جمله درد در مفاصل ایجاد کند.
- برخی از بیماریها. برخی از انوع بیماریها میتوانند باعث درد مفاصل شوند. لوپوس یک بیماری خود - ایمنی مزمن است و علائم شایع آن شامل درد عضلات و مفاصل است. در حقیقت درد مفصل، اولین علامت برای بیش از نیمی از کسانی است که به لوپوس مبتلا میشوند. افراد به لوپوس مبتلا میشوند زیرا سیستم ایمنی بدن آنها بیش از حد فعال شده و به بافت سالم و طبیعی حمله میکند.
- بیماریهای روماتیسمی. آرتروز و آرترالژیا بسیار شبیه به هم هستند اما تفاوتهای اساسی باهم دارند. هر دو درد مفصل را توصیف میکنند اما آرترالژیا بدون التهاب مشخص در مفصل (که ویژگی بارز آرتروز است) رخ میدهد. حدود ۵۰ درصد از بزگسالان مبتلا به انواع آرتریت دردهای مفصلی را گزارش کردهاند. بیش از صد نوع بیماری روماتیسمی وجود دارند استئوآرتریت، روماتیسم مفصلی، نقرس و آرتروز سپتیک از انواع بیماریهای روماتیسمی مرتبط با مفاصل هستند.
تشخیص درد مفاصل
تشخیص اولیه درد مزمن مفصل احتمالاً شامل ارزیابی توسط پزشک خواهد بود. آنها معمولاً سابقه پزشکی فرد را بررسی کرده و معاینه فیزیکی انجام میدهند. پزشک ممکن است سوألاتی را بپرسد از جمله اینکه آیا درد پس از آسیبدیدگی ظاهر شده است یا اینکه سابقه خانوادگی بیماری مفصلی وجود دارد. به عنوان بخشی از معاینه بدنی، آنها مفاصل را معاینه کرده و دامنه حرکت آنها را بررسی میکنند. تکنیکهای تصویربرداری مانند اشعه X و MRI، سونوگرافی و سی تی اسکن نیز ممکن است در تشخیص کمک کنند. یک پزشک ممکن است تستهای آزمایشگاهی را برای کمک به تشخیص برای بیمار تجویز کند. این آزمایشات ممکن است شامل آزمایش خون برای بررسی موارد زیر باشد:
- فاکتورهای روماتوئید
- سرعت رسوب گلبول قرمز
- سنجش اسید اوریک
- سنجش پروتئین واکنشی C
- آنتیبادیهای ضد هستهای
درمان درد مفاصل
درمان درد مفاصل بسته به علت اصلی متفاوت خواهد بود. به طور معمول، پزشک برای تسکین درد ممکن است داروی مسکن تجویز کند. به عنوان مثال، برای آرتروز، آنها ممکن است داروهای ضد التهابی غیر استروئیدی (NSAID)، کورتیکواستروئیدها یا داروهای ضد روماتیسم اصلاح کننده بیماری (DMARDs) را پیشنهاد دهند. اگر درد مفصل به دلیل عفونت باشد، پزشک آنتی بیوتیک یا ضد ویروس را برای کاهش و مدیریت علائم تجویز میکند. اگر این درد به دلیل آسیبدیدگی یا آرتروز باشد، پزشک ممکن است افراد را برای توانبخشی به یک متخصص فیزیوتراپی معرفی کند. در موارد شدیدتر یا در صورتی که درد ادامه پیدا کند، پزشک توصیه میکند که فرد تحت عمل جراحی قرار بگیرد.
درمان خانگی درد مفصل
نتایج استفاده از داروهای خانگی بسته به علت اصلی درد مفاصل احتمالاً متفاوت خواهد بود. افراد ممکن است بتوانند با مصرف NSAID های بدون نسخه، مانند ایبوپروفن یا استفاده از پماد کپسایسین موضعی، درد مفاصل را در خانه کنترل کنند. استفاده از عصا یا ویلچر نیز ممکن است به فرد کمک کند که از وارد آوردن فشار غیر ضروری به مفاصل دردناک جلوگیری کند.
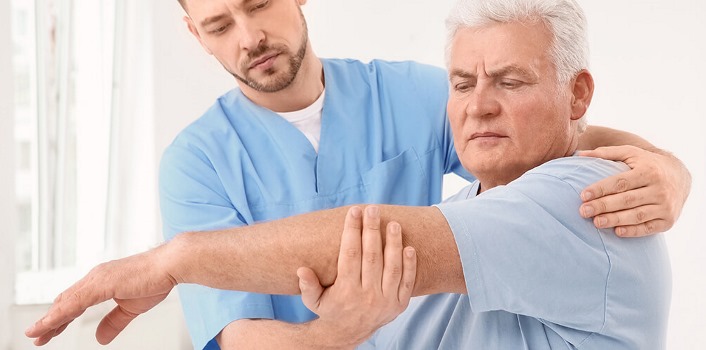
همچنین ممکن است استفاده از روش R.I.C.E برای تسکین درد مفید باشد که شامل مراحل زیر است:
- «استراحت» (Rest): دادن استراحت به ناحیه آسیبدیده و پرهیز از استفاده از آن.
- «یخ» (Ice): استفاده از کیسههای یخ یا پدهای سرد کننده در ناحیه دردناک بدون اینکه مستقیماً پوست را لمس کنند.
- «فشرده سازی» (Compression): برای ایجاد پشتیبانی، کاهش جریان خون و محدود کردن تورم، ناحیه آسیبدیده را با باند الاستیک بپیچید.
- «ارتفاع» (Elevate): نگه داشتن ناحیه دردناک بالاتر از سطح قلب برای کاهش تورم.
در صورت مشاهده علائم درد مفصلی که بر فعالیتهای روزمره تأثیر میگذارد و یا باعث نگرانی میشود، بهتر است به پزشک مراجعه شود. یک پزشک قادر به تشخیص بیماری و درمان آن یا ارجاع برای مراقبتهای ویژه خواهد بود. افراد اغلب میتوانند درد خفیف مفصلی را با درمانهای خانگی کنترل کنند، اما احتمالاً برای درد شدید یا مداوم مفصل درمان پزشکی لازم است.
دیابت و درد مفاصل
دیابت به روشهای مختلفی از جمله آسیب رساندن به مفاصل یا اعصاب میتواند باعث درد مفاصل شود. همچنین با دو نوع آرتروز ارتباط دارد. با گذشت زمان، دیابت کنترل نشده میتواند بر روی عضلات و اسکلت تأثیر بگذارد و منجر به درد مفاصل، آسیب عصبی و سایر علائم شود. همچنین طبق آخرین تحقیقات بنیاد آرتروز، افراد دیابتی تقریباً دو برابر بیشتر در معرض آرتروز هستند. دیابت یک بیماری مزمن است که با مشکلات انسولین و همچنین به عنوان بیماری قند خون شناخته میشود. انسولین هورمونی است که گلوکز خون را به سلولهای بدن میرساند.
اگر سطح گلوکز خون فردی بیش از حد باشد و تحت درمان قرار نگیرد، میتواند منجر به طیف وسیعی از مشکلات جسمی شود. دیابت نوع 1 یک بیماری خود ایمنی است، این اتفاق زمانی رخ میدهد که لوزالمعده (پانکراس) انسولین تولید نمیکند. دیابت نوع 2 یک بیماری اکتسابی است، این شرایط باعث میشود بدن انسولین کمتری تولید کند و این هورمون عملکرد موثری نداشته باشد. در ادامه به بررسی سایر مشکلاتی که از راه دیابت میتوانند باعث درد مفصل شوند میپردازیم.
دیابت و مشکلات اسکلتی - عضلانی
با گذشت زمان، اگر فردی درمان موثری دریافت نکند، دیابت میتواند منجر به خرابی سیستم اسکلتی - عضلانی شود. این شرایط میتواند آسیب مفصلی و محدودیت حرکت مفصلی را در بر داشته باشد. دیابت همچنین میتواند باعث تغییر در اعصاب و رگهای خونی کوچک شود. در نتیجه، ناهنجاریهای دست در بین افراد مبتلا بسیار شایع است. در بعضی از افراد دیابتی ضخامت پوست انگشتان همراه با کاهش تحرک در مفصل ایجاد میشود.
همچنین ممکن است افراد به دلیل اختلال شانه یخ زده یا التهاب مفصل روتاتور کاف، درد شانه را تجربه کنند. وقتی مفاصل آسیب ببینند، بالشتک سازی در محل مفاصل دیگر به همان اندازه موثر عمل نمیکند. در نتیجه، استخوانها میتوانند به هم بخورند و باعث التهاب، سفتی و درد شوند، در این شرایط ممکن است فرد تحرک مفصلی محدودی را تجربه کند. برخی از مشکلات مفصلی در افراد دیابتی نوع 1 یا نوع 2 ایجاد میشود. مشکلات مفصلی اغلب با طول مدت بیماری و کنترل دیابت ارتباط دارند. برخی از اختلالات ایجاد شده همراه با دیابت شامل موارد زیر هستند:
- سندرم تونل کارپال
- «انقباض دوپویترن» (Dupuytren’s contracture)، یا کشیدگی کف دستها
- انگشت ماشهای یا تریگر فینگر
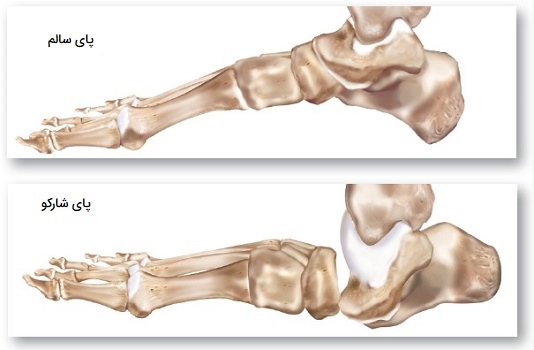
دیابت و اختلال مفصل شارکو
مفصل «شارکو» (Charcot) که به آن آرتروپاتی نوروپاتیک نیز گفته میشود، از آسیب عصبی ناشی از دیابت ایجاد میشود. اصطلاح پزشکی آسیب عصبی مربوط به دیابت، نوروپاتی دیابتی نام دارد. نوروپاتی دیابتی میتواند باعث بیحسی در اندامهای انتهایی مانند پا و مچ پا شود. با گذشت زمان، ممکن است فرد در این مناطق احساس کمتری کند یا هیچ احساسی نداشته باشد. به عنوان مثال میتوان پیچ خوردن یا شکستن پا رخ دهد، بدون اینکه فرد متوجه میزان آسیب شود. شکستگیها و پیچ خوردگیهای کوچک میتوانند به مفاصل پا فشار وارد کنند. کاهش خونرسانی و عوامل مکانیکی، با گذشت زمان، به آسیب مفصل و تغییر شکل فیزیکی آن کمک میکنند. موارد زیر برخی از علائم هشدار دهنده مفصل شارکو هستند:
- قرمزی یا تورم
- بی حسی
- درد در مفاصل
- مناطقی که با لمس احساس گرما میدهند
- تغییر در ظاهر پا
اگر مفصل شارکو یا آرتروپاتی نوروپاتیک در شما باعث درد میشود، بهتر است که از استفاده از پای آسیبدیده تا زمان بهبودی کامل آن خودداری کنید. اگر پاها بیحس شدهاند، حتما به متخصص ارتوپد مراجعه کنید، پزشکان معمولاً مفصل شارکو را با گچ گرفتن درمان میکنند.
دیابت نوع یک و روماتیسم مفصلی
هم آرتریت روماتوئید (RA) و هم دیابت نوع 1 اختلالات خود - ایمنی هستند. این بدان معنی است که در هر دو مورد، سیستم ایمنی بدن به بخشی سالمی از بدن حمله میکند. در فرد مبتلا به روماتیسم مفصلی، سیستم ایمنی بدن به بافتهای مفاصل حمله کرده و باعث تورم، درد و تغییر شکل میشود. در فرد مبتلا به دیابت نوع 1، سیستم ایمنی بدن به سلولهای جزایر لانگرهانس موجود در لوزالمعده حمله کرده و تولید انسولین را متوقف میکند. هم روماتیسم مفصلی و هم دیابت نوع 1 شامل التهاب هستند و برخی علائم بالینی التهاب از جمله پروتئین واکنش پذیر C و میزان اینترلوکین - ۶ در افرادی که به هر دو بیماری مبتلا هستند به طور مداوم زیاد است. داشتن یکی از این دو بیماری خود - ایمنی میتواند خطر ابتلا به بیماری دوم را افزایش دهد.
دیابت نوع ۲ و آرتروز مفاصل
برخلاف دیابت نوع 1، نوع 2 به شدت با اضافه وزن بدن ارتباط دارد. اضافه وزن یا چاقی همچنین خطر ابتلا به آرتروز یا استئوآرتریت (OA) را در فرد افزایش میدهد، زیرا وزن باعث فشار اضافی بر مفاصل، به ویژه در قسمت پایین بدن میشود. فرد میتواند با حفظ وزن مناسب خود، از طریق رژیم غذایی سالم و ورزش منظم خطر ابتلا به دیابت نوع 2 و استئوآرتریت را کاهش دهد. اگر فردی به هر دو حالت یا هر بیماری مبتلا باشد، رسیدن به وزن سالم و حفظ آن میتواند علائم وی را بهبود بخشد.
طبق مطالعات بنیاد آرتروز، از دست دادن ۶ الی ۷ کیلوگرم در افراد چاق میتواند سطح درد مفصلِ زانو در یک فرد مبتلا به آرتروز را به طور قابل توجهی بهبود بخشد. همچنین، در یک فرد مبتلا به دیابت نوع 2، از دست دادن 5 تا 10 درصد از کل وزن بدن میتواند سطح قند خون را به طور قابل توجهی کاهش دهد. در نتیجه، ممکن است لازم باشد داروی کمتری برای این بیماری مصرف کنند.

درمان درد مفصلی ناشی از دیابت
مصرف داروهای ضد التهاب بدون نسخه، مانند ایبوپروفن، اغلب میتواند درد و تورم مفاصل را کاهش دهد. در مورد مقدار زیاد ایبوپروفن در کوتاه مدت و طولانی مدت با پزشک خود صحبت کنید. اگر درد مفصل و سایر علائم ادامه داشت، درباره گزینههای درمانی با پزشک خود صحبت کنید. برخی از افراد از بریس، عصا، تنظیمات سبک زندگی یا دارو یا ترکیبی از همه روشها بهرهمند میشوند. دیابت نوع 1 و 2 علل و روشهای درمانی متفاوتی دارند. افراد مبتلا به دیابت نوع 1 معمولاً برای کنترل سطح قند خون نیاز به مصرف اشکال مختلف خوراکی یا تزریقی انسولین دارند. افراد مبتلا به دیابت نوع 2 نیز ممکن است به انسولین نیاز داشته باشند. غالباً، آنها فقط نیاز به مصرف دارویی دارند که پاسخ انسولین به قند خون را بهبود میبخشد.
افراد مبتلا به هر دو نوع دیابت از داشتن یک رژیم غذایی سالم و سطح ورزش بهرهمند میشوند. داشتن اضافه وزن فرد را در معرض خطر ابتلا به دیابت و درد مفاصل قرار میدهد. این وزن میتواند منجر به افزایش سطح قند خون شده و ممکن است لوزالمعده قادر به تولید انسولین کافی برای ادامه روند نباشد. این شرایط میتواند باعث ابتلای فرد به دیابت نوع 2 شود. تحمل وزن اضافی باعث ایجاد فشار بر روی مفاصل به ویژه در قسمت تحتانی بدن میشود. برای کاهش خطر ابتلا به دیابت نوع 2 و کاهش فشار در مفاصل، فرد باید وزن مناسبی داشته باشد. غالباً، فرد میتواند این کار را با ورزش منظم و رژیم غذایی سالم، سرشار از غلات کامل، سبزیجات، میوهها و پروتئینهای بدون چربی انجام دهد.
ارتباط ویتامین D و درد مفاصل چیست؟
ویتامین D یک ماده مغذی است که برای سلامت استخوانها حیاتی است. چندین مطالعه نشان میدهند که سطح پایین ویتامین D میتواند باعث افزایش درد مفاصل و عضلات شود. کمبود ویتامین D میتواند سلامت جسمی و روانی را نیز تحت تأثیر قرار دهد، اما بسیاری از افراد بدون اینکه بدانند ویتامین D کمی دارند. علائم جسمی کمبود این ویتامین ممکن است شامل درد عضلانی و مفاصل، از جمله آرتریت روماتوئید (RA)، که اغلب در زانوها، پاها و پهلوها رخ میدهد، باشند.
کمبود ویتامین D باعث نرمی و ضعف استخوانها میشود، به این حالت در بزرگسالان «استئومالاسی» (Osteomalacia) و در کودکان «راشیتیسم» (Rickets) گفته میشود. ویتامین D همچنین میتواند از پوکی استخوان جلوگیری کند، که یکی دیگر از شرایط ضعیف شدن استخوانها است. علائم کمبود ویتامین D در افراد مختلف متفاوت است. علائم معمول عبارتند از:
- خستگی
- درد مفصل
- درد و ضعف عضلانی
- درد استخوان
- مسائل تنفسی
- مشکلات عصبی از جمله بی حسی
- اختلالات خلقی، به ویژه «اختلال عاطفی فصلی» (SAD)
ویتامین D ممکن است اثرات ضد التهابی داشته باشد در نتیجه، بسیاری از مردم بر این باورند که ویتامین D در تسکین درد مفاصل، به ویژه در مواردی که التهاب علت آن است، نقش دارد. برخی تحقیقات کمبود ویتامین D را به روماتیسم مفصلی که یک بیماری التهابی مزمن است و مفاصل را تحت تأثیر قرار میدهد، مرتبط میدانند. یک مطالعه مروری در سال 2016 نشان داد که افراد مبتلا به روماتیسم مفصلی نسبت به افراد سالم به میزان قابل توجهی کمبود ویتامین D در خون دارند. آنها همچنین دریافتند که مبتلایان به روماتیسم مفصلی بیشتر دچار کمبود ویتامین D میشوند.
راه های دریافت ویتامین D
بدن ما میتواند از طریق قرار گرفتن در معرض نور خورشید ویتامین D تولید کند یا ویتامین D را از طریق رژیم غذایی بدست آورد. منابع اصلی دریافت ویتامین D عبارتند از نور خورشید، غذاها و مکملهای دارویی که در ادامه در مورد هر کدام بیشتر توضیح داده شده است:
- دریافت ویتامین D از نور خورشید. هنگام قرار گرفتن پوست برهنه در معرض آفتاب، بدن میتواند از نور «ماورای بنفش B» (UVB) ویتامین D ایجاد کند. اگرچه نور خورشید منبع بسیار خوبی از ویتامین است، اما برای جلوگیری از سوختن ضروری است که از قرارگیری در معرض آفتاب شدید و نیمه ظهر خودداری کنید زیرا میتواند باعث آسیب به پوست شده و خطر سرطان پوست را افزایش دهد.
- دریافت ویتامین D از غذاها. موسسه ملی بهداشت آمریکا توصیه میکند که بزرگسالان روزانه 15 میکروگرم ویتامین D مصرف کنند. برخی از غذاهایی که سرشار از ویتامین D هستند شامل ماهیهای روغنی مانند ماهی آزاد، ماهی خالمخالی، ماهی تن، شیر غنی شده، جگر گاو، زرده تخم مرغ، قارچ و غلات صبحانه غنی شده.
- دریافت ویتامین D از مکملها. برخی از افراد مانند گیاهخواران یا افراد مسن، یا افراد در فصل زمستان که نور خورشید کم است ممکن است برای دریافت ویتامین D با مشکل موجه شوند. برای این افراد استفاده از مکملهای دارویی میتامین D ضروری است. مصرف بیش از حد ویتامین D میتواند باعث مسمومیت شود، بنابراین بهتر است قبل از مصرف هر گونه مکمل جدید با پزشک یا متخصص بهداشت صحبت کنید و به دوز توصیه شده خود پایبند باشید.

سایر ویتامین ها برای درد مفاصل
درد مفصل اغلب نشانه التهاب است، هنوز درک درستی از نقش غذا در ایجاد درد در مفاصل وجود ندارد با این وجود افراد نباید از تأثیر رژیم غذایی و مواد مغذی خاص غافل شوند. در یک مطالعه گسترده مروری در سال ۲۰۱۸ محققان دریافتند که پیروی از رژیم مدیترانهای میتواند به کنترل و بهبود سلامت جسمی کمک کند. علاوه بر این، یک رژیم غذایی غنی از آنتیاکسیدان، میوهها، سبزیجات، آجیل و دانههای با رنگ روشن میتواند سلامت کلی را تقویت کرده و خطر بیماری را کاهش دهد. سایر مواد مغذی که ممکن است به تسکین درد مفصل کمک کنند شامل موراد زیر هستند:
- پروبیوتیکها. طبق مطالعهای که در سال ۲۰۱۷ انجام شد پروبیوتیکها در بهبود دردهای مفصلی که مرتبط با بیماریهای خودایمنی هستند نقش داشتند.
- امگا ۳. طبق مطالعه دیگیری در سال ۲۰۱۸، مصرف غذاهای حاوی اسیدهای چرب غیر اشباع مانند امگا ۳ در بهبود درد مفاصل نقش داشتند.
- کلسیم
- ویتامین K

پلی آرترالژی چیست؟
پلی آرتراژیا یک بیماری است که در آن درد در چندین مفصل از بدن ایجاد میشود. این شرایط میتواند چندین دلیل اساسی داشته باشد و ابتلا به آن در افراد مسن و به ویژه زنان بیشتر از مردان است. پلی آرترالژیا یک بیماری غیر التهابی است و میزان دردناک بودن مفاصل نیز به وضعیت عاطفی و تحمل درد فرد بستگی دارد، پلی آرتریت کلمهای است که معمولاً برای توصیف دردهای پنج مفصل و یا بیشتر استفاده میشود در حالی که گفته شده بیمار با 2 تا 4 مفصل درگیر بیماری اولیگوآتیکولار یا آرتروز است. بیماری پلیآرترالژیا میتواند علائم مختلفی داشته باشد، از جمله:
- درد مفصل
- نرمی مفاصل
- سفتی مفاصل
- تورم مفاصل
- حرکت محدود مفصل
- ضعف
- خستگی

علل درد همزمان مفاصل
افرادی که اضافه وزن دارند و یا سبک زندگی آنها کمتحرک و بیتحرک است یا مشاغلی دارند که شامل فعالیتهای جسمی تکراری بوده و به مفاصل آسیب وارد میکند، افرادی که دچار آسیبهای قبلی مفاصل هستند، زنان و افراد مسن بیش از سایرین در معرض خطر ابتلا به درد همزمان چند مفصل هستند. در ادامه علل اصلی ابتلا به این اختلال را بیان کردهایم:
- آسیب و شکستگی
- عفونتهای ناشی از ویروس
- برخی بیماریهای خود ایمنی مانند آرتریت روماتوئید و لوپوس
- بورسیت، تورم و تحریک مایع داخل مفصلی
- تاندونیت، که تورم یا التهاب تاندونها است
- استفاده بیش از حد از مفاصل
- آرتروز
- استئومیلیت، عفونت استخوانی ناشی از باکتری یا میکروبهای دیگر
- آرتریت سپتیک، که التهاب مفاصل در اثر عفونت باکتریایی یا قارچی است
تشخیص پلی آرترالژی
تشخیص بالینی پلی آرترالژی شامل ارزیابی اولیه بیمار توسط پزشک انجام گرفته و معمولاً شامل بررسی سابقه پزشکی فرد و معاینه فیزیکی است. همچنین ممکن است شامل آزمایشات خاص و تکنیکهای تصویربرداری باشد. هنگام بررسی سابقه پزشکی فرد، پزشک ممکن است سوألاتی از قبیل اینکه آیا درد پس از آسیبدیدگی ظاهر شده است یا سابقه خانوادگی بیماری مفصلی وجود دارد را بپرسد.
بررسی بدنی معمولاً شامل معاینه، لمس مفاصل، تشخیص مشکلات دامنه حرکت آنها و آزمایشات خاص است. پزشک احتمالاً سعی خواهد کرد محل دقیق درد و مفاصلی را که ابتدا تحت تأثیر قرار گرفتهاند تعیین کند. برای کمک به تشخیص ممکن است تستهای آزمایشگاهی لازم باشد که شامل تفسیر آزمایش خون برای بررسی فاکتور روماتوئید، سرعت رسوب گلبول قرمز، اسید اوریک، پروتئین واکنشی C، آنتی بادیهای ضدهستهای باشند. پزشک ممکن است آرتروسنتز یا آنالیز مایع مفصلی را انجام دهد که روشی برای بیرون کشیدن مایعات از مفاصل است و به تسکین درد منجر میشود. تجزیه و تحلیل مایعات همچنین به دکتر دید واضحتری از وضعیت منجر به ایجاد بیماری میدهد.
در نهایت میتوان از روشهای تصویربرداری برای کمک به تشخیص نیز استفاده کرد. این روشها ممکن است شامل رادیوگرافی، تصویربرداری با تشدید مغناطیسی (MRI)، سونوگرافی و توموگرافی کامپیوتری (CT اسکن) باشند. سی تی اسکن ممکن است همراه با تزریق رنگ انجام شود تا دید بهتری از غضروف، رباطها و بافتهای اطراف مفصل ایجاد شود.
درمان پلی آرترالژی
درمان درد همزمان چند مفصل میتواند شامل دارو یا راهکارهای فاقد دارو باشد. هدف از درمان کاهش درد، بهبودی و اجازه ادامه عملکرد صحیح مفاصل است. چندین دارو ممکن است به کنترل درد و تسکین تورم مفصل کمک کند. در موارد درد مفاصل متوسط تا شدید، پزشکان به طور مکرر داروهای ضد التهابی غیر استروئیدی (NSAID) یا مهارکنندههای سیکلواکسیژناز 2 (COX-2) تجویز میکنند. مطالعات نشان داده است که هر دو روش درمانی به طور مشابه موثر هستند، اگرچه مهارکنندههای COX-2 عوارض جانبی کمتری در روده ایجاد میکنند. در موارد درد خفیف ممکن است از استامینوفن برای تسکین درد مفاصل استفاده شود.
چندین مداخله و تغییر سبک زندگی برای محافظت و تقویت مفاصل توصیه میشوند. پزشکان و فیزیوتراپیستها ممکن است تمرینات بدنی متوسط مانند پیادهروی، شنا و دوچرخهسواری ثابت را توصیه کنند. این فعالیتها وزن زیادی روی مفاصل وارد نمیکنند و به کاهش وارد آمدن فشار روی آنها کمک میکنند. سایر روشهای غیر درمانی شامل استراحت دادن به مفاصل، داشتن یک رژیم غذایی سالم برای کاهش یا حفظ وزن، دوش آب گرم، ماساژ دادن و انجام حرکات کششی هستند. تغییر عادات روزمره ساده، مانند بهتر کردن حالات نشستن و ایستادن، میتواند درد مفاصل را تسکین داده و به فرد کمک کند تا با آن کنار بیاید.
ثابت نگه داشتن مفصل در کوتاه مدت میتواند برای کنترل و جلوگیری از درد مفید باشد. با این حال، دورههای طولانی بدون حرکت مفصل میتواند منجر به سفتی مفصل و از دست دادن حرکت شود. در حالت ایدهآل، مفصل را به آرامی حرکت دهید. فیزیوتراپیستها ممکن است گزینههای دیگر و تکنیکهای خاصی برای کمک به کنترل درد از جمله استفاده از سونوگرافی، جریانهای الکتریکی، گرما، سرما، تحریککنندههای پوست و تحریک الکتریکی عصب را فراهم کنند.

بورسیت چیست؟
بورسیت یک بیماری دردناک است که مفاصل را تحت تأثیر قرار میدهد. بورسها کیسههای پر از مایعی هستند که به عنوان بالشتکی بین استخوانها، تاندونها، مفاصل و عضلات عمل میکنند. وقتی این کیسههای پر از مایع ملتهب میشوند، بورسیت نامیده میشود. این یک بیماری نسبتاً شایع است، اما بسیاری از افراد آن را در خانه درمان میکنند و به پزشک مراجعه نمیکنند، بنابراین شناختن میزان شیوع آن دشوار است. بیش از 150 بورس یا کیسه مفصلی در بدن انسان وجود دارد. آنها نقاط بین استخوانها، تاندونها و عضلات نزدیک مفاصل را نرم و روان میکنند.
بورسها با سلولهای سینوویال پوشانده شدهاند. سلولهای سینوویال مایع روانکنندهای تولید میکنند که اصطکاک بین بافتها را کاهش میدهد. این بالشتکسازی و روانکاری باعث میشود مفاصل ما به راحتی حرکت کنند. وقتی شخصی دچار بورسیت یا التهاب کیسه فصلی شود، حرکت یا فشار به مفصل در او دردناک است. استفاده بیش از حد، آسیب و گاهی عفونت ناشی از نقرس یا آرتریت روماتوئید ممکن است باعث بورسیت شود، آرنج تنیسبازان نیز یکی از انواع بورسیت است.
هر کدام از کیسههای مفصلی داخل بدن ممکن است تحت تأثیر این شرایط قرار گیرند، اما بورسیت در مکانهای خاصی بیشتر است. افراد مبتلا به بورسیت در محل التهاب مفصل احساس درد خواهند کرد. مناطقی که بورسیت بیشتر اتفاق میافتد عبارتند از: شانهها، آرنج، مچ پا، زانو، باسن، لگن و رانها. وقتی بورسیت روی زانوها تأثیر میگذارد، گاهی اوقات این عارضه زانوی روحانی یا زانوی خدمتکار نامیده میشود و وقتی روی آرنج تأثیر بگذارد به آرنج تنیسبازان معروف است.
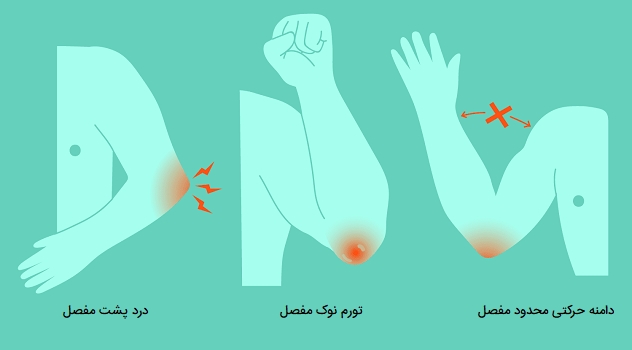
علائم بورسیت
یک فرد مبتلا به بورسیت ممکن است دردی داشته باشد که با حرکت یا فشار افزایش مییابد. همچنین علائم دیگری حتی بدون حرکت از جمله نرمی مفصل، تورم و از دست دادن حرکت مفاصل را داشته باشد. اگر بورسیت ناشی از عفونت باشد، به آن بورسیت سپتیک میگویند. یک بیمار مبتلا به بورسیت سپتیک ممکن است علائم اضافی مانند تب، قرمزی در ناحیه آسیب دیده، احساس گرما در لمس ناحیه آسیبدیده را داشته باشد. بسیاری از افراد بورسیت را در خانه درمان میکنند، اما اگر علائم شدیدتر شود بهتر است به پزشک مراجعه کنند. علائم شدیدتر عبارتند از:
- درد مفصلی که مانع از تمام حرکات میشود
- درد بیش از 2 هفته طول میکشد
- درد تیز
- تورم بیش از حد، کبودی، بثورات یا قرمزی بیش از حد در منطقه آسیبدیده
- تب
علل بورسیت چیست؟
اختلال بورسیت میتواند در اثر علل مختلفی از جمله آسیب، عفونت بر اثر عوامل مختلف یا شرایط بالینی قبلی بدن وجود داشته باشد که در آن ممکن است کریستالهایی در داخل کیسه مفصلی ایجاد شوند. در ادامه درباره علل ایجاد این بیماری به ترتیب صحبت کردهایم.
جراحت
یک آسیب میتواند باعث تحریک بافت داخل کیسه مفصلی و در نتیجه باعث التهاب شود. پزشکان معتقدند که بورسیت ناشی از آسیب معمولاً زمان میبرد تا ایجاد شود. مفاصل، تاندونها یا عضلات نزدیک بورس ممکن است بیش از حد استفاده شده باشند، معمولاً آسیب کیسه مفصلی ناشی از انجام حرکات تکراری است. برخی از دلایل بورسیت عبارتند از:
- آرنج تنیس: بورسیت یک مشکل رایج در بین تنیسبازان و گلفبازان است. خم شدن مکرر آرنج میتواند منجر به آسیب و التهاب شود.
- اختلال زانوی روحانی: زانو زدنهای مکرر میتواند باعث آسیب و تورم کیسه مفصلی در ناحیه زانو شود.
- شانه: بلند کردن مكرر سر یا تلاش برای رسیدن به سمت بالا میتواند باعث ایجاد بورسیت در شانه شود.
- آسیب به مچ پا: آسیب به ناحیه مچ پا میتواند در اثر راه رفتن بیش از حد با کفشهای نامناسب ایجاد شود. این حالت در بین اسکیتبازان و ورزشکاران رایج است.
- آسیب به باسن: پس از نشستن طولانی مدت روی یک سطح سخت مانند زین دوچرخه، بالشتکهای شکمی در این ناحیه ممکن است ملتهب شوند.
- آسیب به لگن: بعضی از دوندگان دو ومیدانی ممکن است دچار بورسیت مفاصل لگن شوند.
- آسیب به رانها: لین حالت از بورسیت میتواند در اثر کشش ایجاد شود.

عفونت
عفونتی که باعث بورسیت میشود معمولا در کیسههای مفصلی که نزدیکتر به سطح پوست هستند، مانند آنهایی که در نزدیکی آرنج قرار دارند، رخ میدهد، بریدگی پوست فرصتی برای ورود باکتریها است. بیشتر افراد سالم تحت تأثیر باکتریهایی که از طریق پوست وارد میشوند قرار نمیگیرند، اما افرادی که سیستم ایمنی ضعیفی دارند بیشتر در معرض خطر هستند. به عنوان مثال کسانی که دیابت یا ایدز دارند، کسانی که تحت شیمیدرمانی یا رادیوتراپی برای درمان سرطان هستند، افرادی که از استروئید استفاده کرده یا افرادی که الکل زیادی مصرف میکنند، بیشتر در معرض ابتلا به بورسیت قرار دارند.
افرادی که دارای شرایط بالینی خاصی هستند به احتمال زیاد در داخل کیسههای مفصلی آنها کریستال ایجاد میشود. کریستالها باعث تحریک بورسا و تورم آن میشوند. شرایطی که ممکن است باعث این امر شود شامل نقرس، آرتریت روماتوئید و اسکلرودرما (اختلالی که در آن پوست و بافتهای همبند دچار سفتی میشوند) است.
جلوگیری از بورسیت
برای تشخیص بورسیت، پزشک ناحیه آسیبدیده را معاینه کرده و از بیمار در مورد فعالیتهای اخیر وی سوال میکند. اگر بیمار درجه حرارت بالایی داشته باشد، پزشک ممکن است نمونه کوچکی از مایعات را از یک کیسه مفصلی نزدیک به قسمت آسیبدیده بدن خارج کند. این نمونه از نظر باکتری و شاید کریستال نیز مورد آزمایش قرار خواهد گرفت. اگر درمان مؤثر نباشد، پزشک ممکن است آزمایشات دیگری را برای از بین بردن احتمال بیماری جدیتر انجام دهد. این آزمایشات عبارتند از: تصویربرداری اشعه X، برای بررسی شکستگی یا آسیب استخوانها، آزمایش خون برای ارزیابی آرتریت روماتوئید، سی تی اسکن یا ام آر آی برای بررسی وجود پارگی تاندون. نکات زیر معمولاً برای جلوگیری از بورسیت توصیه میشود:
- از قسمتهای آسیب پذیر بدن محافظت کنید: افرادی که زیاد زانو میزنند میتوانند زانوبند تهیه کنند. استفاده از انواع مهاربندها باعث حفاظت از بازیکنان تنیس و گلف خواهد شد. ورزشکاران باید برای خرید کفشهای خوب جهت پیادهروی یا دویدن هزینه کنند.
- هنگام انجام کارهای تکراری، استراحت کنید: جدا از استراحت منظم، حرکات مختلف برای استفاده از قسمتهای مختلف بدن میتواند کمک کننده باشد.
- وزن سالم داشته باشید: اضافه وزن یا چاقی فشار بیشتری را بر روی مفاصل وارد میکند.
- قبل از ورزش گرم شوید: قبل از ورزش شدید، بهتر است حداقل 5 تا 10 دقیقه گرم شوید. فعالیتها میتوانند شامل پیادهروی با سرعت خوب، دویدن آهسته، یا استفاده از دستگاه دوچرخه ثابت باشند.
- عضلات را تقویت کنید: تقویت عضلات در ناحیهای که بورسیت اتفاق افتاده است، به خصوص در اطراف مفصل، محافظت بیشتری در برابر آسیب ایجاد میکند.

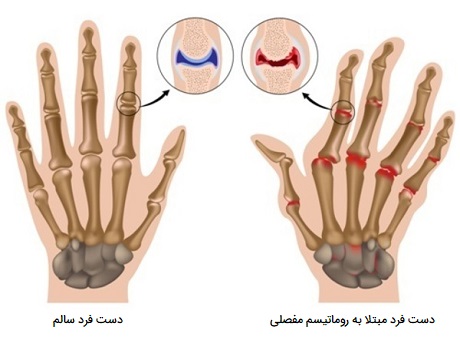
آرتروز مفاصل چیست؟
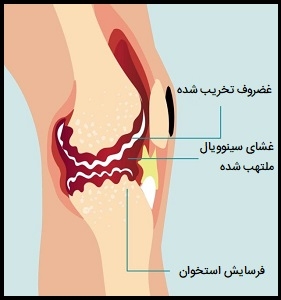
آرتروز تورم و حساسیت یک یا چند مفصل بدن است. علائم اصلی آرتروز درد و سفتی مفصل است که به طور معمول با افزایش سن بدتر میشود. شایعترین انواع آرتروز، «استئوآرتریت» (Osteoarthritis) و «آرتریت روماتوئید» (Rheumatoid Arthritis) هستند. آرتروز باعث تجزیه غضروف میشود (بافت سفت و لغزندهای که انتهای استخوانها را در محل مفاصل پوشش میدهد). آرتریت روماتوئید بیماری است که در آن سیستم ایمنی بدن به مفاصل به ویژه پوشش غضروفی استخوانها حمله میکند.
همچنین بلورهای اسیداوریک که در صورت وجود بیش از حد اسیداوریک در خون تشکیل میشوند، میتوانند باعث نقرس شوند. عفونت یا بیماری زمینهای مانند پسوریازیس یا لوپوس میتوانند باعث ایجاد انواع دیگری از آرتروز شوند. درمانها بسته به نوع آرتروز متفاوت هستند. هدف اصلی در درمان آرتروز کاهش علائم و بهبود کیفیت زندگی است. شایعترین علائم و نشانههایی که آرتروز مفاصل را درگیر میکنند بسته به نوع آرتروز، ممکن است متفاوت باشند: درد، سفتی، تورم، قرمزی و التهاب و همچنین کاهش دامنه حرکتی از علائم آرتروز هستند.

علل و عوامل خطر ابتلا به آرتروز
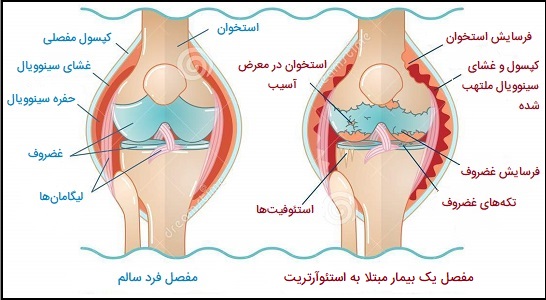
دو نوع اصلی آرتروز شامل استئوآرتریت و آرتریت روماتوئید (روماتیسم مفصلی) هستند که به روشهای مختلف به مفاصل آسیب میرسانند. استئوآرتریت متداولترین نوع آرتروز است که باعث آسیب، ساییدگی غضروف مفصلی میشود. غضروف انتهای استخوانها را بالشی و نرم میکند و تقریباً بدون اصطکاک حرکت استخوانها در کنار هم را امکانپذیر میکند، اما آسیب کافی میتواند منجر به خرد شدن مستقیم استخوان روی استخوان شود، که باعث درد و محدودیت حرکتی میشود.
این ساییدگی ممکن است در طی سالهای متمادی رخ دهد، یا در اثر آسیبدیدگی مفصل یا عفونت تسریع شود. استئوآرتریت کل مفصل را نیز درگیر میکند، این باعث ایجاد تغییراتی در استخوانها و تحلیل رفتن بافتهای پیوندی متصلکننده عضله به استخوان (تاندونها) و بافتهای اتصالی استخوانها به هم (رباطها) میشوند. همچنین این شرایط باعث التهاب غلاف مفصلی میشود.
در آرتریت روماتوئید، سیستم ایمنی بدن به غلاف کپسول مفصلی (غشای سینوویال) حمله میکند، این غلاف غشای سختی است که تمام قسمتهای مفصل را در بر میگیرد، در این شرایط این پوشش ملتهب و متورم میشود. روند بیماری در نهایت میتواند غضروف و استخوان مفصل را از بین ببرد. آرتروز شدید، به ویژه اگر روی دستها یا بازوها تأثیر بگذارد، میتواند انجام کارهای روزمره را برای شما دشوار کند. آرتروز مفاصل تحملکننده وزن میتواند شما را از راه رفتن راحت یا صاف نشستن باز دارد. در برخی موارد، مفاصل ممکن است پیچ خورده و تغییر شکل دهند. در ادامه به بررسی عوامل خطر ایجاد آرتروز میپردازیم.
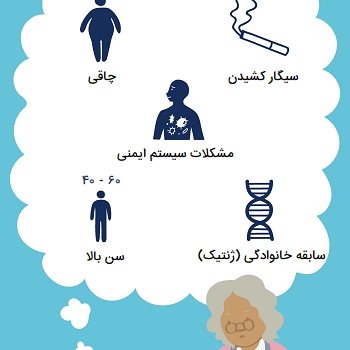
- سابقه خانوادگی. برخی از انواع آرتروز در خانوادهها وجود دارد، بنابراین اگر والدین یا خواهر و برادران شما به این اختلال مبتلا باشند، احتمال ابتلا به آرتروز در شما بیشتر است. ژنهای شما میتوانند بدن شما را نسبت به عوامل محیطی که ممکن است باعث آرتروز شوند حساستر کنند.
- سن. خطر ابتلا به انواع مختلف آرتروز از جمله استئوآرتریت، روماتیسم مفصلی و نقرس با افزایش سن افزایش مییابد.
- جنسیت. زنان بیشتر از مردان به آرتریت روماتوئید مبتلا میشوند، در حالی که بیشتر افراد مبتلا به نقرس، مردان هستند.
- آسیب قبلی مفصل. افرادی که شاید هنگام ورزش از ناحیه مفصل آسیب دیدهاند، احتمالاً در نهایت دچار آرتروز در آن مفصل میشوند.
- چاقی. حمل وزن اضافی باعث فشار بر روی مفاصل، به ویژه زانوها، لگن و ستون فقرات میشود. افراد مبتلا به چاقی بیشتر در معرض آرتروز قرار دارند.
درمان آرتروز مفاصل
درمان آرتروز بر رفع علائم و بهبود عملکرد مفاصل متمرکز است. قبل از اینکه تشخیص دهید چه چیزی برای شما بهتر است، ممکن است لازم باشد چندین روش درمانی مختلف یا ترکیبی از روشهای درمانی را امتحان کنید. داروهایی که برای درمان آرتروز استفاده میشوند بسته به نوع آرتروز متفاوت هستند. داروهای آرتروز که معمولاً مورد استفاده قرار میگیرند شامل موارد زیر هستند:
- مسکنها. این داروها به کاهش درد کمک میکنند اما تاثیری در التهاب ندارند. یک گزینه بدون نسخه شامل استامینوفن است. برای درد شدیدتر، ممکن است مواد افیونی مانند ترامادول، اکسی کدون یا هیدروکدون تجویز شود. این مسکنهای قوی برای تسکین درد در سیستم عصبی مرکزی عمل میکنند. هنگامی که مواد افیونی به مدت طولانی استفاده میشود، ممکن است به عادت تبدیل شده و باعث وابستگی روحی یا جسمی شوند.
- داروهای ضد التهاب غیر استروئیدی (NSAIDs). NSAID ها هم درد و هم التهاب را کاهش میدهند. NSAID های بدون نسخه شامل ایبوپروفن و ناپروکسن هستند. برخی از انواع NSAID ها فقط با نسخه پزشک در دسترس هستند. NSAID های خوراکی میتوانند باعث تحریک معده شده و خطر حمله قلبی یا سکته را افزایش دهند. برخی از NSAID ها به صورت کرم یا ژل نیز موجود هستند که میتوانند روی مفاصل مالیده شوند.
- «ضد محرکها» (Counterirritants). برخی از انواع کرمها و پمادها حاوی منتول یا کپسایسین هستند، مادهای که باعث تند بودن فلفل تند میشود. مالیدن این مواد روی پوست مفصل دردناک شما ممکن است در انتقال سیگنالهای درد از خود مفصل اختلال ایجاد کرده و باعث احساس درد کمتری شود.
- «داروهای ضد التهاب اصلاحکننده بیماری» (DMARDs). DMARDs که اغلب برای درمان آرتریت روماتوئید استفاده میشوند، سیستم ایمنی بدن شما را از ادامه حمله به مفاصل کند یا متوقف میکنند. به عنوان مثال میتوان به متوترکسات و هیدروکسی کلروکین اشاره کرد.
- اصلاح کنندههای پاسخ بیولوژیک. اصلاح کنندههای پاسخ بیولوژیکی که به طور معمول در رابطه با DMARD ها استفاده میشوند، داروهای مهندسی شده ژنتیکی هستند که مولکولهای مختلف پروتئین را که در پاسخ ایمنی نقش دارند هدف قرار میدهند. انواع مختلفی از اصلاح کنندههای پاسخ بیولوژیکی وجود دارند. مهارکنندههای فاکتور نکروز تومور (TNF) معمولاً تجویز میشوند. داروهای دیگری که سایر سوبستراها مانند «اینترلوکین 1» (IL-1)، «اینترلوکین 6» (IL-6)، آنزیمهای «جانوس کیناز» (Janus kinase) که در التهاب نقش دارند و انواع خاصی از گلبولهای سفید خون که به سلولهای B و سلولهای T معروفند، را هدف قرار میدهند.
- کورتیکواستروئیدها. این دسته از داروها که شامل پردنیزون و کورتیزون هستند، التهاب را کاهش میدهند و سیستم ایمنی را سرکوب میکنند. کورتیکواستروئیدها میتوانند به صورت خوراکی مصرف شوند یا میتوانند مستقیماً به مفصل دردناک تزریق شوند.
جراحی آتروز مفاصل
در موارد به کارگیری درمانهای محافظتی مانند فیزیوتراپی که میتواند برای برخی از انواع آرتروز مفید باشد، ورزش که میتواند دامنه حرکتی را بهبود بخشد و عضلات اطراف مفاصل را تقویت کند یا در بعضی موارد استفاده از آتل و بریس کمکی نکردند، پزشک شما ممکن است جراحی را پیشنهاد کند. انواع حالات مختلف جراحی آرتروز مفاصل شامل موارد زیر هستند:
- جراحی تعمیر مفصل. در بعضی موارد، سطح مفصل میتواند صاف یا دوباره مرتب شود تا درد را کاهش داده و عملکرد را بهبود بخشد. این نوع روشها اغلب میتوانند از طریق آرتروسکوپی و از طریق برشهای کوچک روی مفصل انجام شوند.
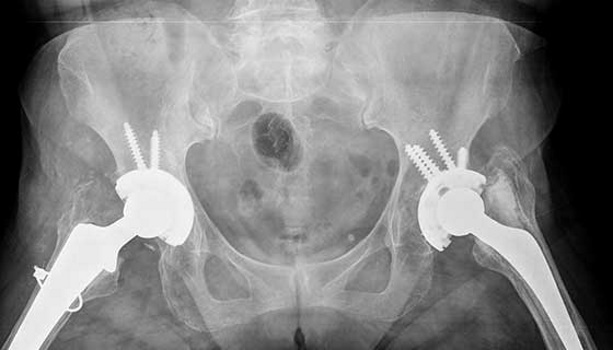
- جراحی تعویض مفصل. این روش مفصل آسیبدیده شما را برداشته و یک مفصل مصنوعی را جایگزین میکند. مفاصلی که معمولاً جایگزین میشوند، باسن و زانو هستند.
- جراحی فیوژن مفصل. این روش بیشتر برای مفاصل کوچکتر مانند مفصل مچ دست، مچ پا و انگشتان استفاده میشود. در این روش انتهای دو استخوان را از بین برده و سپس انتهای آن را قفل میکنند تا زمانی که مفصل در یک آتل سفت و سخت بهبود یابد.
درمان خانگی آرتروز مفاصل
بسیاری از افراد از روشهای درمانی جایگزین برای آرتروز استفاده میکنند، اما شواهد قابل اعتماد کمی برای استفاده از بسیاری از این محصولات وجود دارد. امیدوار کنندهترین درمانهای جایگزین برای آرتروز شامل موارد زیر هستند:
- طب سوزنی. در این روش درمانی از سوزنهای ظریف وارد شده در نقاط خاصی از پوست برای کاهش بسیاری از انواع درد، از جمله درد ناشی از برخی از انواع آرتروز، استفاده میشود.
- یوگا و تای چی. حرکات کششی آهسته در یوگا و تای چی ممکن است به بهبود انعطافپذیری مفصل و دامنه حرکتی در افراد مبتلا به برخی از انواع آرتروز کمک کنند.
- ماساژ. نوازش سبک و نرم کردن عضلات ممکن است باعث افزایش جریان خون و گرم شدن مفاصل آسیبدیده شود و درد را به طور موقت تسکین دهد. مطمئن شوید که ماساژور شما میداند که مفاصل تحت تأثیر آرتروز قرار دارند.
همچنین روشهای غیر درمانی خانگی نیز وجود دارد که با بهبود سبک زندگی و عادات فردی میتواند باعث تسکین درد و کم کم بهبود آرتروز شوند. اما اهمیت انجام این روشها و بهبود دهندگی آنها در صورتی ممکن است که به صورت مداوم بوده و آنها را منظم و به درستی انجام دهید. در ادامه انواع این روشها را بررسی کردهایم.
- وزن کم کنید. در صورتی که شما چاق هستید کاهش دادن وزن میتواند از فشار زیاد بر مفاصل کاسته و درد شما را بهبود بخشد.
- ورزش کنید. ورزش منظم میتواند به بهبود انعطاف مفاصل شما کمک کند. شنا و ایروبیک در آب ممکن است گزینههای خوبی باشند زیرا شناوری آب باعث کاهش فشار در مفاصل تحملکننده وزن میشود.
- استفاده از گرما و سرما. پدهای گرمایش یا بستههای یخ ممکن است به تسکین درد آرتروز کمک کنند.
- استفاده از وسیلههای کمکی. استفاده از عصا، کفی طبی کفش، واکر، صندلی توالت فرنگی و سایر وسایل کمکی میتواند به محافظت از مفاصل و بهبود توانایی انجام کارهای روزمره کمک کنند.

استئوآرتریت چیست؟
استئوآرتریت شایعترین شکل آرتروز است که میلیونها نفر در سراسر جهان به آن مبتلا هستند. این عارضه زمانی رخ میدهد که غضروف محافظی که انتهای استخوانهای شما را پوشانده است با گذشت زمان تحلیل برود. اگرچه این نوع آرتروز میتواند به هر مفصلی آسیب برساند، اما این اختلال معمولاً مفاصل دست، زانو، لگن و ستون فقرات را تحت تأثیر قرار میدهد. علائم آرتروز را معمولاً میتوان کنترل کرد، اگرچه آسیب به مفاصل قابل برگشت نیست. فعال ماندن، حفظ وزن سالم و برخی از درمانها ممکن است پیشرفت بیماری را کند کرده و به بهبود درد و عملکرد مفاصل کمک کند.
علائم استئوآرتریت
استئوآرتریت یک بیماری تخریبکننده است که با گذشت زمان بدتر شده و اغلب منجر به درد مزمن میشود. درد و سفتی مفصل میتواند به حدی شدید باشد که کارهای روزمره را دشوار کند. افسردگی و اختلالات خواب میتواند ناشی از درد و ناتوانی ناشی از این بیماری باشد. علائم و نشانههای این بیماری شامل موارد زیر هستند:
- درد. مفاصل مبتلا ممکن است در حین یا بعد از حرکت آسیب دیده و دردناک شوند.
- سفتی. سفتی مفصل ممکن است هنگام بیدار شدن از خواب یا بعد از غیرفعال بودن بدن بیشتر قابل توجه باشد.
- نرمی. مفصل شما ممکن است هنگامی که به آن فشار میآورید یا نزدیک آن هستید، حساس و نرم باشد.
- از دست دادن انعطاف پذیری. ممکن است نتوانید مفصل خود را از طریق دامنه حرکتی کامل آن حرکت دهید.
- احساس ساییدگی. هنگام استفاده از مفصل ممکن است احساس سایش داشته باشید و صدای ترک خوردن را بشنوید.
- خار استخوان. این تکههای اضافی استخوان که احساس تودههای سخت دارند میتوانند در اطراف مفصل آسیبدیده ایجاد شوند.
- تورم. این ممکن است به دلیل التهاب بافت نرم اطراف مفصل باشد.
علل و عوامل خطر استئوآرتریت
استئوآرتریت هنگامی رخ میدهد که غضروفهایی که انتهای استخوانهای مفاصل شما را پوشش میدهند به تدریج خراب شوند. غضروف یک بافت محکم و لغزنده است که حرکت مفصلی تقریباً بدون اصطکاک را امکانپذیر میکند. در نهایت، اگر غضروف کاملاً فرسوده شود، استخوان روی استخوان مالیده شده و دچار سایش میشود. استئوآرتریت غالباً به عنوان بیماری سایش شناخته میشود. اما علاوه بر تجزیه غضروف، این بیماری کل مفصل را تحت تأثیر قرار میدهد. این شرایط باعث ایجاد تغییراتی در استخوان و از بین رفتن بافتهای پیوندی مفصل شده و عضله را به استخوان متصل میکند. همچنین باعث التهاب پوشش مفصلی میشود. عواملی که میتوانند خطر ابتلا به آرتروز را افزایش دهند شامل موارد زیر هستند:
- سن بالاتر. خطر استئوآرتریت با افزایش سن افزایش مییابد.
- جنسیت. زنان بیشتر به استئوآرتریت مبتلا میشوند، هرچند دلیل آن مشخص نیست.
- چاقی. حمل وزن اضافی بدن از چند جهت به استئوآرتریت کمک میکند و هرچه وزن بیشتری داشته باشید خطر ابتلا به این بیماری بیشتر میشود. افزایش وزن باعث افزایش فشار وارده به مفاصل تحملکننده وزن مانند لگن و زانو میشود. همچنین، بافت چربی پروتئینهایی تولید میکند که میتوانند باعث التهاب مضر در اطراف مفاصل شما شود.
- آسیبهای مفصلی. آسیبهایی که هنگام ورزش یا هنگام تصادف رخ میدهند، میتوانند خطر استئوآرتریت را افزایش دهند. حتی صدماتی که سالها پیش رخ داده و به ظاهر بهبود یافتهاند میتوانند خطر ابتلا به آرتروز را افزایش دهند.
- فشار مکرر بر روی مفصل. اگر به دلیل شغل یا ورزشی که دارید استرس تکراری را روی مفصل وارد کنید، ممکن است در نهایت این مفصل دچار استئوآرتریت شود.
- ژنتیک. برخی از افراد احتمال ابتلا به استئوآرتریت را به ارث میبرند.
- تغییر شکل استخوان. برخی از افراد با بدشکلی مفاصل یا مشکلات غضروفی متولد میشوند.
- برخی از بیماریهای متابولیک. این موارد شامل دیابت و شرایطی است که بدن شما آهن زیادی دارد (هموکروماتوز).
درمان استئوآرتریت
یک فیزیوتراپیست میتواند تمریناتی را برای تقویت عضلات اطراف مفصل، افزایش انعطافپذیری و کاهش درد به شما نشان دهد. ورزش ملایم و منظم که به تنهایی انجام میدهید، مانند شنا یا پیادهروی، میتواند به همان اندازه موثر باشد. همچنین یک متخصص کاردرمانی میتواند به شما کمک کند بدون اینکه فشار بیشتری به مفصل دردناک خود وارد کنید، روشهای انجام کارهای روزمره را بهتر کنید. به عنوان مثال، اگر در دستان خود استئوآرتریت داشته باشید، مسواک با چسب بزرگ میتواند مسواک زدن دندانهای شما را آسان کند.
در صورت داشتن این حالت از آرتروز زانو، یک صندلی پلاستیکی در زیر دوش شما میتواند درد ایستادن هنگام دوش گرفتن را تسکین دهد. استئوآرتریت قابل بهبود کامل نیست، اما درمانها میتوانند درد را کاهش دهند و به شما در حرکت بهتر کمک کنند. داروهایی که میتوانند به تسکین علائم استئوآرتریت، در درجه اول درد کمک کنند، عبارتند از:
- استامینوفن. ثابت شده است که استامینوفن به برخی از افراد مبتلا به آرتروز که درد خفیف تا متوسط دارند کمک میکند. مصرف بیش از دوز توصیه شده استامینوفن میتواند باعث آسیب کبدی شود.
- داروهای ضد التهاب غیر استروئیدی. NSAID های بدون نسخه، مانند ایبوپروفن و ناپروکسن سدیم که در دُزهای توصیه شده مصرف میشوند، به طور معمول درد آرتروز را تسکین میدهند. NSAID ها به عنوان ژل، روی پوست مفصل آسیب دیده قرار میگیرند، عوارض جانبی کمتری دارند و ممکن است به همان اندازه درد را تسکین دهند. مصرف زیاد این داروها میتوانند باعث ناراحتی معده، مشکلات قلبی عروقی، خونریزی و آسیب کبدی و کلیوی شوند.
- دولوکستین. این دارو که به طور معمول به عنوان ضدافسردگی استفاده میشود، برای درمان درد مزمن، مانند درد ناشی از انواع آرتروز از جمله استئوآرتریت نیز تأیید شده است.
جراحی مفصل و سایر روش های درمانی
در جراحی تعویض مفصل (آرتروپلاستی)، جراح شما سطوح آسیبدیده مفصل شما را برداشته و قطعات پلاستیکی و فلزی را جایگزین آنها میکند، خطرات جراحی شامل عفونت و لخته شدن خون است. مفاصل مصنوعی ممکن است فرسوده یا شل شوند و ممکن است در نهایت نیاز به تعویض مجدد داشته باشند. اگر استئوآرتریت به یک طرف زانوی شما بیش از دیگری آسیب رسانده باشد، ممکن است استئوتومی (جراحی تنظیم مجدد استخوانها) مفید باشد. در یک استئوتومی زانو، یک جراح استخوان را از بالا یا پایین زانو برش میدهد و سپس یک قسمت از استخوان را برداشته یا اضافه میکند. این روش باعث میشود وزن بدن شما از قسمت فرسوده زانو دور شود. علاوه بر جراحی روشهای دیگری نیز برای درمان استئوآرتریت به کار میروند که عبارتند از:
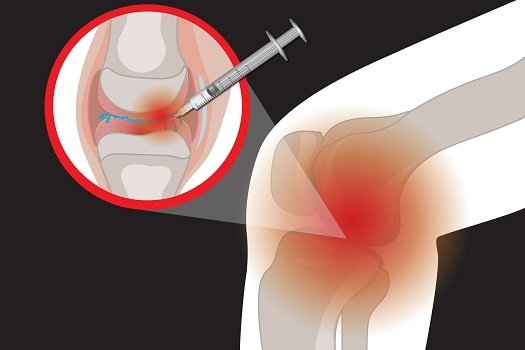
- تزریق کورتیزون. تزریق داروهای کورتون ممکن است درد مفصل شما را تسکین دهد. در طی این روش پزشک اطراف مفصل شما را بیحس کرده، سپس یک سوزن را در فضای مفصل قرار میدهد و دارو را تزریق میکند. تعداد تزریقهای کورتیزون که میتوانید هر سال انجام دهید به طور کلی به سه یا چهار تزریق محدود میشود زیرا این دارو میتواند آسیب مفصل را با گذشت زمان بدتر کند.
- تزریق ژل به مفصل. تزریق ژل اسید هیالورونیک ممکن است با ایجاد مقداری نرمی در زانوی شما تسکین دهنده درد باشد، اسید هیالورونیک مشابه اجزایی است که به طور معمول در مایع مفصلی شما یافت میشود.
درمان خانگی استئوآرتریت
درمورد وضعیت خود و نحوه مدیریت آن، به خصوص در مورد اینکه چگونه تغییر سبک زندگی میتواند بر علائم شما تأثیر بگذارد تلاش کنید هر آنچه را که میتوانید بیاموزید. ورزش و کاهش وزن در صورت داشتن اضافه وزن، روشهای مهمی برای کاهش درد مفاصل و سفتی ناشی از آرتروز هستند. ورزش با شدت کم میتواند استقامت شما را افزایش داده و با تقویت عضلات اطراف مفصل، مفاصل شما را با ثباتتر کند. پیادهروی، دوچرخهسواری یا ایروبیک در آب را امتحان کنید. اگر احساس درد مفصل جدید کردید ورزش را متوقف کنید. درد جدیدی که ساعتها پس از ورزش ادامه مییابد، احتمالاً به معنای آن است که بیش از حد از بدن کار کشیدهاید. یک یا دو روز بعد با شدت کمتری دوباره ورزشها را انجام دهید.
حمل وزن اضافی باعث افزایش فشار در مفاصل تحملکننده وزن مانند زانو و لگن میشود. حتی کاهش جزئی وزن میتواند مقداری فشار را کاهش داده و درد شما را کاهش دهد. در مورد راههای سالم کاهش وزن با یک متخصص تغذیه صحبت کنید. روشهای خانگی دیگر مانند گرم و سرد کردن ناحیه دردناک و انجام یوگا و تای چی میتوانند در تسکین درد و تقویت عضلات اطراف مفصل نقش داشته باشند و همچنین استفاده از پماد کپسایسین موضعی میتواند باعث احساس کمتر درد شود.
علاوه بر اینها با استفاده از آتل یا بریس و کفی طبی مناسب کفش میتوان فشار را بر مفصل کاهش داد. از عصا و وسیلههای کمکی مشابه برای کاهش فشار ناشی از وزن بدن بر روی مفاصل نیز میتوان بهره برد. «تحریک الکتریکی عصب از طریق پوست» (TENS) نیز یک روش درمانی برای استئوآرتریت است، این روش از جریان الکتریکی ولتاژ پایین برای تسکین درد استفاده میکند. این دارو برای برخی از افراد مبتلا به آرتروز زانو کوتاه مدت تسکین دهنده است. همچنین به کمک یک متخصص طب سوزنی میتوان از این روش برای تسکین درد ناشی از استئوآرتریت استفاده کرد. استفاده از مواد خاصی در رژیم غذایی میتوانند باعث بهبود وضعیت مفاصل شده و التهاب را کاهش دهند که شامل موارد زیر هستند:
- ترکیب آووکادو و سویا. این مکمل غذایی مخلوطی از روغن آووکادو و سویا بوده و به طور گستردهای در اروپا برای درمان آرتروز زانو استفاده میشود. این ماده به عنوان ضد التهاب عمل کرده و برخی مطالعات نشان دادهاند که میتواند آسیب مفصلی را کاهش داده یا حتی از آن جلوگیری کند.
- اسیدهای چرب امگا 3. امگا 3 که در مکملهای ماهی چرب و روغن ماهی یافت میشود، میتواند به تسکین درد و بهبود عملکرد کمک کند.

روماتیسم مفصلی چیست؟
«روماتیسم مفصلی یا آرتریت روماتوئید» (Rheumatoid Arthritis) یک اختلال التهابی مزمن است که میتواند فراتر از مفاصل شما را تحت تأثیر قرار دهد. در برخی از افراد، این بیماری میتواند به طیف گستردهای از سیستمهای بدن از جمله پوست، چشمها، ریهها، قلب و سیستم گردش خون آسیب برساند. اختلال خود ایمنی آرتریت روماتوئید زمانی اتفاق میافتد که سیستم ایمنی بدن شما به اشتباه به بافتهای بدن حمله کند.
برخلاف آسیب ساییدگی و آزار آرتروز، آرتریت روماتوئید بر روی مخاط مفاصل شما تأثیر میگذارد و باعث تورم دردناکی میشود که در نهایت میتواند منجر به فرسایش استخوان و تغییر شکل مفصل شود. التهاب همراه با آرتریت روماتوئید همان چیزی است که میتواند به سایر قسمتهای بدن نیز آسیب برساند. در حالی که انواع جدیدی از داروها گزینههای درمانی را به طرز چشمگیری بهبود بخشیدهاند، آرتریت روماتوئید شدید هنوز هم میتواند باعث ناتوانیهای جسمی شود.
علائم روماتیسم مفصلی
علائم و نشانههای آرتریت روماتوئید ممکن است شامل مفاصل نرم، گرم و متورم، سفتی مفصل که معمولاً صبحها و بعد از بیتحرکی بدتر است، خستگی، تب و از دست دادن اشتها باشد. آرتریت روماتوئید اولیه ابتدا مفاصل کوچکتر شما را تحت تأثیر قرار میدهد به ویژه مفاصلی که انگشتان شما را به دستان و انگشتان پا را به پاهایتان متصل میکند. با پیشرفت بیماری، علائم اغلب به مچ دست، زانو، مچ پا، آرنج، پهلو و شانه گسترش مییابد. در بیشتر موارد، علائم در مفاصل یکسان و در دو طرف بدن شما رخ میدهد.
حدود 40 درصد افرادی که به آرتریت روماتوئید مبتلا هستند، علائم و نشانههایی را نیز تجربه میکنند که مفاصل را درگیر نمیکند. مناطقی که ممکن است تحت تأثیر قرار بگیرند عبارتند از: پوست، چشمها، ریهها، قلب، کلیهها، غدد بزاقی، بافت عصبی مغز استخوان و رگهای خونی. علائم و نشانههای آرتریت روماتوئید ممکن است از نظر شدت متفاوت باشند و حتی ممکن است بیایند و بروند. دورههای افزایش فعالیت بیماری، که «شعله ور شدن» (Flares) نامیده میشوند، با دورههای بهبود نسبی یعنی هنگامی که تورم و درد کمرنگ یا از بین میروند متناوب میشوند.
علل و عوامل خطر روماتیسم مفصلی
آرتریت روماتوئید یک بیماری خود ایمنی است. به طور معمول، سیستم ایمنی بدن به محافظت از آن در برابر عفونت و بیماری کمک میکند. در آرتریت روماتوئید، سیستم ایمنی بدن شما به بافت سالم مفاصل حمله میکند. این بیماری همچنین میتواند باعث مشکلاتی در قلب، ریهها، اعصاب، چشمها و پوست شود. پزشکان به درستی نمیدانند چه چیزی این روند را آغاز میکند اگرچه یک مولفه ژنتیکی به نظر میرسد محتمل است. در حالی که ژنهای شما در واقع باعث آرتریت روماتوئید نمیشوند، اما میتوانند احتمال واکنش بدن شما در برابر عوامل محیطی مانند عفونت با برخی ویروسها و باکتریها را افزایش دهند. عواملی که ممکن است خطر ابتلا به روماتیسم مفصلی را افزایش دهند شامل موارد زیر هستند:
- جنسیت. زنان بیشتر از مردان به آرتریت روماتوئید مبتلا میشوند.
- سن. آرتریت روماتوئید میتواند در هر سنی رخ دهد، اما بیشتر در سنین میانسالی شروع میشود.
- سابقه خانوادگی. اگر یکی از اعضای خانواده شما به آرتریت روماتوئید مبتلا باشد، ممکن است خطر ابتلا به این بیماری در شما افزایش یابد.
- سیگار کشیدن. استعمال دخانیات خطر ابتلا به آرتریت روماتوئید را افزایش میدهد، به خصوص اگر استعداد ژنتیکی ابتلا به این بیماری را داشته باشید.
- اضافه وزن. به نظر میرسد افرادی که دارای اضافه وزن هستند در معرض خطر ابتلا به آرتریت روماتوئید قرار دارند.
عوارض روماتیسم مفصلی
افرادی که به بیماری آرتریت روماتوئید مبتلا میشوند احتمال ابتلا به سایر انواع بیماریها و اختلالات در آنها افزایش خواهد یافت به عنوان مثال خود آرتریت روماتوئید، همراه با برخی از داروهایی که برای درمان آرتریت روماتوئید استفاده میشود، میتواند خطر ابتلا به پوکی استخوان (وضعیتی که استخوانهای شما را ضعیف و شکننده میکند) را افزایش داده و همچنین میتوانند سیستم ایمنی بدن را مختل کرده و منجر به افزایش عفونت شود. شرایط مختلف دیگری که در اثر ابتلا به آرتریت روماتوئید ممکن است ایجاد شوند شامل موارد زیر هستند:
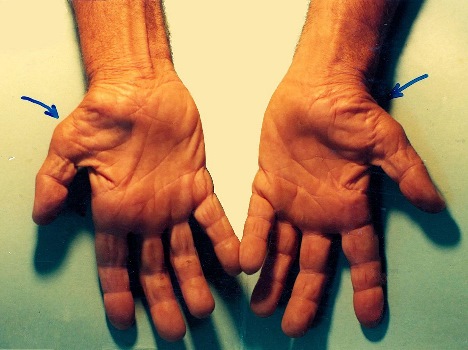
- ایجاد گرههای روماتوئید. این برجستگیهای محکم بافت معمولاً در اطراف نقاط فشاری مانند آرنج تشکیل میشوند. با این حال، این گرهها میتوانند در هر نقطه از بدن، از جمله قلب و ریهها تشکیل شوند.
- خشکی چشم و دهان. افرادی که به آرتریت روماتوئید مبتلا هستند، بسیار بیشتر دچار سندرم شوگرن (اختلالی که میزان رطوبت چشم و دهان را کاهش میدهد) میشوند.
- ترکیب غیر طبیعی بدن. نسبت چربی به توده بدون چربی اغلب در افرادی که به آرتریت روماتوئید مبتلا هستند، حتی در افرادی که دارای «شاخص توده بدنی» (BMI) طبیعی هستند، بیشتر است.
- سندرم تونل کارپال. اگر آرتریت روماتوئید مچ دست شما را تحت تأثیر قرار دهد، التهاب میتواند عصبی را که دست و انگشتان شما را هدایت میکند فشرده کند.
- مشکلات قلبی. آرتریت روماتوئید میتواند خطر سخت شدن و انسداد عروق و همچنین التهاب پوشش کیسهای که قلب شما را محاصره میکند، افزایش دهد.
- بیماری ریه. در افراد مبتلا به آرتریت روماتوئید خطر التهاب و اسکار در بافتهای ریه افزایش مییابد که میتواند منجر به تنگی نفس پیشرونده شود.
- «لنفوم» (Lymphoma). آرتریت روماتوئید خطر ابتلا به لنفوم، گروهی از سرطانهای خون که در سیستم لنفاوی ایجاد میشوند را افزایش میدهد.
درمان روماتیسم مفصلی
پزشک شما ممکن است شما را به یک متخصص فیزیکی یا کاردرمانی ارجاع دهد که میتواند تمریناتی را برای کمک به شما در انعطاف پذیری مفاصل حفظ کند. همچنین ممکن است درمانگر روشهای جدیدی برای انجام کارهای روزمره که بر روی مفاصل شما آسانتر است، پیشنهاد کند. به عنوان مثال، ممکن است بخواهید با استفاده از بازوها یک شی را بردارید. دستگاههای کمکی میتوانند اجتناب از استرس در مفاصل دردناک را آسان کنند. به عنوان مثال، یک چاقوی آشپزخانه مجهز به گیره دستی به محافظت از مفاصل انگشت و مچ دست شما کمک میکند. برخی از ابزارها مانند قلابها میتوانند لباس پوشیدن را آسان کنند.
هیچ درمانی برای آرتریت روماتوئید وجود ندارد. اما مطالعات بالینی نشان میدهند که بهبود علائم هنگامی که درمان با داروهای ضد روماتیسم اصلاح کننده بیماری (DMARDs) آغاز میشود، بیشتر محتمل است. انواع داروهای توصیه شده توسط پزشک، به شدت علائم و مدت زمانی که به آرتریت روماتوئید مبتلا هستید بستگی دارد. در ادامه انواع داروهایی که در حال حاضر برای بیماران روماتیسم مفصلی استفاده میشوند معرفی شدهاند.
- NSAID ها. داروهای ضد التهاب غیر استروئیدی (NSAID) میتوانند درد را تسکین داده و التهاب را کاهش دهند. NSAID های بدون نسخه شامل ایبوپروفن و ناپروکسن سدیم بوده و انوع قویتر با نسخه پزشک در دسترس هستند. عوارض جانبی ممکن است شامل تحریک معده، مشکلات قلبی و آسیب کلیه باشد.
- استروئیدها. داروهای کورتیکواستروئیدی مانند پردنیزون، التهاب و درد را کاهش داده و آسیب مفصلی را کند میکنند. عوارض جانبی ممکن است شامل نازک شدن استخوانها، افزایش وزن و دیابت باشد. پزشکان معمولاً کورتیکواستروئید را برای تسکین سریع علائم و با هدف کاهش تدریجی دارو تجویز میکنند.
- DMARD های معمولی. این داروها میتوانند پیشرفت آرتریت روماتوئید را کند کرده و مفاصل و سایر بافتها را از آسیب دائمی نجات دهند. DMARD های معمول شامل متوترکسات، لفلونومید، هیدروکسی کلروکین و سولفاسالازین هستند. عوارض جانبی این داروها متفاوت هستند اما ممکن است شامل آسیب کبدی و عفونتهای شدید ریوی باشند.
- «عوامل بیولوژیک» (Biologic Agents). این کلاس جدیدتر از DMARD ها که به عنوان اصلاح کنندههای پاسخ بیولوژیکی نیز شناخته میشوند، DMARD های بیولوژیک معمولاً هنگام جفت شدن با DMARD معمولی مانند متوترکسات بسیار مؤثر هستند، این نوع دارو خطر عفونت را نیز افزایش میدهد.
- DMARD های هدفمند مصنوعی. در صورت موثر نبودن DMARD ها و داروهای بیولوژیک، ممکن است از «باریسیتینیب» (Baricitinib)، «توفاسیتینیب» (Tofacitinib) و «اوپاداسیتینیب» (Upadacitinib) استفاده شود. دوزهای بالاتر توفاسیتینیب میتواند خطر لخته شدن خون در ریهها، وقایع جدی مرتبط با قلب و سرطان را افزایش دهند.

جراحی روماتیسم مفصلی
اگر داروها نتوانند از آسیب مفصلی جلوگیری یا آن را کند کنند، پزشک شما ممکن است جراحی برای ترمیم مفاصل آسیبدیده را در نظر بگیرد. جراحی ممکن است به شما در بازیابی توانایی استفاده از مفاصل کمک کند. همچنین میتواند درد را کاهش داده و عملکرد را بهبود بخشد. باید در نظر گرفت که جراحی، خطر خونریزی، عفونت و درد را به همراه دارد. بهتر است درباره مزایا و خطرات آن با پزشک خود مشورت کنید. انواع جراحی آرتریت روماتوئید ممکن است شامل یک یا چند روش زیر باشد:
- «سینوکتومی» (Synovectomy). این جراحی با از بین بردن پوشش ملتهب مفصل (سینوویوم) میتواند به کاهش درد و بهبود انعطافپذیری مفصل کمک کند.
- ترمیم تاندون. التهاب و آسیب مفصل ممکن است باعث شل شدن یا پارگی تاندونهای اطراف مفصل شود. جراح ممکن است بتواند تاندونهای اطراف مفصل شما را ترمیم کند.
- جراحی همجوشی مفصل. جوش دادن مفصل ممکن است برای ایجاد ثبات یا تنظیم مجدد مفصل و تسکین درد در صورت عدم جایگزینی مفصل توصیه شود.
- تعویض کامل مفصل. در طی جراحی تعویض مفصل، جراح شما قسمتهای آسیبدیده مفصل شما را برداشته و پروتز ساخته شده از فلز و پلاستیک را وارد میکند.

درمان خانگی روماتیسم مفصلی
اگر آرتریت روماتوئید دارید میتوانید برای مراقبت از بدن خود گام بردارید. در ادامه برخی از درمانهای متداول و تکمیلی که نویدبخشی برای بهبود آرتریت روماتوئید را نشان دادهاند و اقدامات مراقبت از خود بیان شدهاند تا هنگامی که همراه با داروهای آرتریت روماتوئید استفاده شوند، به شما در مدیریت علائم و نشانهها کمک کنند:
- به طور منظم ورزش کنید. ورزش آرام میتواند به تقویت عضلات اطراف مفاصل کمک کند و همچنین میتواند خستگی را که احساس میکنید کاهش دهد. قبل از شروع ورزش با پزشک خود مشورت کنید. اگر تازهکار هستید، با پیادهروی شروع کنید. از ورزش درگیرکننده مفاصل حساس، آسیبدیده یا به شدت ملتهب خودداری کنید.
- گرما یا سرما را اعمال کنید. گرما میتواند به شما در کاهش درد و شل شدن عضلات دردناک و کشیده کمک کند. سرما ممکن است احساس درد را کمرنگ کرده و همچنین اثر بیحسی دارد و میتواند تورم را کاهش دهد.
- به خودتان آرامش بدهید. با کاهش استرس در زندگی خود راههایی برای کنار آمدن با درد پیدا کنید. برای کنترل درد میتوان از تکنیکهایی مانند تصویرسازی ذهنی، تنفس عمیق و شل شدن عضلات استفاده کرد.
- روغن ماهی مصرف کنید. برخی مطالعات مقدماتی نشان دادهاند که مکملهای روغن ماهی ممکن است درد و سفتی آرتریت روماتوئید را کاهش دهند. عوارض جانبی مصرف این مکملها میتواند شامل حالت تهوع، آروغ زدن و ماندن طعم ماهی در دهان باشد. روغن ماهی میتواند در مصرف داروها تداخل ایجاد کند، بنابراین ابتدا با پزشک خود مشورت کنید.
- از روغنهای گیاهی استفاده کنید. دانههای گل مغربی، گل گاوزبان و توت سیاه حاوی نوعی اسید چرب هستند که ممکن است به درد آرتریت روماتوئید و سفتی صبحگاهی کمک کنند. عوارض جانبی ممکن است شامل سردرد، اسهال و نفخ باشد. برخی از روغنهای گیاهی باعث آسیب کبدی یا تداخل در مصرف داروها میشوند، بنابراین ابتدا با پزشک خود مشورت کنید.
- ورزش تای چی انجام دهید. این نوع ورزش درمانی شامل تمرینات آرام و کششی همراه با تنفس عمیق است. بسیاری از افراد برای رفع استرس در زندگی خود از تایچی استفاده میکنند. مطالعات نشان دادهاند که تایچی ممکن است باعث بهبود خلق و خو و کیفیت زندگی در افراد مبتلا به آرتریت روماتوئید شود. این ورزش هنگامی که فرد توسط مربی آگاه هدایت شود کاملا بیخطر است، اما هیچ حرکتی که باعث درد شود را نباید انجام دهید.
- محدودیتهای خود را بدانید. وقتی خسته اید استراحت کنید، آرتریت روماتوئید میتواند شما را مستعد خستگی و ضعف عضلانی کند. استراحت یا خواب کوتاه که در خواب شبانه تداخل ایجاد نکند، میتواند کمککننده باشد.
- با دیگران ارتباط برقرار کنید. خانواده خود را از احساس خود آگاه سازید، آنها ممکن است نگران شما باشند اما ممکن است احساس راحتی نکنند و در مورد درد شما سوال کنند. یکی از اعضای خانواده یا دوستی را پیدا کنید که بتوانید با او در هنگام احساس خستگی بیش از حد صحبت کنید. همچنین با افراد دیگری که آرتریت روماتوئید دارند چه از طریق یک گروه پشتیبانی به صورت حضوری و چه به صورت آنلاین ارتباط برقرار کنید.