ماهیچه قلبی چیست؟ – به زبان ساده + تعریف و فیزیولوژی
ماهیچه یکی از بافتهای تحریکپذیر بدن انسان است که انقباض آن برای فعالیتهای مختلف بدن ضروری است. ماهیچه قلبی یکی از انواع این بافت است که برخلاف دو نوع دیگر (ماهیچه اسکلتی و صاف) مستقل از سیستم عصبی منقبض میشود. این بافت ماهیچهای حیاتیترین اندام بدن یعنی قلب را تشکیل میدهد و انقباض خون را از رگها به تمام بافتهای بدن منتقل میکند. در این مطلب ساختار ماهیچه قلبی را همراه مکانیسم انقباض و تفاوت آن با دو بافت ماهیچهای دیگر را توضیح میدهیم.
ماهیچه قلبی چیست ؟
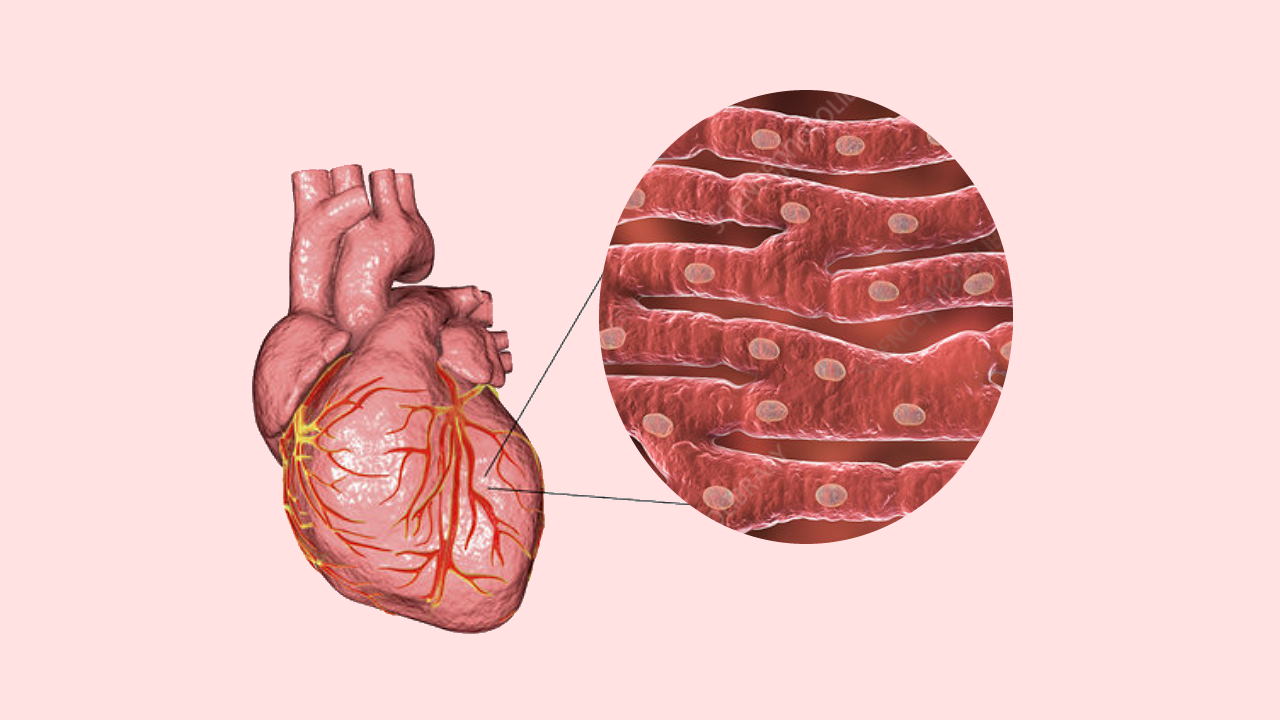
ماهیچه قلبی یا میوکارد یکی از بافتهای تحریکپذیر بدن است که فقط بین دو لایه داخلی (اندوکارد) و خارجی (پریکارد) قلب وجود دارد. پریکارد از سه لایه احشایی (روی بافت ماهیچهای قلب)، فضای پریکاردی (پر از مایع) و لایه فیبروزی (بافت پیوندی رشتهای) تشکیل میشود. اندوکاردیوم از یک لایه بافت پوششی تشکیل شده است که سطح حفرههای قلبی و روی ماهیچه قلب را میپوشاند. لایه دوم (زیر بافت پوششی) بافت پیوندی تخصصیافتهای است که به انتقال جریان الکتریکی لازم برای انقباض ماهیچهها کمک میکند.
جریان خون در گردش ریوی و سیستمی به انقباض این ماهیچه مخطط وابسته است. به همین دلیل این ماهیچه مستقل از سیستم عصبی مرکزی و محیطی منقبض میشود. تارهای ماهیچه قلبی، سلولی استوانهای و منشعب، با طولی حدود ۵۰ تا ۱۰۰ میکرومتر و عرضی بین ۱۰ تا ۲۵ میکرومتر است. هسته بیضی این سلولها در مرکز سیتوپلاسم قرار دارد.
سلول های ماهیچه قلبی
بافت ماهیچه قلبی از دو نوع سلول ماهیچهای (سلولهای انقباضی و ایجادکننده تحریک) و فیبروبلاستها (سلولهای پشتیبان) تشکیل شده است که ماتریکس خارج سلولی از رشتههای پروتئینی (کلاژن و الاستین) و پلیساکاریدها (گلایکوزآمینوگلایکانها) اطراف آن قرار دارند. این ماتریکس استحکام و انعطافپذیری ماهیچه قلبی را افزایش میدهد و آب مورد نیاز سلولها را فراهم میکند. به لایهای از این ماتریکس که با ماهیچه قلبی تماس مستقیم دارد، غشای پایه گفته میشود. این لایه از رشتههای کلاژن نوع IV و لامینین تشکیل میشود که با اینتگرینهای (گلیکوپروتئین) غشای میوسیتها در ارتباط هستند.
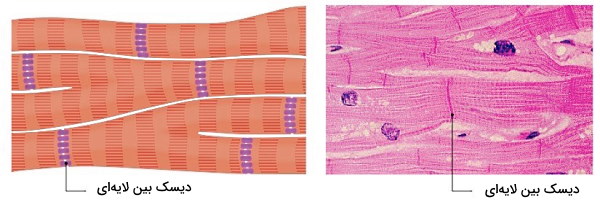
دو تار ماهیچه قلبی بهوسیله دیسک بین لایهای با هم در ارتباط هستند. این ساختار که در انقباض هماهنگ و سریع این بافت نقش مهمی دارد از سه نوع اتصال بین سلولی تشکیل شده است.
- اتصالات دسموزومی: اتصالات دسموزومی یا «ماکولا ادهرنس» (Macula Adherens) مجموعهای از رشتههای پروتئینی هستند که بین غشای جانبی سلول و فیلامنتهای حدواسط اسکلت سلولی ارتباط برقرار میکنند. این پروتئینها با کنار هم قرار دادن غشای سلولهای ماهیچه قلبی در تشکیل ساختار بافت شرکت میکنند.
- اتصالات شکافدار: اتصالات شکافدار مجموعه از کانالهای پروتئینی هستند که انتقال مولکولهای کوچک و یونها بین سیتوپلاسم دو سلول کنار هم را تسهیل میکنند. این کانالها با انتقال سریع یون سدیم نقش مهمی در انقباض همزمان ماهیچههای قلبی دارند.
- اتصالات چسبنده: اتصالات چسبنده مجموعه از پروتئینهای غشایی هستند که بین غشای پلاسمایی دو سلول مجاور و اکتینهای اسکلت سلولی ارتباط برقرار میکنند. وظیفه این اتصالات انتقال انقباض ایجاد شده در یک تار ماهیچه به تار کناری است.
سارکومر واحد عملکردی فیبرهای ماهیچه قلبی و فاصله بین دو خط Z است. هر خط Z مجموعهای از پروتئینهای اسکلت سلولی است که ساختار آن زیر میکروسکوپ الکترونی به شکل خطوط زیگزاگ دیده و دیسکهای بین لایهای نزدیک آن تشکیل میشود. ساختار هر سارکومر ماهیچه قلبی مثل ماهیچه اسکلتی از باند I، صفحه H، خط M و صفحه A تشکیل شده است که آرایش اسکلت سلولی متفاوتی دارند. رشتههای اکتین، مولکولهای میوزین، پروتئین Cap Z و تیتین، پروتئینهای ساختاری و انقباضی سارکومر ماهیچه قلبی را تشکیل میدهند.
- رشتههای اکتین: رشتههای اکتین فیلامنتهای حدواسطی هستند که انتهای آنها بهوسیله Cap Z به پروتئینهای صفحه Z متصل میشود.
- میوزین II: مولکول میوزین از یک بخش دم، یک گردن و دو سر (جایگاه ATPآز ) تشکیل شده است. این مولکول انرژی شیمیایی پیوند فسفودیاستر ATP را به انرژی حرکتی برای انقباض ماهیچه تبدیل میکند. گردن مولکول مثل بازوی اهرمی است که نیروی ایجاد شده در سر را به دم منتقل میکند. این پروتئین از دو زنجیره پلیپپتدی سنگین (در سر و دم) و چهار زنجیره پلیپپتدی سبک (۲ زنجیره در هر سر) تشکیل شده است.
- تیتین: تیتین پروتئینی بلند با طول حدود ۱ میکرومتر است که خط Z سارکومر را به خط M متصل میکند و از کشیدگی بیش از توان ماهیچه جلوگیری میکند.
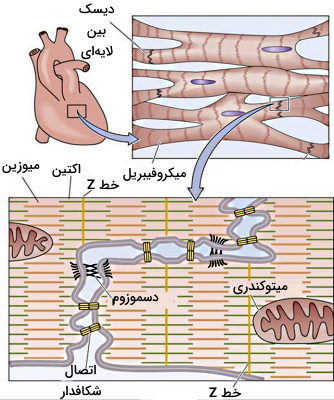
غشای پلاسمایی سلولهای ماهیچه قلبی مثل ماهیچه اسکلتی از فرورفتگیهایی به نام توبول T تشکیل شده است. تعداد توبولهای T در این سلولها کمتر از سلولهای ماهیچهای اما قطر آنها بیشتر است. این فرورفتگیهای غشایی نزدیک سیسترنای انتهایی غشای شبکه سارکوپلاسمی قرار دارند. توبولهای T پتانسیل عمل ایجاد شده در سطح سلول را به بخشهای داخلی منتقل میکنند و در آزاد شدن کلسیم لازم برای انقباض نقش مهمی دارند.
فیبر ماهیچه قلبی سلولی کاملا وابسته به اکسيژن برای تامین انرژی (از مسیر فسفوریلاسیون اکسیداتیو ATP در زنجیره انتقال الکترون) است. به همین دلیل تعداد زیادی میتوکندری در سارکوپلاسم (سیتوپلاسم) این سلول قرار دارد. به علاوه وزیکولهای ذخیرهای گلیکوژن به تامین انرژی این ماهیچهها کمک میکند.
فیبروبلاست قلب
فیبروبلاستهای قلب در تشکیل ماتریکس خارج سلولی و ترمیم آسیب جزئی این بافت نقش دارند. اندازه این سلولهای کوچکتر از میوسیتهای قلب اما تعداد آنها بیشتر است. این سلول در پاسخ به آسیب بافت قلب (مثل نکروز بافتی بر اثر توقف جریان خون) فعال شده و به فیبرومیوبلاست تمایز مییابند. فیبرومیوبلاست سلولهایی هستند که کمتر از فیبروبلاستها ماتریکس ترشح میکنند و مثل ماهیچه صاف منقبض میشوند.
سیستم هدایت جریان الکتریکی قلب
گروهی از سلولهای تخصصیافته ماهیچه قلب مثل نورونهای بافت عصبی، وظیفه ایجاد جریان الکتریکی لازم برای انقباض ماهیچههای این اندام را بر عهده دارند. سارکومر در این سلولها وجود ندارد و سیتوپلاسم آنها بهوسیله اتصالات شکافدار غشای پلاسمایی با هم و فیبرهای انقباضی در ارتباط است. سلولهای جریانساز تنها ۱٪ از کل سلولهای ماهیچهای قلب را تشکیل میدهند. ۹۹٪ باقیمانده سلولهای تحریکپذیری هستند که انقباض مرتب آنها سبب خروج خون از قلب میشود. این سلولها در چهار ساختار گره سینوسی-دهلیزی (SV) و گره دهلیزی-بطنی (AV) سازمانیافتهاند.
- گره سینوسی دهلیزی: سلولهای این گره جریانسازهای اصلی ماهیچه قلبی هستند که در دیواره دهلیز راست و نزدیک دریچه بزرگسیاهرگ بالایی قرار دارد. تولید جریان در این سلولها مستقل از عوامل خارجی است اما تحریک اعصاب سمپاتیک (افزایش) و پاراسمپاتیک (کاهش)، داروها، هورمونهای اندوکرین و کمبود اکسيژن بافتها سرعت ایجاد جریان را تغییر میدهد. جریان الکتریکی در این ماهیچه قلبی تخصصیافته با تغییر نفوذپذیری غشا (باز و بسته شدن کانالهای غشایی) نسبت به سه یون سدیم، کلسیم و پتاسیم ایجاد میشود.
- گره دهلیزی بطنی: سلولهای این گره در تیغه میانی (سپتوم) بین دهلیزها و بطنها (نزدیک سینوس کرونری) قرار دارند. سلولهای این گره انتقال جریان از دهلیز به بطن را حدود ۱۲۰ میلیثانیه به تاحیر میاندازند تا خون دهلیز کامل در بطن تخلیه شود و سپس جریان (پتانسیل عمل) را به دستههای هیس (دستههای دهلیزی بطنی) منتقل میکنند.

دستههای هیس و فیبرهای پورکنژ گروه دیگری از فیبرهای ماهیچه قلبی تخصصیافته هستند که فقط در هدایت جریان الکتریکی نقش دارند. قطر و سرعت هدایت جریان در سلولهای این ساختارها بیشتر از گرهها است.
- دستههای هیس: دسته هیس در سمت پایینی-جلویی سپتوم دهلیزها قلب قرار دارد و جریان الکتریکی گره دهلیزی بطنی را دریافت میکند. این دسته در ابتدای سپتوم دو بطن به دو شاخه بطن راست و چپ تقسیم میشود که جریان الکتریکی را به نوک قلب منقل میکنند.
- فیبرهای پورکنژ: این فیبرها در بافت زیر اندوتلیال قلب قرار دارند. فیبرهای پورکنژ جریان الکتریکی را از دستههای بین بطنی دریافت و به سلولهای ماهیچه قلب در دیواره بطنها منتقل میکنند. فیبرهای کلاژنی فراوان اطراف این سلولها قرار دارد و اتصالات شکافدار بسیار زیاد بین سیتوپلاسم دو سلول کناری ارتباط برقرار میکند.
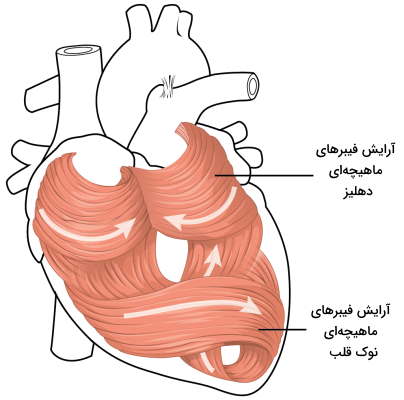
آرایش فیبرهای ماهیچه قلبی
فیبرهای ماهیچه قلبی در صفحههایی کنار هم قرار میگیرند و میوکاردیوم از چند لایه صفحه ماهیچهای تشکیل شده است. صفحههای ماهیچهای که زیر اپیکاردیوم قرار دارند عمود بر صفحههای ماهیچهای هستند که زیر اندوکاردیوم قرار میگیرند. در نتیجه انقباض این ماهیچهها با ایجاد حداکثر نیرو به خروج خون از قلب کمک میکند. به علاوه انقباض این صفحههای ماهیچهای در دیواره دهلیزی و بطن متفاوت است. آرایش فیبرهای ماهیچه سبب انقباض بطنها در سه جهت میشود.
- انقباض طولی: طول قلب از نوک (سمت معده) به سر (سمت گردن) کاهش مییابد.
- انقباض عرضی: عرض بطنها کاهش مییابد و قلب سمت مرکز جمع میشود.
- حرکت چرخشی: انقباض چرخشی بطن چپ مثل چلاندن لباس خیس است.
مکانیسم انقباض ماهیچه قلبی
فیبرهای ماهیچهای تخصصیافته در گره سینوسی شروع کننده جریان الکتریکی برای ایجاد پتانسیل عمل و انقباض ماهیچه قلبی هستند. پتانسیل الکتریکی (جریان یون سدیم) ایجاد شده در این گره بهوسیله اتصالات شکافدار به فیبرهای ماهیچه قلبی در دهلیز و سپس گره دهلیزی منتقل میشود. پتانسیل الکتریکی ایجاد شده از مسیر اتصالات شکافدار، با کمی تاخیر از گره سینوسی به گره دهلیزی بطنی و از این گره به دستهجات هیس، فیبرهای پورکنژ و فیبرهای بین بطنی منتقل میشود.
تغییر پتانسیل غشا در توبولهای T شبکه سارکوپلاسمی با باز شدن کانالهای کلسیمی و ورود این یون به سارکوپلاسم همراه است. این افزایش غلظت مجموعهای از برهمکنشهای مولکولی را فعال میکند که سبب انقباض ماهیچه قلبی میشود.
- کلسیم به پروتئین تروپونین C متصل میشود و تغییر کونفورماسیون جایگاه اتصال اکتین به میوزین را آشکار میکند.
- سر میوزین به ATP متصل میشود و و فیلامنتهای اکتین را به مرکز سارکومر میکشد.
- یون کلسیم اضافی به سارکوپلاسم منتقل میشود.
- تروپونین به جایگاه اتصال اکتین متصل و اکتین از میوزین جدا میشود.
- فیلامنتهای اکتین به جایگاه اولیه خود برمیگردند و انقباض تمام میشود.
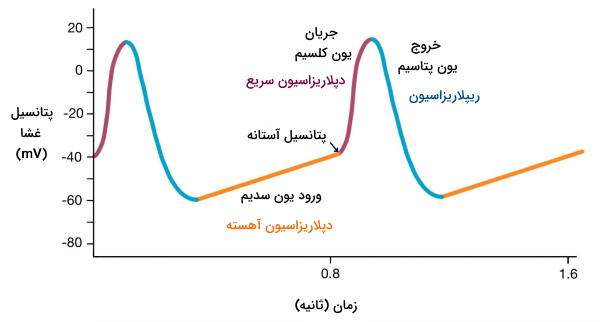
پتانسیل عمل گره سینوسی دهلیزی
در بخشهای قبلی توضیح دادیم که سلولهای گره سینوسی جریانسازهای اصلی برای انقباض ماهیچه قلبی هستند. ایجاد پتانسیل عمل در این سلولها بهوسیله باز شدن آهسته کانالهای کانالهای سدیمی وابسته به نوکلئوتید حلقوی شروع میشود و در چند مرحله ادامه مییابد.
- ورود آهسته یون سدیم به سیتوپلاسم این سلولها، پتانسیل غشا را به آستانه تحریک (۴۰- میلیولت) نزدیک میکند (دپلاریزاسیون آهسته).
- در این مرحله کانالهای کلسیمی نوع L وابسته به ولتاژ باز میشوند و جریان یون کلسیم از ماتریکس خارج سلولی به سیتوپلاسم انتقال مییابد (دپلاریزاسیون سریع).
- زمانی که پتانسیل غشا به حدود ۲۰ میلیولت رسید، کانالهای کلسیمی بسته و کانالهای ولتاژی پتاسیم باز میشوند.
- خروج یونهای پتاسیم منجر به منفیتر شدن سیتوپلاسم نسبت به ماتریکس خارج سلولی و ریپلاریزاسیون غشا خواهد شد.
- زمانی که پتانسیل غشا به حالت استراحت سلول برگردد (۶۰- میلیولت) کانالهای پتاسیمی بسته شده و چرخه بعدی پتانسیل عمل شروع میشود.
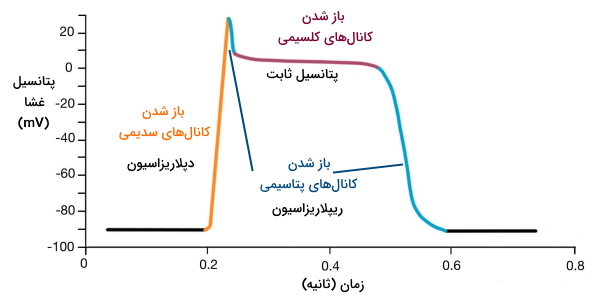
پتانسیل عمل ماهیچه قلبی
جریان یون پتاسیم بهوسیله اتصالات شکافدار بین سلولهای سیستم هدایتی قلب منتقل و از فیبرهای پورکنژ به سلولهای ماهیچه قلبی میرسد. این جریان پتانسیل غشای میوسیتهای قلبی را به آستانه تحریک (۸۰- میلیولت) تغییر میدهد و در سه مرحله پتانسیل عمل ایجاد میکند.
- دپلاریزه شدن غشا: پتانسیل آستانه با باز شدن کانالهای ولتاژی سدیم و ورود جریان این یون به سارکوپلاسم همراه است. در پایان این مرحله پتانسیل الکتروشیمیایی درون سلول نسبت به ماتریکس خارج سلولی مثبتتر است. برخلاف گره سینوسی دهلیزی این مرحله در سلولهای ماهیچه قلبی سریع انجام میشود.
- ریپلاریزاسیون موقت: زمانی که پتانسیل غشا به ۲۰- میلیولت برسد، باز شدن کانالهای پتاسیمی منجر به خروج این یون (تعداد کم) از سارکوپلاسم خواهد شد و پتانسیل غشا به صفر کاهش مییابد.
- ثابت ماندن پتانسیل غشا:در این مرحله پتانسیل غشا برای ۱۰۰ تا ۳۰۰ میلیثانیه ثابت باقی میماند. این شرایط به دلیل باز شدن کانالهای کلسیمی و ورود جریان یون کلسیم به سارکوپلاسم ایجاد میشود. یون کلسیم برای تغییر کنفورماسیون پروتئینها و شروع انقباض ضروری است.
- ریپلاریزه شدن غشا: این مرحله پس از باز شدن کانالهای دریچهدار پتاسیمی و خروج این یون از سارکوپلاسم شروع میشود. در پایان این مرحله پتانسیل الکتروشیمیایی درون سلول نسبت به ماتریکس خارج سلولی منفیتر (۹۰- میلیولت) است.
اثر سمپاتیک و پاراسمپاتیک بر انقباض ماهیچه قلبی
اپینفرین و نوراپینفرین انتقالدهنده عصبی رشتههای سمپاتیک (اعصاب T1-T4) و هورمون ترشح شده از غدد فوق کلیه هستند. اتصال این کتکولآمینها به گیرندههای بتا در غشای ماهیچه قلبی، گره سینوسی-دهلیزی و گره دهلیزی-بطنی با فعال شدن G پروتئین همراه گیرنده و تبادل GDP با GTP همراه است. G پروتئین فعال، آنزیم آدنیلات سیکلاز غشا را فعال و تولید cAMP (پیامرسان ثانویه) را افزایش میدهد. فعال شدن پروتئین کینازهای وابسته به cAMP با فسفوریلاسیون دو پروتئین سیتوپلاسمی یون کلسیم درون سلول و در نهایت انقباض ماهیچه قلبی را افزایش میدهد.
اتصال استیل کولین آزاد شده از پایانه آکسونی رشتههای پاراسمپاتیک (عصب واگ) به رسپتورهای موسکارینی در غشای سلولهای گره سینوسی و دهلیزی-بطنی با فعال شدن Gi پروتئین این گیرنده همراه است. این پروتئین با مهار آنزیم آدنیلات سیکلاز انقباض ماهیچه قلبی را مهار میکند.
ECG چیست ؟
«الکتروکاردیگرافی» (Electrocardiography)، نوار قلب یا ECG یکی فرایندی برای ثبت جریان الکتریکی هر چرخه قلب (دپلاریزه شدن و ریپلاریزه شدن ماهیچه قلبی) است. این منحنی تغییر پتانسیل الکتریکی ماهیچه دهلیز و بطن را در واحد زمان بهوسیله الکترودهایی که روی پوست قرار گرفتهاند، نشان میدهد. از این روش برای تشخیص آریتمی (بینظمی ضربان قلب)، ایسکمی (کاهش جریان خون به ماهیچه قلبی)، تشخیص سکته قلبی یا آسیب ماهیچه قلب و تغییرات مورفولوژی قلب (افزایش قطر دهلیز یا بطن) استفاده میشود. الکتروکاردیو گرام حاصل از این آزمایش از سه بخش اصلی تشکیل شده است.
- موج P: این بخش از منحنی نشاندهنده دپلاریزاسیون یا انقباض ماهیچه دهلیزها است. در این مرحله پتانسیل الکتریکی از گره سینوسی به گره دهلیزی-بطنی و از بطن چپ به بطن راست منتقل میشود. این موج در اکثر الکتروکاردیوگرامها در جهت مثبت محور پتانسیل عمل است و در یک فرد بالغ و سالم این موج کمتر از ۸۰ ملیثانیه طول میکشد. تغییر در این موج نشاندهنده اختلالهای دهلیزی است.
- تغییر جهت این موج نشانه شروع جریان الکتریکی در بخشی به جز گره سینوسی-دهلیزی است.
- افزایش زمان این موج ممکن است به دلیل بزرگ شدن دهلیزها ایجاد شود. افزایش دهلیز راست با افزایش قله (پیک) موج P و بزرگ شدن دهلیز چپ با دوقلهای شدن موج P همراه است.
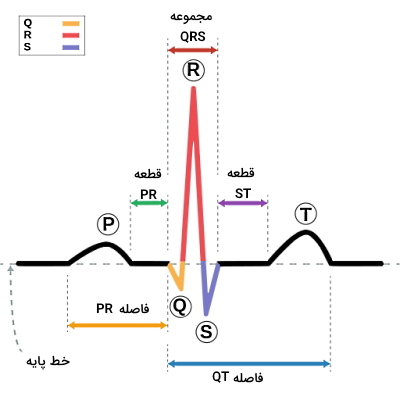
- مجموعه QRS: این بخش از منحنی نشاندهنده دپلاریزاسیون سریع یا انقباض ماهیچه بطنها است. این موج در یک فرد بالغ و سالم بین ۸۰ تا ۱۰۰ میلیثانیه طول میکشد. تغییر در شکل این موج یا افزایش زمان تشکیل آن نشاندهنده اختلال سیستم هدایت قلب یا ماهیچه بطنها است.
- افزایش این موج بیش از ۱۲۰ میلیثانیه نشاندهنده اختلال در سیستم هدایت الکتریکی قلب (ازجمله مسدود شدن شاخه چپی بطن) یا نظم انقباض بطن (ازجمله تاکیکاردی) است.
- مشکلات متابولیکی مثل افزایش پتاسیم خون یا مصرف داروهای ضدافسردگی بدون تجویز پزشک، طول این موج در الکتروکاردیوگرام را افزایش میدهد.
- هایپرتروفی بطن چپ با افزایش قله این موج و افزایش مایع پریکارد با کاهش قله این موج همراه است.
- موج T: این بخش نمودار نشاندهنده رپلاریزاسیون یا برگشت به حالت استراحت ماهیچه بطنها است و معمولا در در منحنیهای الکتروکاردیوگرام همجهت با بخش مثبت محور پتانسیل الکتریکی است. تشکیل این موج معمولا ۱۶۰ میلیثانیه طول میکشد. تغییر جهت این موج یا زمان تشکیل آن نشانه اختلال در عملکرد ماهیچه قلبی بطن است.
- ایسکمی میوکارد قلب (کاهش خونرسانی ماهیچه قلبی)، هایپرتروفی بطن چپ، افزایش فشار داخل جمجمه یا اختلالهای متابولیکی با تغییر جهت این موج در الکتروکاردیوگرام همراه است. تیز شدن قله موج T ممکن است نشانه افزایش پتاسیم خون یا اولین نشانههای سکته قلبی باشد.
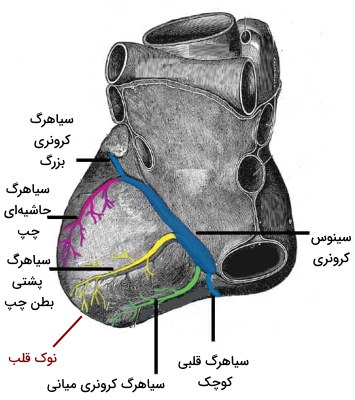
رگ های کرونری ماهیچه قلب
تمام بافتهای بدن به تبادل مواد با خون نیاز دارند و بافت ماهیچه قلبی استثنا نیست. رگهای کرونری شبکه گستردهای از سرخرگهای کوچکی هستند که اکسیژن و موادغذایی لازم برای فعالیتهای ماهیچه قلبی را فراهم میکنند. به علاوه سیاهرگهای قلبی دیاکسید کربن و مواد زائد را به دهلیز راست قلب انتقال میدهند. دو شاخه سرخرگ کرونری راست و چپ از سینوس آئورتی راست و چپ (بالای دریچه آئورتی) منشعب میشوند. این دو سرخرگ خون بخشهای مختلف قلب را تامین میکنند.
- سرخرگ کرونری چپ: این سرخرگ به دو شاخه چپی-پشتی پایینرونده و قوس چپ تقسیم میشود که به بافت دهلیز و بطن چپ خونرسانی میکنند.
- سرخرگ کرونری راست: این سرخرگ از سینوس راست آئورت منشعب میشود و به یافت دهلیز راست، بطن راست، گره سینوسی-دهلیزی و گره دهلیزی-بطنی خونرسانی میکند. این سرخرگ به دو شاخه سرخرگ راستی-پشتی پایینرونده و سرخرگ حاشیهای تقسیم میشود.
سینوس کرونری سیاهرگ اصلی است که خون کماکسیژن بافت ماهیچهای قلب را به دهلیز راست منتقل میکند. خون تمام سیاهرگهای کوچکتر بهسیله این رگ به حفرههای قلب برمیگردد. سیاهرگ بزرگ یا چپی، سیاهرگ کوچک یا راستی، سیاهرگ میانی و سیاهرگ پشتی، شاخههای اصلی سیاهرگ کرونری هستند.
- سیاهرگ بزرگ: این رگ خون کماکسیژن را از نوک و پشت قلب به سینوس کرونری منتقل میکند.
- سیاهرگ کوچک: این رگ خون کماکسيژن را از بخشهای مختلف دهلیز و بطن راست به سینوس کرونری منتقل میکند.
- سیاهرگ میانی: این سیاهرگ خون نوک قلب و بخش پایینی بطنها را به سینوس کرونری منتقل میکند.
- سیاهرگ پشتی: این رگ خون دیواره پشتی بطن چپ را به سینوس کرونری منتقل میکند.
تفاوت ماهیچه قلبی و صاف
ماهیچه صاف از سلولهای دوکیشکلی تشکیل شده است که دیواره مجراهای بدن (مجاری ادراری و تناسلی، مثانه، رحم، رگهای خونی، لوله گوارش و مسیرهای تنفسی) را تشکیل میدهد. انقباض این ماهیچه مثل ماهیچه قلبی غیرارادی است اما با سیستم عصبی محیطی در ارتباط است. سلولهای این ماهیچه از یک هسته مرکزی تشکیل میشوند.
انقباض این ماهیچهها مثل ماهیچههای قلبی به پروتئینهای اکتین و میوزین وابسته است اما آرایش این رشتهها در دو بافت با هم متفاوت است. به همین دلیل ماهیچه صاف زیر میکروسکوپ مخطط دیده نمیشود. این دو بافت ماهیچهای انقباض منظمی دارند و هورمونهای سیستم اندوکرین فعالیت انها را تغییر میدهند.
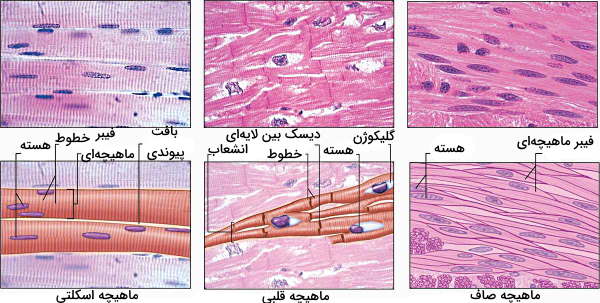
مقایسه ماهیچه قلبی و اسکلتی
ماهیچه اسکلتی به استخوانهای اسکلت داخلی جانوران متصل میشود و بخشی از دستگاه حرکتی را تشکیل میدهد. این بافت ۵۰٪ وزن بدن فرد را به خود اختصاص میدهد و ایجاد حالات چهره، حرکت اندامهای فوقانی و تحتانی، حفظ حالت بدن و تنفس را بر عهده دارند. به علاوه انقباض این ماهیچهها با تولید گرما همراه است که به تنظیم دما بدن کمک میکند. تعداد سلولهای ماهیچه اسکلتی در تمام طول عمر فرد ثابت است. این سلولهای بلند و استوانهای در غلافی از بافت پیوندی کنار هم قرار میگیرند و به دلیل ادغام سیتوپلاسم چندهستهای هستند. مهمترین تفاوت ماهیچه قلبی با این بافت، انقباض غیرارادی و خودتحریکی آن است. به علاوه انقباض پشت سر هم با خستگی ماهیچه اسکلتی همراه است، اما ماهیچه قلبی بدون خستگی منقبض میشود. ماهیچه قلبی فقط در اندام قلب وجود دارد و انقباض آن نیروی لازم برای حرکت خون در رگها را فراهم میکند. تفاوت این دو بافت ماهیچهای در جدول زیر خلاصه شده است.
| ماهیچه اسکلتی | ماهیچه قلبی | |
| جایگاه در بدن |
متصل به استخوانها حفرههای ورودی بدن ازجمله دهان و مقعد | قلب |
| فعالیت اصلی | حرکت اندامها، محافظت از اندامهای داخلی و تولید گرما | پمپ خون به اندامهای مختلف |
| نوع حرکت | ارادی و وابسته به دستگاه عصبی | غیرارادی و مستقل از دستگاه عصبی |
| تامین انرژی | کاملا وابسته به ATP | |
| شکل فیبر ماهیچهای | فیبرهای ماهیچهای استوانهای و بلند، مخطط و تعداد زیادی هسته محیطی | فیبر ماهیچهای استوانه و منشعب، مخطط با یک یا دو هسته مرکزی |
بیماری های ماهیچه قلب
بیماریهای ماهیچه قلب به دلیل آسیب مستقیم این بافت یا در اثر اختلال عملکرد بافتهای مربوط با آن ایجاد میشود. به مجموعه این بیماریها کاردیومیوپاتی گفته میشود که به دلیل سخت شدن، کشیدگی یا ضخیم شدن بافت ماهیچه قلبی، کاهش خونرسانی به بافت و یا جهش ژنتیکی ایجاد میشود. بیشتر این بیماریها به دلیل جهشهای ژنتیکی ایجاد میشوند. «کاردیومیوپاتی هایپرتروفی» (Hypertrophic Cardiomyopathy)، «اتساعی» (Dilated Cardiomyopathy)، «محدود کننده» (Restrictive Cardiomyopathy) و «دیسپلازیای آریتمی بطن راست» (Arrhythmogenic Right Ventricular Dysplasia) و سندروم قلب شکسته یا «تاکوتسوبو» (Takotsubo Cardiomyopathy) انواع بیماریهایی است که فعالیت ماهیچه قلب را مختل میکند.
- کاردیومیوپاتی هایپرتروفی: در این بیماری قطر میوکارد به خصوص در سپتوم بین دو بطن و دیوارههای بطن افزایش مییابد. این افزایش ضخامت با کاهش قدرت انقباضی قلب و هدایت جریان الکتریکی همراه است. این بیماری به دلیل جهش در ژنهای اتوزومی سنتز ماهیچه قلبی یا در اثر بیماریهای دیگر ازجمله فابری و آتاکسایی فردریچ ایجاد میشود. این اختلال ممکن است به نارسایی قلب، ضربان نامنظم قلب یا ایست ناگهانی قلب منجر شود.
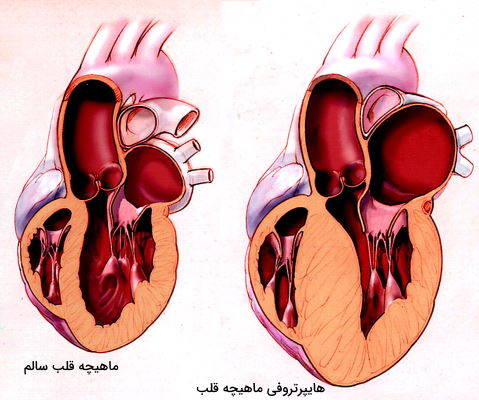
- کاردیومیوپاتی اتساعی: در این شرایط کشیدگی بافت ماهیچهای قلب منجر به افزایش اندازه این اندام میشود. این بیماری ممکن است به دلیل جهشهای ژنتیکی، رژیم غذایی نامناسب (مصرف مخدرها و الکل) و عفونت ماهیچه قلب ایجاد و به نارسایی قلب، بیماری دریچههای قلب و ضربان قلب نامنظم منجر شود.
- کاردیومیوپاتی محدودکننده: در این بیماری انعطافپذیری میوکارد قلب کاهش یافته اما ضخامت آن افزایش نمییابد. در نتیجه خون نمیتواند حجم کلام برای دریافت تمام خون ورودی را به دست بیاورد.
- دیسپلازیای آریتمی بطن راست: این بیماری به دلیل جهش ژنتیکی در پروتئینهای اتصال دسموزومی ایجاد میشود.
- سندروم تاکوتسوبو: علائم این بیماری موقتی شبیه به سکته قلبی است. در این بیماری انقباض بخشی از بافت ماهیچهای قلب به دلیل فشارهای فیزیکی (عفونت خونی، خونریزی زیرعنکبوتیه یا شوک) یا عاطفی ضعیف میشود. برخلاف سکته این بیماری بر اثر مسدود شدن رگهای کرونری ایجاد نشده و آسیب دائمی در قلب ایجاد نمیکند.
سکته قلبی
سکته، حمله یا انفارکتوس قلبی بر اثر توقف یا کاهش شدید جریان خون رگهای کرونری به بخشی از ماهیچه قلب ایجاد میشود.دلیل اصلی این بیماری گرفتگی سرخرگهای کرونری به دلیل رسوب کلسترول یا تریگلیسرید در دیواره درگها (آترواسکلروزیس) است که منجر به کاهش قطر و سرعت حرکت خون در رگ میشود. پارگی دیواره سرخرگ کرونری، لخته خون یا حباب هوا در خون (آمبولی) و بههم ریختن تعادل الکترولیتها در خون، این شرایط ممکن است کاملا ناگهانی و بدون هیچ علائم قبلی ایجاد شود یا علائم آن چند ساعت، روز یا هفته قبل از وقوع بروز یابد. سکته قلبی با علائم زیر همراه است.
- درد قفسه سینه همراه با احساس فشار، تنگی، درد یا فشردگی
- درد یا احساس نارحتی در شانه، بازو، پشت قفسه سینه، گردن، فک، دندانها و در بعضی موارد ناحیه بالایی معده
- عرق سرد
- خستگی زیاد
- مشکلات گوارشی یا سوزش معده
- سرگیجه یا سبک شدن ناگهانی سر
- احساس حالت تهواع
- دشواری تنفس
- سندروم تاکوتسوبو
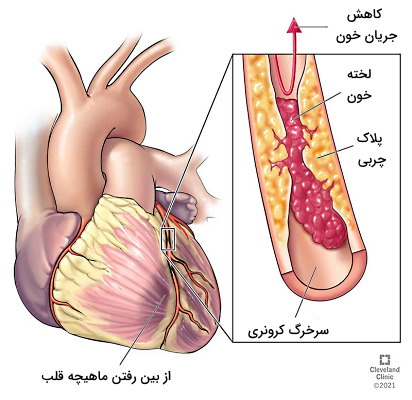
ایست قلبی
«ایست قلبی» (Cardiac Arrest) به وضعیتی گفته میشود که انقباض قلب و پمپ خون به اندامها در یک لحظه کاملا متوقف میشود. اختلال در سیستم هدایت جریان الکتریکی قلب (آریتمی یا بینظمی ضربان قلب) دلیل اصلی ایجاد این اختلال است. به دلیل توقف خونرسانی به اندامهای حیاتی مغز و ریه درمان نشدن این اختلال در چند دقیقه منجر به مرگ فرد میشود. بیماریهای سرخرگ کرونری که خونرسانی به بافت ماهیچههای قلب را کاهش میدهند با آسیب به ساختار این ماهیچه و عملکرد آن، احتمال ایست قلبی را افزایش میدهند.
آنژین قلبی چیست ؟
آنژین قلبی یا صدری احساس درد و فشار در قفسه سینه است که به دلیل کاهش خونرسانی به قلب ایجاد میشود. این وضعیت نشاندهنده بیماری رگهای کرونری یا پیشآگاهی سکته قلبی و عامل اصلی آن گرفتی یا اسپاسم سرخرگهای کرونری بر اثر اترواسکلروزیس (گرفتگی رگها) است. ضربان یا ریتم غیرطبیعی قلب، نارسایی قلبی و کمخونی (عامل ضعیفتر) ازجمله عواملی هستند که منجر به آنژین قلبی میشوند.

آنژین پایدار، آنژین ناپایدار، آنژین مویرگی آنژین متغیر انواع این بیماری است که دلیل ایجاد و برخی علائم ان با هم متفاوت است. جدول زیر تفاوت انواع آنژین را توضیح میدهد.
| نوع آنژین | علائم | زمان وقوع | |
| آنژین پایدار |
فشار، درد، فشردگی قفسه سینه یا احساس سنکینی مرکز قفسه سینه احتمال انتقال درد به اندامهای دیگر احتمال سوزش معده درد پنج دقیقهای یا کمتر |
انجام تمرینات ورزشی یا بالا رفتن از پله احساس خشم، اضطراب یا استرس شدید هوای بسیار سرد یا گرم بعد از یک وعده غذایی زیاد افزایش فعالیت قلب در فعالیتها
|
بعد از مصرف دارو یا استراحت از بین میرود. الگوی تکرار قابل پیشبینی در حداقل دو ماه دارد. دورههای درد مشابه است. نشانه بیماری سرخرگ کرونری است. |
| آنژین ناپایدار |
درد شدیدتر از آنژین ناپایدار احتمال دشواری تنفس درد بیش از ۲۰ دقیقه درد برگشتپذیر |
استراحت یا خواب زمان انجام فعالیتهای ورزشی سبک |
استراحت یا مصرف دارو درد را تسکین نمیدهد. تکرار درد قابل پیشبینی نیست. درد ایجاد شده در طول زمان بدتر میشود. ممکن است نشانهای از سکته قلبی باشد. |
| آنژین مویرگی |
درد بسیار شدید قفسه سینه دشواری تنفس، عرق سرد، خستگی زیاد و مشکلات خواب درد حداقل ۱۰ دقیقهای |
انجام فعالیتهای روزانه انجام تمرینات ورزشی تجربه احساسات شدید |
اثر دارو سریع نیست. نشانهای از بیماری مویرگهای کرونری است. |
| آنژین متغیر |
درد بسیار شدید قفسه سینه درد یا فشار غیرمعمول بخش پایینی قفسه سینه انتقال درد به گردن، فک و شانه چپ عرق سرد، احساس تهوع، سرگیجه و از حال رفتن درد برگشتپذیر |
استراحت یا خواب، بین نیمهشب تا ۸ صبح
| مصرف دارو درد را تسکین میدهد.
نادرترین نوع آنژین است. احتمال وقوع آن در افراد جوانتر بیشتر است. نشانهای از گرفتگی سرخرک کرونری است. |
جمع بندی
در این مطلب توضیح دادیم که ماهیچه قلبی یکی از ماهیچههای غیرارادی و مخطط بدن انسان است که ساختار اصلی اندام قلب را تشکیل میدهد و فقط در این اندام وجود دارد. انقباض غیرارادی این ماهیچه بدن به دلیل سلولهای ماهیچهای تمایزیافتهای است که از سیستم تولید و هدایت جریان الکتریکی قلب را تشکیل میدهند. گره سینوسی-دهلیزی، گره دهلیزی-بطنی، رشتههای هیس، فیبرهای بین بطنی و رشتههای پورکنژ اجزای این سیستم را تشکیل میدهند که اختلال در عملکرد آنها انقباض ماهیچه قلب و پمپ خون به رگها را مختل میکند.