شبکیه چیست؟ – ساختار و بیماری ها + درمان – به زبان ساده
چشمان ما دیدن تمام زیباییهای اطراف را برایمان ممکن میکنند. اما چشمها چگونه این کار را انجام میدهند؟ شبکیه داخلیترین لایه چشم است که میتواند نور را به پیام عصبی تبدیل کند و به ما امکان دیدن بدهد. در ادامه توضیحاتی در رابطه با شبکیه، لایهها و محل قرار گرفتن آن ارائه میشود. همچنین برخی از بیماری های شبکیه توضیح داده میشوند.
شبکیه چیست ؟
شبکیه یا رِتینا (Retina) لایه داخلی و بخش عصبی چشم انسان است که نقش کلیدی در بینایی دارد. واژه شبکیه از کلمه لاتین rete به معنی شبکه ریشه گرفته است. شبکیه تصویری را که به داخل چشم میآید به سیگنال الکتریکی تبدیل میکند و از طریق کیاسمای بینایی به بخش پسسری مغز میفرستد. در ادامه سیگنال الکتریکی توسط مغز به تصویر پردازش میشود و ما میتوانیم اجسام را ببینیم.
شبکیه کجا قرار دارد؟
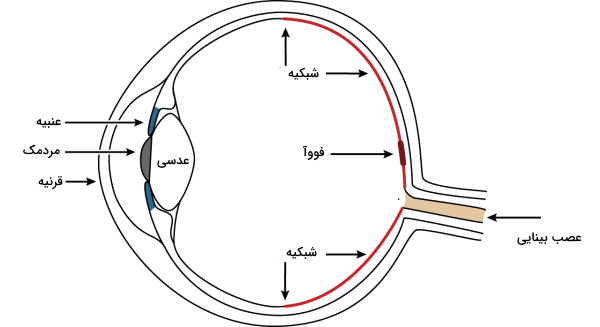
شبکیه با نیم میلیمتر ضخامت، داخلیترین لایه چشم را تشکیل میدهد. به طور کلی چشم از سه لایه تشکیل شده است.
- خارجیترین لایه چشم بخش سفید و محکمی است که «صلبیه» (Sclera) نام دارد. این بخش سفید در جلوی چشم نازک و شفاف است و کمی هم حالت گنبدی پیدا میکند که به آن «قرنیه» (Cornea) میگویند. حالت گنبندی قرنیه نور را متمرکز میکند و به روی سلولهای شبکیه میاندازد.
- لایه میانی چشم «مشیمیه» (Choroid) نام دارد که حاوی عروق خونی است و خونرسانی به بخش خارجی شبکیه را انجام میدهد. قسمت جلویی مشیمیه، بخش حلقه رنگی چشم به نام «عنبیه» (Iris) را تشکیل میدهد که مسئول کنترل قطر «مردمک» (Pupil) چشم است.
- داخلی ترین لایه چشم شبکیه است که 2٫3 مساحت داخلی کره چشم را میپوشاند. این لایه خود به دو بخش کلی تقسیم میشود.
- شبکیه حسی که حاوی سلولهای عصبی است، اطلاعات مربوط به بینایی را دریافت میکنند و به مغز میفرستند.
- اپیتلیوم رنگی (Retinal Pigment Epithelium | RPE) که بین شبکیه و دیواره چشم قرار گرفته است.
آناتومی شبکیه
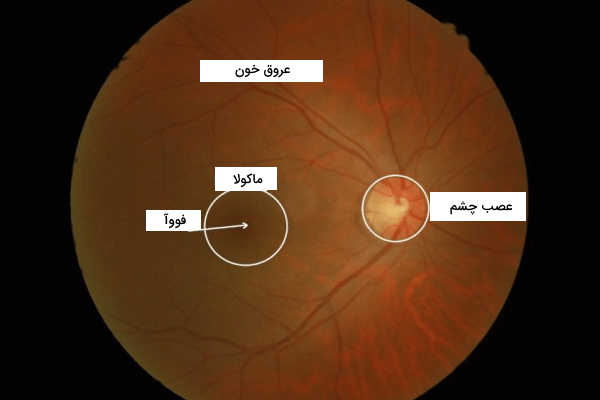
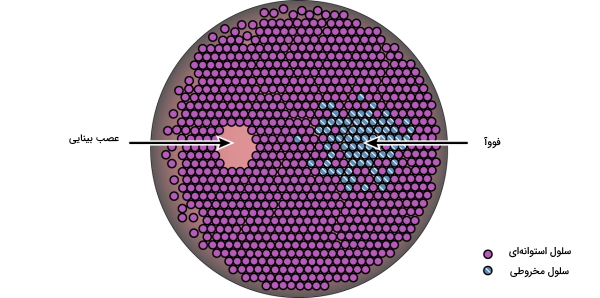
وقتی چشمپزشک چشم شما را با دستگاه افتالموسکوپ بررسی میکند تصویر زیر را میبیند. در مرکز شبکیه یک ناحیه بیضیشکل (حدودا 2 × 1٫5 میلیمتر) با رنگ روشن وجود دارد که عصب بینایی را تشکیل میدهد. از مرکز عصب بینایی عروق اصلی شبکیه به اطراف انشعاب پیدا کردهاند. در سمت چپ عصب بینایی (حدودا 4٫5 تا 5 میلیمتر فاصله)، یک ناحیه فاقد عروق متمایل به رنگ قرمز دیده میشود. این منطقه لکه زرد یا «ماکولا» (Macula) نام دارد. مرکز ماکولا که کمی فرو رفته است، «فووآ» (Fovea) نام دارد. سلولهای گیرنده نور مخروطی (مسئول دید رنگی) در این ناحیه تجمع بیشتری دارند. در تصویر زیر محل قرار گرفتن ماکولا و فووآ را میبینید.
شبکیه مرکزی و محیطی
ناحیه دایرهای به قطر حدودا 6 میلیمتر اطراف فووآ را شبکیه مرکزی و نواحی غیر از شبکیه مرکزی تا قطر 21 میلیمتری را شبکیه محیطی مینامند. کل شبکیه ناحیه دایرهای شکل به قطر 30 تا 40 میلیمتر است. شبکیه مرکزی قطورتر از شبکیه محیطی است. این قطر زیاد به دلیل تراکم بالای سلولهای حساس به نور و وجود تعدا زیاد سلولهای گانگلیون است. شبکیه مرکزی بیشتر از سلولهای مخروطی و شبکیه محیطی بیشتر از سلولهای استوانهای تشکیل شده است.
نام لایه های شبکیه
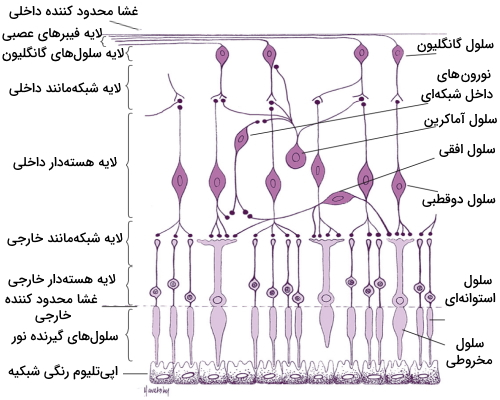
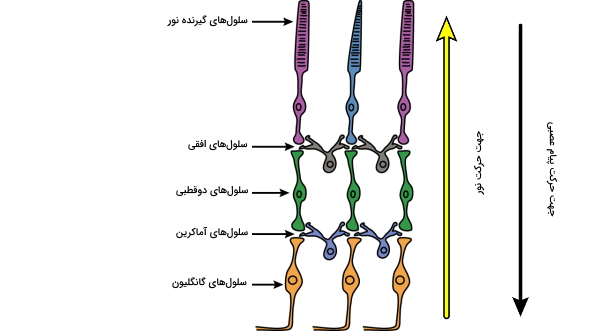
به طور کلی برای شبکیه چشم 10 لایه در نظر میگیرند. این لایهها به شرح زیر هستند و در تصویر نیز مشخص شدهاند.
- اپیتلیوم رنگی: شامل لایهای از سلولهای ششوجهی رنگدانهدار است که در بیرونیترین لایه شبکیه در کنار هم قرار گرفتهاند. قسمت بیرونی اپیتلیوم رنگی به غشا «بروخ» (Bruch) و مشیمیه متصل است و قسمت درونی آن به سلولهای حساس به نور شبکیه متصل است.
- سلولهای گیرنده نور (Photoreceptor layer): شامل سلولهای مخروطی و استوانهای است. به طور مفصل در ادامه توضیح داده میشوند.
- غشای محدودکننده خارجی (External Limiting Membrane): غشای فرضی در ناحیهای است که سلولهای گیرنده نور با هم و با سلولهای مولر اتصال پیدا میکنند.
- لایه هستهدار خارجی (Outer Nuclear Layer | ONL): شامل جسم سلولی سلولهای مخروطی و استوانهای است.
- لایه شبکهمانند خارجی (Outer Plexiform Layer | OPL): بخشی شامل فیبرهای داخلی سلولهای مخروطی و استوانهای و همچنین سیناپسهای بین سلولهای گیرنده نور و سلولهای لایه هستهدار داخلی است.
- لایه هستهدار داخلی (Inner Nuclear Layer | INL): شامل جسم سلولی سلولهای «افقی» (Horizontal)، «قطبی» (Bipolar)، «آماکرین» (Amacrine)، «مولر» (Müller)، «نورونهای بینشبکهای» (Interplexiform) و گاهی اوقات سلولهای گانگلیونی (Ganglion) که در جای خود قرار نگرفتهاند است.
- لایه شبکهمانند داخلی (Inner Plexiform Layer | IPL): بخشی در آن ارتباطات سیناپسی بین آکسون سلولهای قطبی و دندریت سلولهای گانگلیون وجود دارد.
- لایه سلولهای گانگلیون (Ganglion Cell Layer): لایهای از سلولهای گانگلیون در این بخش قرار دارند.
- لایه فیبرهای عصبی (Nerve Fiber Layer | NFL): حاوی آکسون سلولهای گانگلیون است.
- غشا محدود کننده داخلی (Internal Limiting Membrane): مرز داخلی شبکیه را تشکیل میدهد.
چه سلولهایی در شبکیه وجود دارند؟
شبکیه بخش عصبی چشم را تشکیل میدهد. بنابراین بیشتر سلولهای آن سلولهای عصبی هستند. سلولهای دیگری نیز برای محافظت سلولهای عصبی از آسیب و عفونت و همچنین سلولهایی برای انتقال مواد مغذی به آنها نیز در شبکیه قرار دارند. در بخشهای بعدی هر یک از این سلولها را توضیح میدهیم.
سلول های اپی تلیال رنگی
همانطور که در بخش قبل نیز توضیح داده شد، این سلولها به دلیل داشتن تعداد زیادی ملانوزوم دارای گرانولهای رنگی هستند. حدود 4 تا 6 میلیون از این سلولها در شبکیه وجود دارند که هر یک با 30 تا 40 سلول گیرنده نور ارتباط دارد. این سلولها اتصال قوی با غشای بروخ دارند و از طرف نزدیک به سلولهای گیرنده نور دارای میکروویلیهایی هستند که بین سلولهای مخروطی و استوانهای قرار گرفتهاند. با این حال هیچ اتصال محکمی با سلولهای گیرنده نور ندارند. وجود رنگدانه در این سلولها آنها را به رنگ قهوهای درمیآورد که از سلولهای گیرنده نور و عصبهای داخلی در مقابل اشعه فرابنفش محافظت میکنند. همچنین این سلولها سیستم متابولیتی پیچیدهای دارند که میزان تجمع اکسیژن فعال (ROS) را کاهش میدهد و از آسیب آن به سلولهای گیرنده نور میکاهد.
سلول های گیرنده نور
سلولهای گیرنده نور شامل سلولهای مخروطی و استوانهای است که دارای «فوتوپیگمنت» (Photopigment) هستند و فوتونهای نور را جذب میکنند. این سلولها بر اساس شباهتشان به شکل مخروط و استوانه نامگذاری شدهاند. سلولهای استوانهای در نور کم بیشترین فعالیت را دارند که به این حالت، دید «اسکوتوپیک» (Scotopic Vision) میگویند. سلولهای استوانهای دید سیاه و سفید میدهند. چشم انسان بیش از 100 میلیون سلول استوانهای دارد.
از طرفی سلولهای مخروطی در نور زیاد فعالیت بیشتری دارند و باعث ایجاد تصاویر رنگی میشوند. به این حالت دید «فوتوپیک» (Photopic Vision) میگویند. چشم انسان حدودا 6 میلیون سلول مخروطی دارد که بیشتر آنها در ناحیه فووآ جمع شدهاند. سه نوع سلول مخروطی برای دیدن رنگ سبز، آبی و قرمز وجود دارد.
قسمت های مختلف سلول های مخروطی و استوانه ای
سلولهای مخروطی و استوانهای از بخشهای مختلف زیر تشکیل شدهاند.
- بیرونیترین بخش شامل پیگمنتهای بینایی است که نور را به پیام عصبی قابل فهم برای مغز تبدیل میکنند.
- ساقه متصلکننده یا «سیلیوم» (Cilium) که قسمت داخلی سلول را به قسمت خارجی متصل میکند.
- قسمت داخلی شامل ساختارهای سلولی است که به دو قسمت تقسیم میشوند. «الیپزوئید» (Ellipsoid) که شامل تعداد زیادی میتوکندری برای تولید انرژی لازم برای فعالیت پردازش نور است. «میوئید» (Myoid) که شامل سایر اندامکها (گلژی و شبکه اندوپلاسمی) است.
- فیبر بیرونی که از قسمت داخلی به جسم سلولی کشیده شده است.
- جسم سلولی که شامل هسته سلول است.
- فیبر داخلی نیز یک بخشی از آکسون است که میکروتوبولها را از جسم سلولی به پایانه سیناپسی متصل میکند.
شکل زیر نمای این بخشها را روی سلولهای مخروطی و استوانهای نشان میدهد.
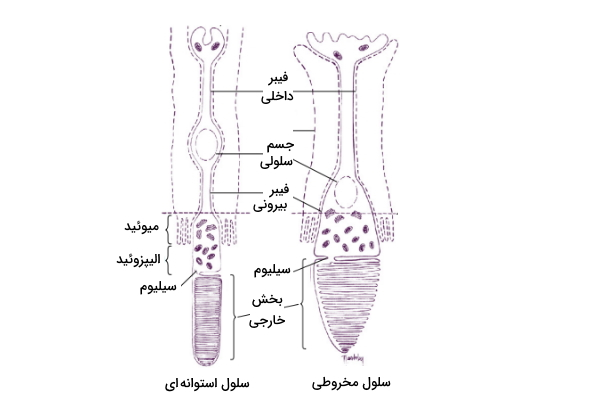
اگر به تصویر بالا توجه کنید ناحیهای به نام بخش خارجی وجود دارد که در این محل پروتئینهای گیرنده نور وجود دارند و نور جذب میشود. به پروتئین گیرنده نور سلول استوانهای «رودوپسین» (Rhodopsin) و به پروتئین گیرنده نور سلول مخروطی «فوتوپسین» (Photopsins) میگویند. اگر وظیفه این پروتئینها جذب نور است چرا در نزدیکترین بخش به نور قرار نگرفتهاند؟
قرار گرفتن این سلولهای مخروطی و استوانهای در قسمت پشت چشم مزایای بسیاری دارد که به چند دلیل آن اشاره میکنیم.
- رودوپسین و فوتوپسین برای حفظ سلامت سیستم بینایی به طور مداوم بازیافت میشوند. با قرار گرفتن آنها در نزدیکی سلولهای اپیتلیال رنگی بازیافت سریعتر انجام میشود.
- سلولهای اپیتلیال رنگی نورهای پراکنده را جذب میکنند که باعث ایجاد تصویر شفافتر میشود. همچنین نور ممکن است اثر مخرب روی سلولهای گیرنده نور بگذارد که با قرار گرفتن این سلولها نزدیک سلولهای رنگی، اثر مخرب به حداقل میرسد.
- سلولهای استوانهای و مخروطی پیامهای بسیاری را به مغز میفرستند. لازمه انتقال پیام حرکت دادن مولکولها است. نزدیک بودن سلولهای گیرنده نور به سلولهای اپیتلیال رنگی واسطههای انتقال پیام را کم میکند و مولکولها به سرعت جابجا میشوند.
| سلول مخروطی | سلول استوانهای | |
| مکان | در مرکز شبکیه | در اطراف شبکیه |
| وضعیت بهینه نور | نور زیاد | نور کم |
| کیفیت تصویر | رزولوشن بالا | رزولوشن کم |
| رنگ تصویر | رنگی | سیاه و سفید |
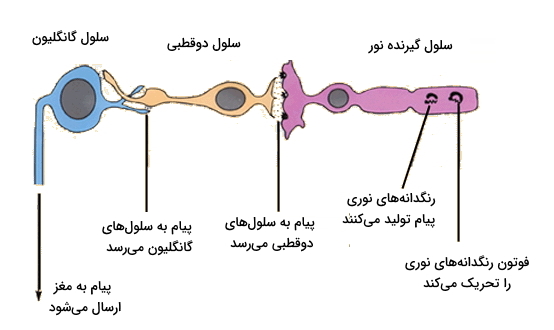
سلولهای دو قطبی
سلولهای بایپولار یا دوقطبی سلولهای عصبی هستند که پیام سلولهای گیرنده نور را به سلولهای گانگلیون میرسانند. این سلولها از سمت دندریت با سلولهای گیرنده نور و سلولهای افقی و از سمت آکسون با سلولهای گانگلیون و آماکرین سیناپس دارند. انتقال دهنده عصبی این سلول گلوتامات است. 11 نوع سلول دوقطبی وجود دارد که 10 نوع آن با سلولهای مخروطی و یکی از انواع آن با سلول استوانهای ارتباط دارد.
سلولهای گانگلیون
سومین سلول عصبی که در مسیر انتقال پیام بینایی قرار دارد سلول گانگلیون است. این سلولها هم به صورت دوقطبی (برای مثال یک آکسون و یک دندریت) و هم به صورت چندقطبی (یک آکسون و چند دندریت) وجود دارند.
سلولهای گانگلیون پردازشهای پیچیدهای روی پیام عصبی انجام میدهند. ارگانیسمهایی که فاقد سلول گانگلیون در شبکیه باشند نمیتوانند به تحریک بینایی واکنش نشان دهند.
سلولهای افقی
سلولهای افقی اطلاعات را در جهت افقی به موازات سطح شبکیه منتقل میکنند. این سلولها با سلولهای گیرنده نور، سلولهای دوقطبی و سلولهای افقی دیگر سیناپس میدهند. سه نوع سلول افقی تا به امروز تشخیص داده شده است.
سلولهای آماکرین
سلولهای آماکرین با آکسون سلولهای دوقطبی و دندریت سلولهای گانگلیون سیناپس میدهند. این سلولها نقش مهمی در تنظیم اطلاعاتی که به سلولهای گانگلیون میرسند دارند. تا به امروز 30 تا 40 نوع سلول آماکرین شناسایی شده است.
نورون های داخل شبکهای
نورون های داخل شبکهای جسم سلولی بزرگی دارند و در میان سلولهای آماکرین دیده میشوند. این نورونها امکان بازخورد پیام را بین لایههای داخلی و خارجی شبکیه فراهم میکنند.
سلول های نوروگلیال (Neuroglial Cells)
سلولهای نوروگلیال به طور مستقیم در انتقال پیام عصبی بینایی به مغز نقش ندارند ولی از ساختار بافت عصبی شبکیه در برخورد با جراحات یا عفونت محافظت میکنند. سلولهای نورگلیالی که در شبکیه وجود دارند که شامل موارد زیر هستند
- سلولهای مولر: تقریبا در سراسر شبکیه دیده میشوند. در پستانداران حدودا 10 میلیون سلول مولر وجود دارد که نقش مهمی در حفظ ساختار شبکیه دارند.
- سلولهای میکروگلیال: سلولهای فاگوسیتوز کننده هستند و در سراسر شبکیه حرکت میکنند. هنگام آسیب یا عفونت به تعدادشان افزوده میشود.
- سلولهای آستروسیت: سلولهای ستارهای شکل هستند که در شبکیه داخلی دیده میشوند. به دور فیبرهای عصبی و مویرگهای شبکیه قرار میگیرند و از آنها محافظت میکنند.
چگونه رنگ ها را تشخیص میدهیم؟
سلولهای مخروطی بر اساس رنگی که به آن بیشترین حساسیت را دارند نامگذاری شدهاند. از این رو به سه دسته سبز، قرمز و آبی تقسیم میشوند. سلول مخروطی آبی در طول موج 420 نانومتر، سبز در 531 نانومتر و قرمز در 588 نانومتر بیشترین جذب نور را دارند. اما رنگهای دیگر چگونه تشخیص داده میشوند؟
جذب نور سلولهای مخروطی با هم همپوشانی دارند و مغز پیام حاصل از آنها را با هم ترکیب میکند که به ایجاد میلیونها رنگ میانجامد. برای مثال رنگ زرد حاصل تحریک سلولهای مخروطی سبز و قرمز است. در هنگام دیدن رنگ زرد سلولهای مخروطی آبی تحریک نمیشوند و پیامی به مغز مخابره نمیکنند.
وقتی همه سلولهای مخروطی با هم به طور یکسان تحریک شوند، مغز پیام حاصل از آنها را به صورت رنگ سفید تفسیر میکند. البته سلولهای استوانهای نیز میتوانند پیام رنگ سفید را به مغز مخابره کنند. با این تفاوت که این سلولها در نور کم فعالیت میکنند. به همین دلیل است که در نور کم تشخیص رنگها سخت است و تصاویر را به صورت سیاه و سفید میبینیم.
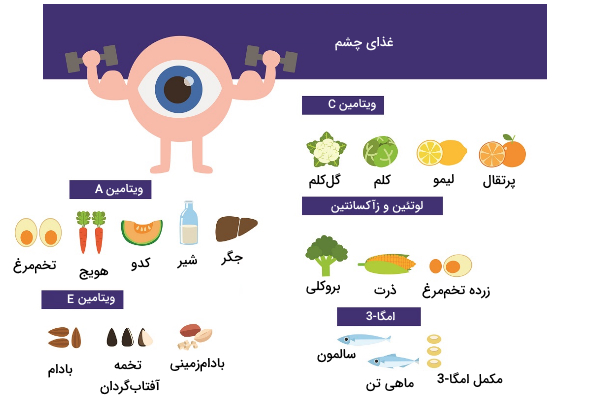
چه چیزی سلامت شبکیه را بهبود میبخشد؟
در ساختار سلولهای شبکیه مواد و ویتامینهایی شرکت دارند که کمبود آنها بینایی ما را با مشکل روبرو میکند. بخشی از این مواد که در مواد غذایی موجود هستند در ادامه توضیح داده شدهاند.
- «لوتئین» (Lutein) و «زآکسانتین» (Zeaxanthin): مواد آنتیاکسیدان کاراتینوئیدی هستند که به عنوان رنگدانههای ماکولا شناخته میشوند. این مواد در ماکولا (مسئول دید رنگی چشم) تجمع پیدا میکنند و از سلولهای آن در برابر نور مضر خورشید محافظت میکنند. این آنتیاکسیدانها در گیاهان و میوههایی که رنگ زرد یا قرمز دارند یافت میشود.
- ویتامین A: هویج منبعی سرشار از ویتامین A است. پروتئينهایی که نور را دریافت میکنند از دو بخش اپسین (پروتئین غشایی) و کروموفور (بخشی که نور را جذب میکند) تشکیل شدهاند. «11-سیس-رتینال» نوعی کروموفور است که در تمام سلولهای گیرنده نور وجود دارد و یکی از مشتقات ویتامین A است. از آن جاکه که این پروتئینها در هنگام دیدن اجسام مصرف میشوند، خوردن هویج که منبع سرشار از ویتامین A است میتواند کمککننده باشد.
- اسید چرب امگا-3: از این ماده به میزان زیادی در شبکیه برای حفظ عملکرد چشم وجود دارد. مطالعات نشان دادند که مصرف روزانه 500 میلیگرم از امگا-3 در افراد میانسال، ریسک ابتلا به رتینوپاتی دیابتیک را کاهش میدهد. امگا-3 به میزان زیادی در ماهی وجود دارد.
- ویتامین E: این ویتامین محلول در چربی، آنتیاکسیدانی است که از اسیدهای چرب در برابر اکسید شدن جلوگیری میکند. کمبود شدید ویتامین E میتواند به تخریب شبکیه و حتی نابینایی منجر شود. بادام و تخمه گل آفتابگردان منبع غنی ویتامین E هستند.
- «روی» (Zinc): در چشم مقدار زیادی روی وجود دارد. روی در ساختار آنزیمهای مهمی مثل سوپراکسید دیسموتاز و تولید رنگدانههای بینایی شبکیه نقش دارد. به همین دلیل کمبود روی میتواند منجر به شبکوری شود. مطالعهای روی بیماران مبتلا به تخریب ماکولا انجام شد و نشان داد مصرف روی سرعت تخریب ماکولا را کم میکند. گوشت، تخم کدو و بادام زمینی منبع غنی روی هستند.
بیماریهای شبکیه
بیماریهای مربوط به شبکیه بسیار وسیع هستند و به طور عمده مشکلاتی را برای دیدن ایجاد میکنند. این بیماریها میتوانند تمام یا بخشی از شبکیه را تحت تاثیر قرار دهند. برخی از این بیماریها در ادامه توضیح داده میشوند.
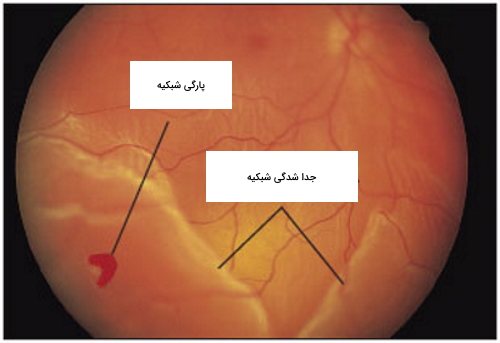
پارگی شبکیه (Retinal Tears) چیست ؟
پارگی شبکیه یک مشکل رایج است که در 10 درصد افراد دیده میشود. در این بیماری بخشی از شبکیه به دلیل کشش یا تغییر بافت در اثر کهولت سن یا عوامل دیگر پاره میشود. پارگی شبکیه دردی ندارد و در برخی موارد بدون علامت است ولی به طور عمده علائم زیر را ایجاد میکند.
- دیدن ناگهانی نقاط سیاه که در جلوی چشم حرکت میکنند.
- دیدن جرقه نور
- در صورت ایجاد خونریزی، باعث تاری دید میشود.
- اگر همراه با جداشدگی شبکیه (در ادامه توضیح داده میشود) باشد بخشی از تصویر تیره میشود.
پارگی شبکیه معمولا با جراحی لیزری یا فریز کردن (Cryotherapy) درمان میشود. چون بیشتر پارگیها در شبکیه محیطی اتفاق میافتند، درمان با لیزر در بینایی مشکلی ایجاد نمیکند. نمایی از پارگی شبکیه را در تصویر زیر مشاهده میکنید.
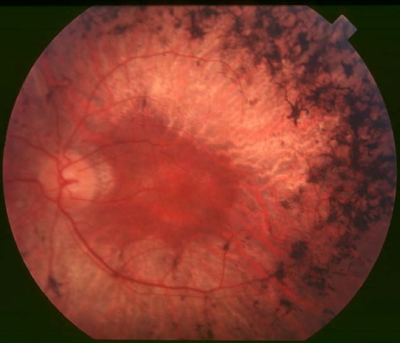
رتینیت پیگمنتوزا (Retinitis Pigmentosa)
رتینیت پیگمنتوزا یک بیماری ژنتیکی (اتوزومال غالب) است که در آن سلولهای اپیتلیال رنگی شبکیه و سلولهای گیرنده نور به صورت پیشرونده از بین میروند. در این بیماری سلولهای استوانهای تنها در بخش محیطی شبکیه و سلولهای مخروطی نیز تنها در فووآ عملکرد خود را حفظ میکنند که باعث دیدن یک حلقه سیاه در تصویر میشود. تصویری از شبکیه چشم بیمار مبتلا به رتینیت پیگمنتوزا را در زیر میبینید.
علایم بیماری رتینیت پیگمنتوزا
در این بیماری از دست رفتن بینایی ممکن است در موارد زیر دیده شود.
- از دست دادن دید در شب
- از دست دادن تدریجی دید محیطی
- از دست دادن دید مرکزی
- اختلال در دیدن رنگها
دژنراسیون ماکولا مرتبط با سن (AMD)
دژنراسیون ماکولا مرتبط با سن (Age-related macular degeneration | AMD) یکی از دلایل عمده از دست رفتن بینایی در افراد بالاتر از 50 سال است. تنها بخش مرکزی بینایی با این بیماری از بین میرود به این معنی که فرد به طور کامل نابینا نمیشود.
هنگامی که این اتفاق در بخش مرکزی بینایی چشم (ماکولا) میافتد فرد توانایی دیدن جزئیات را از دست میدهد. در مراحل اول این بیماری علایم مشخصی دیده نمیشود که فرد به آن شک کند. در صورتی که در مراحل شدید آن توانایی رانندگی، دیدن چهره افراد و خواندن متنهای ریز از دست میرود.
علت بیماری دژنراسیون ماکولا مرتبط با سن چیست؟
متابولیتهای مویرگهای مشیمیه و همچنین مواد زاید شبکیه باید از غشای بروخ عبور کنند. با افزایش سن فسفولیپیدها به دلیل اختلال در مکانیزم دفسفوریلاسیون، در غشا بروخ انباشته میشوند. نتایج تحقیقات، رادیکالهای آزاد ناشی از استرس اکسیداتیو را در ایجاد اختلال در مکانیزم دفسفوریلاسیون مقصر دانستهاند.
با افزایش میزان چربی در غشای بروخ، این غشا حالت ضد آب پیدا میکند و مانع از عبور مایعات میشود. اگر مایعات بین اپیتلیوم رنگی و غشای بروخ جمع شوند، منجر به جابجایی یا جداشدن شبکیه از لایه زیرین خود میشوند. که در نتیجه آن ارتباط با عروق خونی از دست میرود و سلولهای شبکیه میمیرند.
دلیل دیگر برای توضیح بیماری اتفاقی است که در نتیجه نرسیدن مواد مغذی به شبکیه اتفاق میافتد که دو حالت دارد. در اولین حالت سلولهای اپیتلیوم رنگی دچار آتروفی میشوند و به دنبال آن سلولهای گیرنده نور میمیرند. دومین حالت تولید عروق خونی جدید برای جبران کمبود مواد مغذی است. اما این عروق شکننده هستند و ممکن است دچار خونریزی شوند. که دوباره منجر به جمع شدن مایع در پشت شبکیه و جدا شدن آن میشود.
پدید آمدن «دروسن» (Drusen) یکی از علایم اولیه برای تشخیص این بیماری است. دروسنها نقاط زرد یا سفید رنگ در شبکیه هستند که در نتیجه تهنشین شدن مواد خارج سلولی بین غشای بروخ و اپیتلیوم رنگی ایجاد میشوند. دروسن در شکل زیر به تصویر در آمده است.
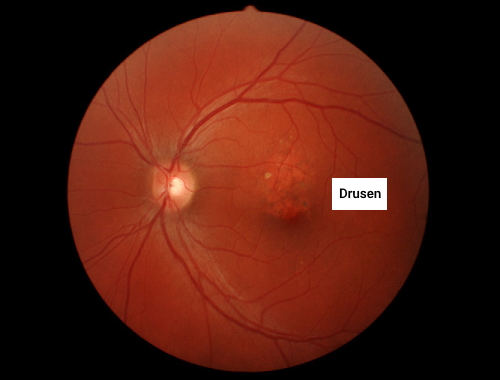
علایم دژنراسیون ماکولا مرتبط با سن
علائم این بیماری به شرح زیر است. البته ممکن است همه این علایم همزمان با هم اتفاق نیافتد.
- تیرگی یا تاری دید
- مشکل در تشخیص چهره افراد آشنا
- دیدن خطوط صاف به صورت موجدار
- دیدن یک نقطه خالی یا تیره در وسط تصویر
انواع دژنراسیون ماکولا مرتبط با سن
دو نوع دژنراسیون ماکولا مرتبط با سن وجود دارد که شامل موارد زیر است.
- خشک: حدود 80٪ از بیماران در این نوع قرار میگیرند. عوامل ژنتیکی و محیطی در آن نقش دارند. معمولا وقتی اتفاق میافتد که با افزایش سن ماکولا نازکتر میشود و تجمعات پروتئینی به نام دروسن در آن تشکیل میشود. هنوز درمان مشخصی برای این بیماری وجود ندارد ولی استفاده از مواد معدنی و آنتیاکسیدانها میتواند برای جلوگیری از آن کمککننده باشند.
- مرطوب: اگرچه این نوع از بیماری کمتر اتفاق میافتد ولی شدیدتر است. در این بیماری عروق خونی به طور غیرطبیعی در زیر شبکیه رشد میکنند. این عروق مایعات و خون (نامگذاری مرطوب به این دلیل است) را به زیر شبکیه نشت میدهند که باعث بلند شدن شبکیه و از دست رفتن بینایی میشود. معمولا برای درمان این بیماری از تزریق دارویی برای جلوگیری از تشکیل عروق خونی (anti-VEGF) استفاده میشود.
جدا شدگی شبکیه (Retinal Detachment)
جدا شدن شبکیه یک وضعیت اورژانسی است و به حالتی گفته میشود که شبکیه از لایه پشتی خود جدا شود. به طور تخصصی جدا شدن شبکیه معمولا بین لایه اپیتلیوم رنگی و سلولهای گیرنده نور اتفاق میافتد. در این بیماری سلولهای شبکیه از عروق خونی که وظیفه خونرسانی را به عهده دارند، جدا میشوند. اگر اتصال دوباره شبکیه به لایه زیرین سریع برقرار نشود، سلولهای بینایی در اثر نرسیدن اکسیژن و مواد غذایی از بین میروند.
بر اساس میزانی از شبکیه که جدا شده است درمانی مانند جراحی، لیزر یا منجمد کردن (Freeze Treatment or Cryopexy) پیشنهاد میشود. اگر میزان جدا شدگی کوچک باشد معمولا به وسیله لیزر یا منجمد کردن بخش جدا شده را دوباره به لایه پشتی متصل میکنند. در جداشدگیهای شدید از درمان جراحی استفاده میشود. تصویر زیر چشمی را نشان میدهد که بخشی از شبکیه آن جدا شده است.

علایم جدا شدگی شبکیه
علائم جدا شدن شبکیه شامل موارد زیر است. البته ممکن است همه این علایم همزمان با هم اتفاق نیافتد.
- دیدن تعداد زیادی نقاط سیاه که در جلوی چشم حرکت میکنند.
- دیدن جرقهای از نور
- دیدن سایه یا پردهای در گوشه یا در میان تصویر
- تاری دید
علت جدا شدگی شبکیه
دلایل زیادی برای جدا شدن شبکیه وجود دارد اما عمدتا به دلیل افزایش سن یا آسیب به چشم اتفاق میافتد. سه نوع جدا شدن شبکیه وجود دارد.
- رگماتوژن (Rhegmatogenous): عمدهترین نوع از جداشدگی شبکیه است. هنگامی رخ میدهد که یک سوراخ یا یک پارگی (Retinal tear) در شبکیه اتفاق بیافتد. در این صورت مایعات از طریق این سوراخ به زیر شبکیه نفوذ میکنند و با فشاری که به شبکیه میآورند لایه شبکیه از لایه زیرین خود جدا میشود. این وضعیت بیشتر به دلیل کهولت سن رخ میدهد. با افزایش سن مایع ژلمانند داخل چشم (زجاجیه) به حالت مایع تبدیل میشود یا کاهش مییابد. در این صورت زجاجیه شبکیه را میکشد و پارگی ایجاد میکند. سپس زجاجیهای که حالت مایع پیدا کرده، از این پارگی به زیر لایه شبکیه میرود.
- انقباض (Tractional): وقتی بافت اسکار بر روی شبکیه تشکیل میشود، شبکیه را میکشد و از لایه پشتی جدا میکند.این وضعیت بیشتر در افراد مبتلا به دیابت که نمیتوانند قند خون خود را کنترل کنند ایجاد میشود.
- ترشحی (Exudative): در این نوع هم مانند رگماتوژن پشت شبکیه مایع جمع میشود ولی در اینجا سوراخ یا پارگی وجود ندارد. علت آن میتواند دژنراسیون ماکولا مرتبط با سن، آسیب به چشم، تومور یا اختلالات التهابی باشد.
رتینوپاتی دیابتی (Diabetic Retinopathy)
رتینوپاتی دیابتی در واقع یکی از عوارضی است که بالا بودن قند خون طی سالیان طولانی به وجود میآورد. از هر 3 فرد مبتلا به دیابت یک نفر تحت تاثیر رتینوپاتی دیابتی قرار میگرد اما 90٪ از افراد مبتلا با اقدام درمانی به موقع میتوانند از آسیب جدی به بینایی جلوگیری کنند. سلولهای موجود در شبکیه برای تامین مواد مغذی مورد نیاز به عروق خونی وابسته هستند. بالا بودن قند خون طی سالیان به این عروق صدمه میزنند و منجر به آسیب شبکیه میشود.
سه مرحله متفاوت از رتینوپاتی دیابتی وجود دارد که شامل موارد زیر است.
- رتینوپاتی غیرتکثیری (Non-Proliferative Retinopathy | NPR): این بیماری رتینوپاتی زمینهای نیز نامیده میشود. قند خون بالا منجر به نازک شدن بخشهایی از دیواره عروق شبکیه میشود که در نهایت پاره شده و «خونریزی نقطهای» (dot-and-blot) ایجاد میکند.
- رتینوپاتی تکثیری (Proliferative Retinopathy | PR): حالت شدید بیماری است. در این مرحله، عروق شبکیه به صورت غیر طبیعی تکثیر میشوند ولی این عروق دیوارههای شکنندهای دارند. در اثر پاره شدن عروق جدید شبکیه خون به زجاجیه (مایع ژلاتینی پر کننده چشم) میریزد و باعث ایجاد اسکار در شبکیه، مشکلات شدید بینایی و حتی نابینایی میشود.
- ورم ماکولا دیابتی (Diabetic Macular Edema | DME): اگر نشت مایع از عروق آسیب دیده شبکیه در قسمت ماکولا (قسمتی از شبکیه که امکان دیدن جزئیات را میدهد) اتفاق بیافتد ماکولا متورم میشود که تاری دید، دید موجدار یا عدم تشخیص رنگ را به دنبال دارد.
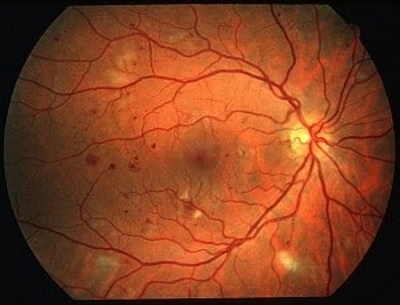
ورم ماکولا (Macular Edema)
ورم ماکولا به تورم در شبکیه گفته میشود که در اثر آن دید فرد تار میشود. هنگامی که عروق خونی در قسمت ماکولای شبکیه نشت میکنند، ماکولا متورم میشود. دلایل مختلفی برای تورم ماکولا وجود دارد. رایجترین دلیل آن دیابت است اما دلایل زیر هم میتواند منجر به ورم ماکولا شود.
- دژنراسیون ماکولا مرتبط با سن
- رتینیت پیگمنتوزا
- بسته شدن ورید شبکیه
- جراحی چشم
- بعضی داروها: مانند داروهای درمان گلوکوم
- التهاب لایه میانی چشم (Uveitis)
جمع بندی
با مطالعه مطالب این مقاله متوجه شدیم که شبکیه داخلیترین لایه چشم و مسئول دریافت تصاویر خارجی و تبدیل آن به پیام عصبی قابل فهم برای مغز است. شبکیه از سلولهای مختلفی تشکیل شده است که شامل سلولهای گیرنده نور، گانگلیون، اپیتلیال رنگی، نوروگلیال، افقی، عمودی و دوقطبی میباشند. افزایش سن یا دیابت میتواند باعث جدا شدن شبکیه از لایه زیرین خود شود که مشکلات بینایی را در پی دارد. همچنین بعضی بیماریهای ژنتیکی نیز وجود دارند که سلولهای شبکیه را به صورت پیشرونده تخریب میکنند.